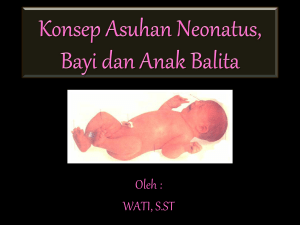
A. Definisi Perikarditis Perikarditis ialah peradangan
advertisement

A. Definisi Perikarditis Perikarditis ialah peradangan pericardium viseralis dan parietalis dengan atau tanpa disertai timbulnya cairan dalam rongga perikard yang baik bersifat transudat atau eksudat maupun seraosanguinis atau purulen dan disebabkan oleh berbagai macam penyebab. Perikarditis adalah peradangan pericardium parietal, pericardium visceral, atau keduanya. Perikarditis dibagi atas perikarditis akut, subakut, dan kronik. Perikarditis subakut dan kronik mempunyai etiologi, manifestasi klinis, pendekatan diagnostic, dan penatalaksanaan yang sama. B. Etiologi Perikarditis Peradangan pada daerah perikardium dapat menyebabkan cairan dan produk darah (fibrin , sel darah merah dan sel darah putih) memenuhi rongga perikardium. Perikarditis memiliki bermacam-macam penyebab, mulai dari virus sampai kanker. Penyebab lainnya antara lain adalah : · AIDS, Serangan Jantung (Infark miokardial), Pembedahan, Lupus eritematosus sistemik, Penyakit rematik, Kegagalan ginjal, Cedera, Terapi penyinaran, Kebocoran darah dari suatu aneurisma aorta Perikarditis juga bisa merupakan akibat dari efek samping obat tertentu (misalnya anti koagulon, fenitoin, fenilbutuzon) Macam Klasifikasi Perikarditis Klasifikasi Klinis Klasifikasi Etiologis Perikarditis akut Fibrinosa Perikarditis Virus, pirogenik, tuberkulosis, mikotik, (<6minggu) Infeksiosa infeksi lain (sifilis, parasit) Perikarditis Konstriktif Perikarditis Infark miokardium akut, uremia, subakut (<6minggu- Efusi non-infeksiosa neoplasia: tumor primer dan tumor 6 bulan) konstriktif metastasis, miksedema, kolesterol, kiloperikardium, trauma: luka tembus dinding dada, aneurisma aorta (dengan kebocoran ke dalam kantong perikardium) pascaradiasi, cacat sekat atrium, anemia kronis berat, perikarditis familial: mulberry aneurysm, idiopatik akut. Perikarditis b.d Demam rematik, penyakit vaskular hipersensitivitas kolagen: SLE, reumatik arthritis, atau autoimun skleroderma, akibat obat: prokalnamid, hidralazin, pasca cedera kardiak. C. Patofisiologi dan Patogenesis 1) Patofisiologi Perikarditis mengacu pada inflamasi pada perikardium, katong membran yang membungkus jantung. Bisa merupakan penyakit primer , atau dapat terjadi sesuai perjalanan berbagai penyakit medis dan bedah. Yang berikut adalah penyebab yang mendasari atau dengan berhubungan dengan perikarditis : 1. Penyakit idiopatik atau non spesifik 2. Infeksi a. Bakteri (mis: streptococcus, stapilokokus, meningokokus, gonokokus) b. Virus (mis: coxsakie, influensa) c. Jamur (mis: riketsia, parasit) 3. Kelainan jaringan ikat sistemik lupus eritematosus, demam rematik, artritis rematik, poliarteritis. 4. Keadaan hipersensitivitas-reaksi imun, reaksi obat, serum sickness. 5. Penyakit struktur disekitarnya-infark miokardium , aneurisma dissecting, penyakit pleura dan paru (pneumonia) 6. Penyakit neoplasia a. Sekunder akibat metastatis dari kanker paru , kanker payudara b. Leukemia c. Primer (mesotelioma) 7. Terapi radiasi 8. Trauma atau cedera dada 9. Gagal ginjal dan uremia 10. Tuberculosis 2) Patogenesis D. Faktor Resiko · Penyakit baru-baru ini seperti serangan jantung, penyakit akibat virus, atau demam rematik · Riwayat medik tuberculosis E. Maninfestasi Klinis 1. Tanda yang khas: · Friction rub (suara tambahan) adalah bising gesek yang terjadi karena kantong berisi cairan membengkak. 2. Gejala-gejala : · Sesak nafas saat bekerja · Panas badan 39º c -40ºc · Malaesa · Kadang nyeri dada · Effuse cardial · Nyeri dapat menyebar dari leher,bahu,punggung atau perut · Rasa tajam menusuk · Berkeringat Manifestasi perikarditis konstriktif sangat bervariasi bergantung pada berat, distribusi, dan kecepatan terjadinya sikatriks. Tanda-tanda perikarditis konstriktif menurut urutan, yaitu dispnea, edema perifer, pembesaran perut, gangguan abdominal, lelah, ortopnea, palpitasi, batuk, nausea, dan paroxysmal nocturnal dyspnea. F. Pemeriksaan Diagnostik 1. Mengamati sendiri gejala yang timbul 2. Pencatatan perjalanan penyakit dan pemeriksaan fisik oleh dokter 3. EKG 4. Sinar X dari dada 5. Thoracentesis (pengangkatan cairan dengan sebuah jarum) G. Penatalaksanaan Pasien dibaringkan ditempat tidur bila curah jantung masih belum baik, sampai demam, nyeri dada dan friction rub menghilang. Analgetik dapat diberikan untuk mengurangi nyeri dan mempercepat reabsorbsi cairan pada pasien dengan perikarditis rematik. Kortikosteroid dapat diberikan untuk mengontrol gejala, memperepat resolusi proses inflamasi dalam perikordium dan mencegah kekambuhan efusi perikard. Pasein dengan infeksi perikardium harus segera diobati dengan anti mikroba pilihan begitu organisme penyebabnya dapat diidentifikasi. Perikarditis yang berhubungan dengan demam rematik berespon baik dengan pinisilin. Perikarditis akibat tuberkulosis diobati dengan isoniasid, etambutol hidroklorid, rifampisin, streptomisin dalam berbagai kombinasi . ampoterisin B digunakan untuk perikarditis jamur, dan kartikosteroid digunakan pada lupus eritematosus diseminata.Bila kondisi pasien sudah membaik, aktivitas harus ditingkatkan secara bertahap, tetapi bila nyeri demam atau friction rub kembali muncul, pasien harus segera tirah baring. H. Komplikasi 1. Efusi pericardium 2. Tamponade jantung 3. Perikarditis akut: chonic pericarditis, efusi prikard, tamponade, perikardtis kontriktiva Efusi perikard/tamponade: henti jantung, aritima: fibrilasi atrial atau flutter, perikarditis konstriktiva Pengertian Tetralogi of Fallot adalah kelainan jantung congenital dengan 4 kelainan anatomis : 1. VSD (ventrikel septal defek) 2. PS (Pulmoner Stenosis)/ stenosis infundibular 3. Overiding Aorta 4. RVF (right ventrikel hypertrofi) B. Etiologi Oleh beberapa factor : 1. Infeksi pada trimester I kehamilan oleh rubella, influenza, chicken pox (cacar air) 2. Ibu yang menderita DM tergantung insulin. 3. Radiasi 4. Gizi ibu yang jelek. 5. Kecanduan obat dan alcohol. 6. Factor genetik C. Patofisiologi Stenosis pulmonal sedang memungkinkan pulmonal yang adekuat untuk mempertahankan kejenuhan oksigen arteri mendekati normal selama bulan pertama kehidupan. Tekanan yang sedikit lebih tinggi pada ventrikel kiri diimbangi dengan stenosis pulmonal, sehingga secara relatif terdapat sedikit pirau dari darah dalam kedua arah melalui cacat ventrikuler. Dengan bertumbuhnya bayi, aliran paru-paru tidak dapat meningkat. Hipertropi ventrikel kanan meningkat dan darah dipirau dari ventrikel kanan ke kiri menimbulkan stenosis. D. Diagnosis Berdasarkan kelainan hemodinamikanya, dibagi menjadi : 1. TF Ringan 2. TF Moderat 3. TF Berat E. Gejala Klinis · Merasa capek · Sesak · Hiperpnea · Syanosis · Anak tampak biru bila stenosis infundibuler cukup berat · Kejang-kejang · Clubbing finger à jari dengan perpanjangan.dari falang terminal tanpa disertai perubahan tulang yang konstan. · Bunyi jantung 2 terdengar tunggal · Anak sering melakukan squatting (jongkok) setelah berjalan ataupun menangis. · Terdengar mur-mur · Terjadi polisekmia · EKG gambar hipertrofi ventrikel. · JVP meningkat oleh karena hipertrofi ventrikel. · Thorax foto tampak gambaran jantung afek bundar, arkus aorta terlihat kesebelah kanan, apeks terangkat batas kiri cekung yang disebut cocur ensabot (jantung berbentuk sepatu kayu). F. Penatalaksanaan Tergantung pada usia, keadaan klinis dan tingkat : 1. TF Ringan Dilakukan tindakan konservatif seperti mempertahankan kadar Hb yang optimal dan protilaksis endokarditis bacterial dilakukan koreksi total secara dini terhadap bertambah beratnya gejala akibat peningkatan aktivitas pada usia sekolah. 2. TF Berat Sianosis spell (tampak biru) sering timbul sewaktu-waktu dan harus segera ditangani/diatasi. a. Letakkan pasien dengan posisi kneechest agar aliran balik ke jantung berkurang dan resiskusi perifer meningkat sehingga pirau dari kanan ke kiri berkurang. b. Berikan O2 melalui masker. c. Berikan injeksi morphin 0,2 mg/kg BB atau propanolol 0,1 mg/ kg BB/IV. d. Berikan profilaksis oral propanolol 1 mg/kg BB/hari e. Memberikan nutrisi yang adekuat. G. Komplikasi · Polistemia yang berat · Tromboemboli · Endokarditis bacterial · Abses otak endokaeditis definisi Endokarditis adalah penyakit infeksi katub dan permukaan endotel jantung yang disebabkan oleh invasi langsung bakteri atau organism lain yang menyebabkan bilah katub. Endokarditis adalah infeksi permukaan endokardial yang biasanya meliputi dinding ventrikel, katup-katup jantung, dinding arteri besar, septum, yang ditandai dengan mudah terjadinya aggregasi dari trombin dan platelet yang disebut vegetasi, ini berisi makroorganisme. Endokarditis adalah penyakit infeksi yang disebabkan oleh mikroorganisme pada endokard atau katub jantung. Infeksi endokarditid biasanya terjadi pada jantung yang telah mengalami kerusakan. Penyakit ini didahului dengan endokarditis, biasanya berupa penyakit jantung bawaan, maupun penyakit jantung yang didapat. Dahulu Infeksi pada endokard banyak disebabkan oleh bakteri sehingga disebut endokariditis bakterial. Sekarang infeksi bukan disebabkan oleh bakteri saja, tetapi bisa disebabkan oleh mikroorganisme lain, seperti jamur, virus, dan lain-lain. Etiologi 1. Mikroorganisme a. Streptococcus viridans b. Staphylococcus faecalis 2. Faktor predisposisi · Endokarditis paling banyak disebabkan 90 -95% Streptpkokus viridians yaitu mikroorganisme yang hidup dalam saluran nafas bagian atas · Stapilokokus aureus yang menyebabkan infeksi endokarditis sub akut · Stertokokus fekalis, bakteri gram negative aerob/anaerob, jamur, virus Faktor Predisposisi: 1. Faktor Jantung Faktor predisposisi diawali dengan penyakit-penyakit kelainan jantung dapat berupa penyakit jantung rematik, penyakit jantung bawaan, katub jantung prostetik, penyakit jantung sklerotik, prolaps katub mitral, post operasi jantung, miokardiopati hipertrof obstruksi. Endokarditi infeksi sering timbul pada penyakit jantung rematik dengan fibrilasi dan gagal jantung. Pada waktu yang lalu penyakit demam rhematik jantung merupakan factor predisposisi utama terjadinya endokarditis. Kelainan kongenital merupakan 6-20% predisposisi terjadinya endokarditis. Dari kelainan kongenital yang sering menyebabkan endokarditis antara lain: Ventrikular septal defek, kelainan katup aorta, mitral insuffisiensi, patent ductus arteriosus, tetralogy fallot, Koartatio aorta, Marfan’s syndrom, pulmonary stenosis. Mitral valve prolaps (MVP) merupakan 10-30% factor predisposisi endokarditis. Predisposisi yang lain untuk terjadinya endokarditis yaitu: pada kelainan katup aorta ini sering pada usia tua (20%). Pada protese katup, endokarditis biasanya terjadi 2 bulan setelah operasi dan bakteri penyebab terbanyak staphylococcus. Tindakan-tindakan pada jantung, misalnya kateterisasi dan pemasangan pacemaker dapat pula memudahkan terjadinya endokarditis. 2. Faktor luar jantung Penyalah gunaan obat intra vena, tindakan-tindakan kebidanan, kateterisasi urin, pencabutan gigi, kronik hemodialis, tindakan-tindakan diagnotik, infeksi nosokomial ini merupakan keadaan yang memudahkan terjadinya endokarditis. Patofisiologi Kuman paling sering masuk melalui saluran napas bagian atas selain itu juga melalui alat genital dan saluran pencernaan, serta pembuluh darah dan kulit. Endokard yang rusak dengan permukaannya tidak rata mudah sekali terinfeksi dan menimbulakan vegetasi yang terdiri atas trombosis dan fibrin. Vaskularisasi jaringan tersebut biasanya tidak baik, sehingga memudahkan mikroorganisme berkembang biak dan akibatnya akan menambah kerusakan katub dan endokard, kuman yang sangat patogen dapat menyebabkan robeknya katub hingga terjadi kebocoran. Infeksi dengan mudah meluas ke jaringan sekitarnya, menimbulkan abses miokard atau aneurisme nekrotik. Bila infeksi mengenai korda tendinae maka dapat terjadi ruptur yang mengakibatkan terjadinya kebocoran katub. Pembentukan trombus yang mengandung kuman dan kemudian lepas dari endokard merupakan gambaran yang khas pada endokarditis infeksi. Besarnya emboli bermacam-macam. Emboli yang disebabkan jamur biasanya lebih besar, umumnya menyumbat pembuluh darah yang besar pula. Tromboemboli yang terinfeksi dapat teranggkut sampai di otak, limpa, ginjal, saluran cerna, jantung, anggota gerak, kulit, dan paru. Bila emboli menyangkut di ginjal. akan meyebabkan infark ginjal, glomerulonepritis. Bila emboli pada kulit akan menimbulkan rasa sakit dan nyeri tekan. Manifestasi Klinik Sering penderita tidak mengetahui dengan jelas. Sejak kapan penyakitnya mulai timbul , misalnya sesudah cabut gigi, mulai kapan demam, letih-lesu, keringat malam banyak, nafsu makan berkurang, berat badan menurun, sakit sendi, sakit dada, sakit perut, hematuria, buta mendadak, sakit pada ekstremitas (jari tangan dan kaki), dan sakit pada kulit. - Manifestasi umum Mirip dengan influenza tidak jelas tentang adanya kelemahan dan tidak nafsu makan,berat badan turun, batuk, nyeri sendi dan punggung. Demam dapat berlangsung terus-menerus retermiten / intermiten atau tidak teratur sama sekali. Suhu 38 – 40 C terjadi pada sore dan malam hari, kadang disertai menggigil dan keringat banyak. Anemia ditemukan bila infeksi telah berlangsung lama. pada sebagian penderita ditemukan pembesaran hati dan limpha. - Manifestasi Emboli dan Vaskuler Fenomena emboli dapat termanifestasi di paru (pneumonia berulang, abses pulmo), ginjal (hematuria, gagal ginjal), limpha (nyeri abdomen kuadran kiri atas), jantung (myokardium infark), otak (stroke) Manifestasi vaskuler ditemukan perdarahan splinter (garis atau goresan perdarahan) biasa dilihat dikuku jari tangan atau kaki, dan ptekia dapat muncul di konungtiva dan membrane mukosa. Ptekia timbul pada mukosa tenggorok, muka dan kulit (bagian dada). umumya sukar dibedakan dengan angioma. Ptekia di kulit akan berubah menjadi kecoklatan dan kemudian hilang, ada juga yang berlanjut sampai pada masa penyembuhan. Emboli yang timbul di bawah kuku jari tangan (splinter hemorrhagic). - Manifestasi Jantung Sebagian besar endocarditis didahului oleh penyakit jantung, tanda-tanda yang ditemukan ialah sesak napas, takikardi, palpasi, sianosis, atau jari tabuh (clubbing of the finger). Perubahan murmur menolong sekali untuk menegakkan diagnosis, penyakit yang sudah berjalan menahun, perubahan murmur dapat disebabkan karena anemia . Gagal jantung terjadi pada stadium akhir endokarditis infeksi, dan lebih sering terjadi pada insufisiensi aorta dan insufisiensi mitral, jarang pada kelainan katub pulmonal dan trikuspid serta penyakit jantung bawaan non valvular . Endokarditis infeksi akut Infeksi akut lebih sering timbul pada jantung yang normal, berbeda dengan infeksi sub akut, penyakitnya timbul mendadak, tanda-tanda infeksi lebih menonjol, panas tinggi dan menggigil, jarang ditemukan pembesaran limfa, jari tabuh, anemia dan ptekia . Emboli biasanya sering terjadi pada arteri yang besar sehingga menimbulkan infark atau abses pada organ bersangkutan. Timbulnya murmur menunjukkan kerusakan katub yang sering terkena adalah katub trikuspid berupa kebocoran, tampak jelas pada saat inspirasi yang menunjukkan gagal jantung kanan, vena jugularis meningkat, hati membesar, nyeri tekan, dan berpulsasi serta udema. Bila infeksi mengenai aorta akan terdengar murmur diastolik yang panjang dan lemah. Infeksi pada aorta dapat menjalar ke septum inter ventricular dan menimbulkan abses. Abses pada septum dapat pecah dan menimbulkan blok AV . Oleh karena itu bila terjadi blok AV penderita panas tinggi, kemungkinan ruptur katub aorta merupakan komplikasi yang serius yang menyebabkan gagal jantung progresif. Infeksi katub mitral dapat menjalar ke otot papilaris dan menyebabkan ruptur hingga terjadi flail katub mitral. Pemeriksaan Diagnostik 1. Laboratorium Leukosit dengan jenis netrofil, anemia normokrom normositer, LED meningkat, immunoglobulin serum meningkat, uji fiksasi anti gama globulin positf, total hemolitik komplemen dan komplemen C3 dalam serum menurun, kadar bilirubin sedikit meningkat. Pemeriksaan umum urine ditemukan maka proteinuria dan hematuria secara mikroskopik. Yang penting adalah biakan mikro organisme dari darah . Biakan harus diperhatikan darah diambil tiap hari berturut-turut dua / lima hari diambil sebanyak 10 ml dibiakkan dalam waktu agak lama (1 – 3 minggu) untuk mencari mikroorganisme yang mungkin berkembang agak lambat. biakkan bakteri harus dalam media yang sesuai. NB: darah diambil sebelum diberi antibiotik . Biakan yang positif uji resistansi terhadap antibiotik. Anemia normokrom normositer. Terdapat toxic granule, kadang didapatkan staphylococcus dalamnya. LED akan meningkat, lekostosis, kultur darah (+). 2. EKG Kelainan EKG yang dijumpai adanya infark miokard karena emboli dari arteri koronaris karena vegetasi. Kelainan konduksi berupa arteri ventricular aritmia dapat juga terjadi karena perluasan infark miokardium, abaces didekat sistim konduksi, sehingga terjadi blok sistim hantaran. 3. Foto dada : terlihat di atasi dari satu atau lebih dari bilik jantung, yang akan berkembang menjadi kegagalan ventrikel kiri dengan terlihatnya adema paru, pleuraleffusi. 4. Echocardiografi Diperlukan untuk: · melihat vegetasi pada katub aorta terutama vegetasi yang besar ( > 5 mm) · melihat dilatasi atau hipertrofi atrium atau ventrikel yang progresif · mencari penyakit yang menjadi predisposisi endokarditis ( prolap mitral, fibrosis, dan calcifikasi katub mitral ) · penutupan katub mitral yang lebih dini menunjukkan adanya destrruktif katub aorta dan merupakan indikasi untuk melakukan penggantian katub Diagnosis Diagnosis endokarditis infeksi dapat ditegakkan dengan sempurna bila ditemukan kelainan katub, kelainan jantung bawaan, dengan murmur , fenomena emboli, demam dan pembiakan darah yang positif. Diagnosis dapat ditegakkan bila memenuhi kriteria diatas. Endokarditis paska bedah dapat diduga bilamana terjadi panas, leukositosis dan anemia sesudah operasi kardiovaskuler atau operasi pemasangan katub jantung prostetik. Penatalaksanaan Pengobatan terhadap penyebab infeksi endokarditis akan mengurangi resiko emboli serebral. Resiko emboli ulang jarang terjadi setelah pemberian terapi yang memadai. Terapi yang diberikan yaitu: penicillin G 4×3 juta unit/hari selama 4minggu, kemudian diteruskan gentamicin 3×1 mg/koagulan/hari selama 2 minggu. Tindakan pembedahan perlu dipertimbangkan apabila dengan pemberian antibiotic mengalami kegagalan. Pada keadaan-keadaan seperti: 1. Emboli yang berulang 2. Terjadinya absces sehingga terjadi kelainan sistim konduksi 3. Pada pemeriksaan echokardiography terdapat lebih dari satu major emboli dengan ukuran lebih 10 mm 4. Terjadi kegagalan jantung 5. Jamur sebagai penyebab endokarditisnya 6. Pada katup tiruan dimana terjadi infeksi bakteri pyogenik. Maka pada keadaan-keadaan tersebut perlu dipertimbangkan tindakan-tindakan pembedahan. Penatalaksaan terhadap komplikasi neurologi tergantung dari komplikasi apa yang terjadi. Pemberian obat yang sesuai dengan uji resistensi dipakai obat yang diperkirakan sensitif terhadap mikroorganisme yang diduga. Bila penyebabnya streptokokus viridan yang sensitif terhadap penicillin G , diberikan: · Dosis 2,4 – 6 juta unit per hari selama 4 minggu, parenteral untuk dua minggu · Kemudian dapat diberikan parenteral / peroral penicillin V karena efek sirnegis dengan streptomicin, dapat ditambah 0,5 gram tiap 12 jam untuk dua minggu . Kuman streptokokous fecalis (post operasi obs-gin) relatif resisten terhadap penisilin sering kambuh dan resiko emboli lebih besar oleh karena itu digunakan penisilin bersama dengan gentamisin yang merupakan obat pilihan. · Dengan dosis penisilin G 12 – 24 juta unit/hari,dan gentamisin 3 – 5 mg/kgBB dibagi dalam 2 – 3 dosis. Ampisilin dapat dipakai untuk pengganti penisilin G dengan dosis 6 – 12 gr/hari . · Lama pengobatan 4 minggu dan dianjurkan sampai 6 minggu. Bila kuman resisten dapat dipakai sefalotin 1,5 gr tiap jam (IV) atau nafcilin 1,5 gr tiap 4 jam atau oksasilin 12 gr/hari atau vankomisin 0,5 gram/6 jam, eritromisin 0,5 gr/8 jam lama pemberian obat adalah 4 minggu. · Untuk kuman gram negatif diberikan obat golongan aminoglikosid : gentamisin 5 – 7 mg/kgBB per hari, gentamisin sering dikombinsaikan dengan sefalotin, sefazolia 2 – 4 gr/hari , ampisilin dan karbenisilin. · Untuk penyebab jamur dipakai amfoterisin B 0,5 – 1,2 mg/kgB per hari (IV) dan flucitosin 150 mg/Kg BB per hari peroral dapat dipakai sendiri atua kombinasi. Infeksi yang terjadi katub prostetik tidak dapat diatasi oleh obat biasa, biasanya memerlukan tindakan bedah. Selain pengobatan dengan antibiotik penting sekali mengobati penyakit lain yang menyertai seperti : gagal Jantung . Juga keseimbangan elektrolit, dan intake yang cukup . Komplikasi Melalui mekanisme tersebut dapat menyebabkan: 1. Infark atau infark berdarah 2. Perdarahan intra serebral, SAB, perdarahan subdural 3. Proses desak ruang, seperti absces atau mycotic aneurysma 4. Perubahan fungsi otak karena berbagai faktor. Bila terjadi emboli akan mengakibatkan: a. Gejala neurologik fokal bila mengenal hanya satu pembuluh darah b. lebih dari satu pembuluh darah tergantung dari iskemianya apakah dapat membaik sebelum terjadi kerusakan yang permanen maka gejalanya mirip TIA, atau bila berlanjut menyebabkan kerusakan jaringan otak dan terjadi proses supurasi. Hal tersebut mengakibatkan: - Septik atau septik meningitis - Absces, mikro absces otak - Meningoencephalitis - Bila dinding arteri atau vasa vaserum terkena maka akan terjadi aneurysma, yang akan mengakibatkan pecahnya pembuluh darah yang bersangkutan. Prognosis 1. Endokarditis mempunyai prognosis yang buruk bila: 1. 2. 3. 4. 5. f. Bakteri penyebab non streptococcus Berkembang menjadi payah jantung Berkenanya katup aorta Infeksi pada katup tiruan Usia tua Terjadinya absces pada miokard 2. Komplikasi endokarditis bakterialis ke sistim saraf akan lebih memperburuk prognosenya, dengan angka kematiannya Definisi Myocarditis didefinisikan sebagai peradangan dari otot jantung atau miocard. Myocarditis adalah proses peradangan yang terjadi pada miokardium. Miokarditis merupakan penyakit inflamasi pada miocard yang bisa disebabkan karena infeksi maupun non infeksi. Etiologi Berdasarkan penyebab dibagi dua : 1. Infeksi a. Virus (coxsackievirus, echo virus, HIV, virus epsteinbarr, influenza, cytomegalovirus, adenovirus, hepatitis A dan B, MUMPs, folio virus, rabies, respiratori syincitial virus, rubella, vaccinea, varicella zoster, arbovirus) b. Bakteri (corynebacterio diphteriae, streptococuspyogenis, staphilococcus aureus, haemophilus pneumoniae, salmonella, nieserria gonorrhoeae, leptospira, treponema pallidum, mycobacterium tuberkulosis,mycoplasma pneumonia, riketsia. c. Jamur (candida, aspergilus) d. Parasit (tripanosoma cruzii, toxoplasma, schistosoma, trichina) 2. Non infeksi a. Obat-obatan yang menyebabkan reaksi hypersensitifitas b. Antibiotik (sulfonamida, penisilin, cloramfenicol, tetrasiklin, streptomicyn) Anti Tuberculosis (isoniazin, paraaminosalisilik acid) Anti konfulsan (phenindion, phenitoin, carbamazepin) Anti inflamasi (indometasin, sulfonilurea) Diuretik (acetazolamid, klortalidon, spironolacton) Obat-obatan yang tidak reaksi hypersensitifitas Kokain Siklofosfamid Litium Interferon alfa c. Penyebab lain selain obat-obatan adalah : · Radiasi · Giant cell Klasifikasi 1. Fase akut Berlangsung kira-kira 0-3 hari, dengan nekrosis miocard tanpa infiltrasi sel inflamasi atau fase Viremia. 2. Fase sub akut Berlangsung 4-14 hari, terjadi infiltrasi sel natural killer yang memproduksi neutralizing antibody dan sel patogen yang dimediasi imun. 3. Fase Kronik Berlangsung 15-90 hari. Terjadi eliminasi virus dan kerusakan miokardial yang terus berlanjut Manifestasi Klinis Manifestasi klinis miokarditis bervariasi, mulai dari asimtomatik sampai terjadi syok kardiogenik.Tergantung pada tipe infeksi, derajat kerusakan miokardium, kemampuan miokardium memulihkan diri. Gejala bisa ringan atau tidak ada sama sekali. Gejala bisa ringan atau tidak sama sekali, biasanya : 1. Kelelahan dan dispneu 2. Demam 3. Nyeri dada 4. Palpitasi Gejala klinis mungkin memperlihatkan : a. Gejala klinis tidak khas, kelainan ECG pada segmen ST dan gelombang T. b. Takikardia, peningkatan suhu akibat infeksi menyebabkan frekuensi denyut nadi akan meningkat lebih tinggi c. Bunyi jantung melemah, disebabkan penurunan kontraksi otot jantung Katub-katub mitral dan trikuspid tidak dapat ditutup dengan keras d. Auskultasi: gallop, gangguan irama supraventrikular dan ventrikular e. Gagal jantung (Dekompensasi jantung) terutama mengenai jantung sebelah kanan. Patofisiologi Miokarditis merupakan proses inflamasi di miokardium. Jantung merupakan organ otot, jadi efisiensinya tergantung pada sehatnya setiap serabut otot. Bila serabut otot sehat, jantung dapat berfungsi dengan baik meskipun ada cedera pada katub yang berat, namun bila serabut otot yang rusak maka hidup akan terancam. Miokarditis disebabkan oleh virus, bakteri, jamur, parasit, protozoa, dan spiroseta atau dapa disebabkan oleh keadaan hipersensitivitas seperti demam reumatik. Jadi miokarditis dapt terjadi pada klien dengan infeksi akut yang menerima terapi imunosupresif, atau yang menderita endokarditis infeksi. Kerusakan miokardium oleh kuman-kuman infeksius dapat melalui tiga mekenisme dasar sebagai berikut : 1. Invasi langsung ke miokardium. 2. Proses imunologis terhadap miokardium 3. Mengeluarkan toksin yang merusak miokardium. Proses miokarditis viral ada 2 tahap, fase pertama (akut) berlangsung kira-kira 1 minggu. Dimana terjadi invasi virus ke miokardium, replikasa virus, dan lisis sel. Lalu terbentuk neutralizing antibody dan virus akan bersih atau dikurangi jumlahnya dengan bantuan makrofag dan neutral killer cell (sel NK). Pada fase kedua, miokardium akan diinfiltrasi oleh sel-sel radang dan sistem imun akan diaktifkan dengan terbentuknya antibodi terhadap miokardium, akibat perubahan permukaan sel yang terpajan virus. Fase ini berlangsung beberapa minggu sampai bebrapa bulan dan diikuti kerusakan miokardium dari yang minimal sampai berat. Enterovirus sebagai penyebab miokarditis viral juga merusakkan sel-sel endotel dan terbentuknya antibodi endotel, diduga sebai penyebab spasme mikovaskular. Walaupun etiologi kelainan mikrovaskuler belum pasti, tetapi sangat mungkin berasal dari respon imun atau kerusakan endotel akibat infeksi virus. Jadi pada dasarnya terjadi spasme sirkulasi mikro yang menyebabkan proses berulang antara obstruksi dan reperfusi yang mengakibatkan larutnya matriks miokardium dan habisnya otot jantung secara fokal menyebabkan rontoknya serabut otot, dilatasi jantung, dan hipertropi miosit yang tersisa. Akibat proses ini mengakibatkan habisnya kompensasi mekanis dan biokimiawi yang berakhir dengan payah jantung. Pemeriksaan Diagnostik 1. Pemeriksaan laboratorium Dijumpai leukositosis dengan poli morfonuklear atau limfosit yang dominan tergantung penyebabnya.Pada infeksi parasit ditemukan eosinofilia.Laju endap darah meningkat. Enzim jantung dan kreatinkinase atau LDH (Lactat Dehidrogenase) meningkat tergantung luas nekrose.Peningkatan CKMB ditemukan pada kurang 10% pasien,namun pemeriksaan Troponin lebih sensitif untuk mendeteksi kerusakan miokard. 2. Elektrokardiografi Pada pemeriksaan EKG yang sring ditemukan adalah sinus takikardia, perubahan segmen ST dan/atau gelombang T, serta low voltage.Kadang-kadang ditemukan aritmia atrial atau ventrikuler. AV blok total yang sifatnya sementara dan hilang tanpa bekas, tetapi kandangkadang menyebabkan kematian mendadak pada miokarditis. 3. Foto Rontgen Dada Biasanya normal pada fase awal.Fungsi vebtrikel kiri yang menurun progresif mengakibatkan kardiomegali.Dapat ditemukan gagal jantung kongestif dan edema paru. 4. Ekokardiografi Sering didapatkan hipokinasis kedua ventrikel,ditemukan juga penebalan ventrikel, trombus ventrikel kiri, pengisian diastolik yang abnormal atau efusi perikardial. 2.8 Penatalaksanaan 1. Pengobatan infeksi penyebab 2. Pengendalian terhadap gagal jantung 3. Transplantasi jantung 4. Mengurangi atau menurunkan faktor resiko yang dapat diubah 5. Oksigen untukmeningkatkan oksigenasi darah sehingga beban jantung berkurang dan perfusi sistemik meningkat. 6. Obat-obatan untuk menghilangkan nyeri seperti Morfin dan Meperidin. 7. Diuretik untuk meningkatkan aliran darah ke ginjal dengan tujuan mencegah dan mempertahankan fungsi ginjal. Mencegah kelebihan volume dan gagal jantung kongestif. Klien diberi pengobatan khusus terhadap penyembuhan yang mendasarinya, bila diketahui (misalnya Penicilin untuk Streptokokus Hemolitikus) dan baringkan di tempat tidur untuk mengurangi beban jantung. Berbaring juga membantu mengurangi kerusakan miokardial residual dan komplikasi miokarditis. Pengobatan pada dasarnya sama dengan yang digunakan pada gagal jantung kongestif. Fungsi jantung dan suhu tubuh selalu dievaluasi untuk menentukan apakah penyakit sudah menghilang dan apakah sudah terjadi gagal jantung kongestif. Bila terjadi disritmia, klien harus dirawat di unit yang mempunyai sarana pemantauan jantung berkesinambungan sehingga personel dan peralatan selalu tersedia bila terjadi disritmia yang mengancam jiwa. I. DEFINISI Demam Reumatik / penyakit jantung reumatik adalah penyakit peradangan sistemik akut atau kronik yang merupakan suatu reaksi autoimun oleh infeksi Beta Streptococcus Hemolyticus Grup A yang mekanisme perjalanannya belum diketahui, dengan satu atau lebih gejala mayor yaitu Poliarthritis migrans akut, Karditis, Korea minor, Nodul subkutan dan Eritema marginatum. Demam reumatik adalah penyakit inflamasi serius yang dapat terjadi pada individu 1 sampai 4 minggu setelah infeksi tenggorokan oleh bakteri Streptococcus beta-hemolitik grup A yang tidak diobati. Kondisi akut ditandai dengan demam dan inflamasi di persendian , jantung sistem saraf, dan kulit. Pada beberapa kasus, demam reumatik dapat secara permanen memengaruhi struktur dan fungsi jantung, terutama katup jantung. Demam Reumatik adalah jenis penyakit yang jarang terjadi, hanya menyerang 3% penderita infeksi streptokokus yang tidak diobati. Demam reumatik merupakan penyakit vaskular kolagen multisistem yang terjadi setelah infeksi streptokokus grup A pada individu yang mempunyai faktor predisposisi. Penyakit ini masih merupakan penyebab terpenting penyakit jantung didapat (acquired heart disease) pada anak dan dewasa muda di banyak negara terutama negara sedang berkembang. Keterlibatan kardiovaskular pada penyakit ini ditandai oleh inflamasi endokardium dan miokardium melalui suatu proses autoimun yang menyebabkan kerusakan jaringan. Serangan pertama demam reumatik akut terjadi paling sering antara umur 5-15 tahun. Demam reumatik jarang ditemukan pada anak di bawah umur 5 tahun. Demam reumatik akut menyertai faringitis Streptococcus beta hemolyticus grup A yang tidak diobati. Pengobatan yang tuntas terhadap faringitis akut hampir meniadakan resiko terjadinya demam reumatik. Diperkirakan hanya sekitar 3 % dari individu yang belum pernah menderita demam reumatik akan menderita komplikasi ini setelah menderita faringitis streptokokus yang tidak diobati II. ETIOLOGI Demam reumatik, seperti halnya dengan penyakit lain merupakan akibat interaksi individu, penyebab penyakit dan faktor lingkungan. Penyakit ini berhubungan erat dengan infeksi saluran nafas bagian atas oleh Beta Streptococcus Hemolyticus Grup A berbeda dengan glomerulonefritis yang berhubungan dengan infeksi streptococcus dikulit maupun disaluran nafas, demam reumatik agaknya tidak berhubungan dengan infeksi streptococcus dikulit. Demam reumatik, seperti halnya dengan penyakit lain merupakan akibat interaksi individu, penyebab penyakit dan faktor lingkungan. Infeksi Streptococcus beta hemolyticus grup A pada tenggorok selalu mendahului terjadinya demam reumatik, baik pada serangan pertama maupun serangan ulangan. Untuk menyebabkan serangan demam reumatik, Streptokokus grup A harus menyebabkan infeksi pada faring, bukan hanya kolonisasi superficial. Berbeda dengan glumeronefritis yang berhubungan dengan infeksi Streptococcus di kulit maupun di saluran napas, demam reumatik agaknya tidak berhubungan dengan infeksi Streptococcus di kulit. Hubungan etiologis antara kuman Streptococcus dengan demam reumatik diketahui dari data sebagai berikut: 1. Pada sebagian besar kasus demam reumatik akut terdapat peninggian kadar antibodi terhadap Streptococcus atau dapat diisolasi kuman beta-Streptococcus hemolyticus grup A, atau keduanya. 2. Insidens demam reumatik yang tinggi biasanya bersamaan dengan insidens oleh beta-Streptococcus hemolyticus grup A yang tinggi pula. Diperkirakan hanya sekitar 3% dari individu yang belum pernah menderita demam reumatik akan menderita komplikasi ini setelah menderita faringitis Streptococcus yang tidak diobati. 3. Serangan ulang demam reumatik akan sangat menurun bila penderita mendapat pencegahan yang teratur dengan antibiotika. Faktor-faktor predisposisi yang berpengaruh pada timbulnya demam reumatik dan penyakit jantung reumatik terdapat pada individunya sendiri serta pada keadaan lingkungan. Faktor-faktor pada individu : 1. Faktor genetik Adanya antigen limfosit manusia ( HLA ) yang tinggi. HLA terhadap demam rematik menunjkan hubungan dengan aloantigen sel B spesifik dikenal dengan antibodi monoklonal dengan status reumatikus 2. Jenis kelamin Demam reumatik sering didapatkan pada anak wanita dibandingkan dengan anak laki-laki. Tetapi data yang lebih besar menunjukkan tidak ada perbedaan jenis kelamin, meskipun manifestasi tertentu mungkin lebih sering ditemukan pada satu jenis kelamin. 3. Golongan etnik dan ras Data di Amerika Utara menunjukkan bahwa serangan pertama maupun ulang demam reumatik lebih sering didapatkan pada orang kulit hitam dibanding dengan orang kulit putih. Tetapi data ini harus dinilai hati-hati, sebab mungkin berbagai faktor lingkungan yang berbeda pada kedua golongan tersebut ikut berperan atau bahkan merupakan sebab yang sebenarnya. 4. Umur Umur agaknya merupakan faktor predisposisi terpenting pada timbulnya demam reumatik / penyakit jantung reumatik. Penyakit ini paling sering mengenai anak umur antara 5-15 tahun dengan puncak sekitar umur 8 tahun. Tidak biasa ditemukan pada anak antara umur 3-5 tahun dan sangat jarang sebelum anak berumur 3 tahun atau setelah 20 tahun. Distribusi umur ini dikatakan sesuai dengan insidens infeksi streptococcus pada anak usia sekolah. Tetapi Markowitz menemukan bahwa penderita infeksi streptococcus adalah mereka yang berumur 2-6 tahun. 5. Keadaan gizi dan lain-lain Keadaan gizi serta adanya penyakit-penyakit lain belum dapat ditentukan apakah merupakan faktor predisposisi untuk timbulnya demam reumatik. 6. Reaksi autoimun Dari penelitian ditemukan adanya kesamaan antara polisakarida bagian dinding sel streptokokus beta hemolitikus group A dengan glikoprotein dalam katub mungkin ini mendukung terjadinya miokarditis dan valvulitis pada reumatik fever Faktor-faktor lingkungan : 1. Keadaan sosial ekonomi yang buruk Mungkin ini merupakan faktor lingkungan yang terpenting sebagai predisposisi untuk terjadinya demam reumatik. Insidens demam reumatik di negara-negara yang sudah maju, jelas menurun sebelum era antibiotik termasuk dalam keadaan sosial ekonomi yang buruk sanitasi lingkungan yang buruk, rumah-rumah dengan penghuni padat, rendahnya pendidikan sehingga pengertian untuk segera mengobati anak yang menderita sakit sangat kurang; pendapatan yang rendah sehingga biaya untuk perawatan kesehatan kurang dan lain-lain. Semua hal ini merupakan faktor-faktor yang memudahkan timbulnya demam reumatik. 2. Iklim dan geografi Demam reumatik merupakan penyakit kosmopolit. Penyakit terbanyak didapatkan didaerah yang beriklim sedang, tetapi data akhir-akhir ini menunjukkan bahwa daerah tropis pun mempunyai insidens yang tinggi, lebih tinggi dari yang diduga semula. Didaerah yang letaknya agak tinggi agaknya insidens demam reumatik lebih tinggi daripada didataran rendah. 3. Cuaca Perubahan cuaca yang mendadak sering mengakibatkan insidens infeksi saluran nafas bagian atas meningkat, sehingga insidens demam reumatik juga meningkat. III. EPIDEMIOLOGI Saat ini diperkirakan insiden demam reumatik di Amerika Serikat adalah 0,6 per 100.000 penduduk pada kelompok usia 5 sampai 19 tahun. Insidens yang hampir sama dilaporkan di negara Eropa Barat. Angka tersebut menggambarkan penurunan tajam apabila dibandingkan angka yang dilaporkan pada awal abad ini, yaitu 100-200 per 100.000 penduduk.. Sebaliknya insidens demam reumatik masih tinggi di negara berkembang. Data dari negara berkembang menunjukkan bahwa prevalensi demam reumatik masih amat tinggi sedang mortalitas penyakit jantung reumatik sekurangnya 10 kali lebih tinggi daripada di negara maju. Di Srilangka insidens demam reumatik pada tahun 1976 dilaporkan lebih kurang 100-150 kasus per 100.000 penduduk. Di India, prevalensi demam reumatik dan penyakit jantung reumatik pada tahun 1980 diperkirakan antara 6-11 per 1000 anak. Di Yemen, masalah demam reumatik dan penyakit jantung reumatik sangat besar dan merupakan penyakit kardiovaskular pertama yang menyerang anak-anak dan menyebabkan morbiditas dan mortalitas yang tinggi. Di Yogyakarta pasien dengan demam reumatik dan penyakit jantung reumatik yang diobati di Unit Penyakit Anak dalam periode 1980-1989 sekitar 25-35 per tahun, sedangkan di Unit Penyakit Anak RS. Cipto Mangunkusumo tercatat rata-rata 60-80 kasus baru per tahun. Insidens penyakit ini di negara maju telah menurun dengan tajam selama 6 dekade terakhir, meskipun begitu dalam 10 tahun terakhir ini telah terjadi peningkatan kasus demam reumatik yang mencolok di beberapa negara bagian Amerika Serikat. Hal tersebut mengingatkan kita bahwa demam reumatik belum seluruhnya terberantas, dan selalu terdapat kemungkinan untuk menimbulkan masalah kesehatan masyarakat baik di negara berkembang maupun negara maju. IV. PATOGENESIS Demam reumatik adalah penyakit radang yang timbul setelah infeksi streptococcus golongan beta hemolitik A. Penyakit ini menyebabkan lesi patologik jantung, pembuluh darah, sendi dan jaringan sub kutan. Gejala demam reumatik bermanifestasi kira-kira 1 – 5 minggu setelah terkena infeksi. Gejala awal, seperti juga beratnya penyakit sangat bervariasi. Gejala awal yang paling sering dijumpai (75 %) adalah arthritis. Bentuk poliarthritis yang bermigrasi. Gejala dapat digolongkan sebagai kardiak dan non kardiak dan dapat berkembang secara bertahap. Demam reumatik dapat menyerang semua bagian jantung. Meskipun pengetahuan tentang penyakit ini serta penelitian terhadap kuman Beta Streptococcus Hemolyticus Grup A sudah berkembang pesat, namun mekanisme terjadinya demam reumatik yang pasti belum diketahui. Pada umumnya para ahli sependapat bahwa demam remautik termasuk dalam penyakit autoimun. Streptococcus diketahui dapat menghasilkan tidak kurang dari 20 produk ekstrasel yang terpenting diantaranya ialah streptolisin O, streptolisin S, hialuronidase, streptokinase, difosforidin nukleotidase, dioksiribonuklease serta streptococcal erytrogenic toxin. Produkproduk tersebut merangsang timbulnya antibodi. Pada penderita yang sembuh dari infeksi streptococcus, terdapat kira-kira 20 sistem antigenantibodi; beberapa diantaranya menetap lebih lama daripada yang lain. Anti DNA-ase misalnya dapat menetap beberapa bulan dan berguna untuk penelitian terhadap penderita yang menunjukkan gejala korea sebagai manifestasi tunggal demam reumatik, saat kadar antibodi lainnya sudah normal kembali. ASTO ( anti-streptolisin O) merupakan antibodi yang paling dikenal dan paling sering digunakan untuk indikator terdapatnya infeksi streptococcus. Lebih kurang 80 % penderita demam reumatik / penyakit jantung reumatik akut menunjukkan kenaikkan titer ASTO ini; bila dilakukan pemeriksaan atas 3 antibodi terhadap streptococcus, maka pada 95 % kasus demam reumatik / penyakit jantung reumatik didapatkan peninggian atau lebih antibodi terhadap streptococcus. Patologi anatomis Dasar kelainan patologi demam reumatik ialah reaksi inflamasi eksudatif dan proliferasi jaringan mesenkim. Kelainan yang menetap hanya terjadi pada jantung; organ lain seperti sendi, kulit, paru, pembuluh darah, jaringan otak dan lain-lain dapat terkena tetapi selalu reversibel. Diagnosis dibuat berdasarkan kriteria jones yang dimodifikasi dari American Heart Association. Dua kriteria mayor dan satu mayor dan dua kriteria minor menunjukkan kemungkinan besar demam reumatik. Prognosis tergantung pada beratnya keterlibatan jantung. V. PATOFISIOLOGI Demam reumatik adalah suatu hasil respon imunologi abnormal yang disebabkan oleh kelompok kuman A beta-hemolitic treptococcus yang menyerang pada pharynx. Streptococcus diketahui dapat menghasilkan tidak kurang dari 20 prodak ekstrasel; yang terpenting diantaranya ialah streptolisin O, streptolisin S, hialuronidase, streptokinase, difosforidin nukleotidase, deoksiribonuklease serta streptococca erythrogenic toxin. Produkproduk tersebut merangsang timbulnya antibodi. Demam reumatik yang terjadi diduga akibat kepekaan tubuh yang berlebihan terhadap beberapa produk tersebut. Sensitivitas sel B antibodi memproduksi antistreptococcus yang membentuk imun kompleks. Reaksi silang imun komleks tersebut dengan sarcolema kardiak menimbulkan respon peradangan myocardial dan valvular. Peradangan biasanya terjadi pada katup mitral, yang mana akan menjadi skar dan kerusakan permanen. Demam rematik terjadi 2-6 minggu setelah tidak ada pengobatan atau pengobatan yang tidak tuntas karena infeksi saluran nafas atas oleh kelompok kuman A betahemolytic. Mungkin ada predisposisi genetik, dan ruangan yang sesak khususnya di ruang kelas atau tempat tinggal yang dapat meningkatkan risiko. Penyebab utama morbiditas dan mortalitas adalah fase akut dan kronik dengan karditis. VI. MANIFESTASI KLINIK Manifestasi Mayor Manifestasi Minor Cardistis (tidak berfungsinya katup mitral Demam dan aorta, pulse meningkat waktu istirahat Althralgia dan tidur). Demam rematik atau penyakit Polyarthritis (panas, merah, bengkak pada jantung rematik persendian). LED meningkat Erytema marginatum (kemerahan pada C-reative protein (CRP) ++ batang tubuh dan telapak tangan) Antistretolysin O meningkat Nodula subcutaneous (terdapat pada Anemia permukaan ekstensor persendian). Leukositosis. Khorea (kelainan neurologis akibat Perubahan rekaman ECG (PR perubahan vaskular SSP) memanjang, interval QT). Dengan adanya riwayat infeksi stretococcus. Perjalanan klinis penyakit demam reumatik / penyakit jantung reumatik dapat dibagi dalam 4 stadium. Stadium I Berupa infeksi saluran nafas atas oleh kuman Beta Streptococcus Hemolyticus Grup A. Keluhan : Demam Batuk Rasa sakit waktu menelan Muntah Diare Peradangan pada tonsil yang disertai eksudat. Stadium II Stadium ini disebut juga periode laten, ialah masa antara infeksi streptococcus dengan permulaan gejala demam reumatik; biasanya periode ini berlangsung 1 – 3 minggu, kecuali korea yang dapat timbul 6 minggu atau bahkan berbulan-bulan kemudian. Stadium III Yang dimaksud dengan stadium III ini ialah fase akut demam reumatik, saat ini timbulnya berbagai manifestasi klinis demam reumatik /penyakit jantung reumatik. Manifestasi klinis tersebut dapat digolongkan dalam gejala peradangan umum dan menifesrasi spesifik demam reumatik /penyakit jantung reumatik. Gejala peradangan umum : Demam yang tinggi Lesu Anoreksia Lekas tersinggung Berat badan menurun Kelihatan pucat Epistaksis Athralgia Rasa sakit disekitar sendi Sakit perut Stadium IV Disebut juga stadium inaktif. Pada stadium ini penderita demam reumatik tanpa kelainan jantung / penderita penyakit jantung reumatik tanpa gejala sisa katup tidak menunjukkan gejala apa-apa. Pada penderita penyakit jantung reumatik dengan gejala sisa kelainan katup jantung, gejala yang timbul sesuai dengan jenis serta beratnya kelainan. Pasa fase ini baik penderita demam reumatik maupun penyakit jantung reumatik sewaktu-waktu dapat mengalami reaktivasi penyakitnya. VII. PEMERIKSAAN DIAGNOSIS Pemeriksaan laboratorium darah Foto rontgen menunjukkan pembesaran jantung Elektrokardiogram menunjukkan aritmia E Echokardiogram menunjukkan pembesaran jantung dan lesi 1) Pemeriksaan darah LED tinggi sekali Lekositosis Nilai hemoglobin dapat rendah 2) Pemeriksaan bakteriologi Biakan hapus tenggorokan untuk membuktikan adanya streptococcus. Pemeriksaan serologi. Diukur titer ASTO, astistreptokinase, anti hyaluronidase. 3) Pemeriksaan radiologi Elektrokardoigrafi dan ekokardiografi untuk menilai adanya kelainan jantung. Untuk menegakkan diagnosa demam reumatik dapat digunakan Kriteria Jones yaitu : Kriteria mayor : Poliarthritis : Pasien dengan keluhan sakit pada sendi yang berpindah-pindah, radang sendi-sendi besar; lutut, pergelangan kaki, pergelangan tangan , siku (poliarthritis migrans). Karditis : Peradangan pada jantung (miokarditis, endokarditis). Eritema marginatum : Tanda kemerahan pada batang tubuh dan telapak tangan yang tidak gatal. Noduli subkutan : Terletak pada ekstensor sendi terutama siku, ruas jari, lutut, persendian kaki; tidak nyeri dan dapat bebas digerakkan. Korea sydenham : Gerakkan yang tidak disengaja /gerakkan yang abnormal, sebagai manifestasi peradangan pada sistem syaraf pusat. Kriteria Minor : Mempunyai riwayat menderita demam reumatik /penyakit jantung reumatik Athralgia atau nyeri sendi tanpa adanya tanda obyektif pada sendi; pasien kadang-kadang sulit menggerakkan tungkainya Demam tidak lebih dari 39 derajad celcius Leukositosis Peningkatan Laju Endap Darah (LED) C-Reaktif Protein (CRF) positif P-R interval memanjang Peningkatan pulse denyut jantung saat tidur (sleeping pulse) Peningkatan Anti Streptolisin O (ASTO) A. Defenisi Stenosis mitral adalah suatu keadaan di mana terjadi gangguan aliran darah dari atrium kiri melalui katup mitral oleh karena obstruksi pada level katup mitra. Kelainan struktur mitral ini menyebabkan gangguan pembukaan sehingga timbul gangguan pengisian ventrikel kiri saat diastole. MS menyebabkan perubahan pada bentuk jantung dan perubahan-perubahan pada pembuluh darah paru-paru sesuai beratnya MS dan kondisi jantung. Konveksitas batas kiri jantung mengindikasikan bahwa stenosis menonjol. Pada kebanyakan kasus terdapat dua kelainan yakni stenosis mitral dan insufisiensi mitral, umumnya salah satunya menonjol. Ventrikel kiri juga sangat melebar ketika insufisiensi mitral terlibat sangat signifikan. Tandatanda radiologis klasik dari pasien dengan MS yaitu adanya kontur ganda (double contour) yang mengarah pada adanya pembesaran atrium kiri, serta adanya garis-garis septum yang terlokalisasi.Kondisi ini membuat tekanan vena pulmonal meningkat sehingga menyebabkan diversi darah, pada foto toraks terlihat pelebaran relatif pembuluh darah bagian atas paru dibanding pembuluh darah bawah paru. Penyempitan katup mitral menyebabkan katup tidak terbuka dengan tepat dan menghambat aliran darah antara ruang-ruang jantung kiri. Ketika katup mitral menyempit (stenosis), darah tidak dapat dengan efisien melewati jantung. Kondisi ini menyebabkan seseorang menjadi lemah dan nafas menjadi pendek serta gejala lainnya. B. Etiologi Penyebab tersering stenosis mitral adalah endokarditis reumatika, akibat reaksi yang progresif dari demam reumatik oleh infeksi streptokokkus. Penyebab lain walaupun jarang dapat juga stenosis mitral congenital, deformitas parasut mitral, vegetasi dari systemic lupus erythematosus (SLE), karsinosis sistemik, eposit amiloid, akibat obat fenfluramin/phentermin, rhemotoid arthritis (RA), serta kalsifikasi annulus maupun daun katup pada usia lanjut akibat proses degenerative. Stenosis mitral merupakan kelaianan katup yang paling sering diakubatkan oleh penyakit jantung rheumatik. Diperkirakan 99 % stenosis mitral didasarkan atas penyakit jantung rheumatik. Walaupun demikian, sekitar 30 % pasien stenosis mitral tidak dapat ditemukan adanya riwayat penyakit tersebut sebelumnya. Pada semua penyakit jantung valvular stenosis mitral lah yang paling sering di temukan, yaitu ± 40% seluruh penyakit jantung rheumatik, dan menyerang wanita lebih banyak dari pada pria dengan perbandingan kira-kira 4 : 1. Disamping atas dasar penyakit jantung rheumatik, masih ada beberapa keadaan yang dapat memperlihatkan gejala-gejala seperti stenosis mitral, misalnya miksoma atrium kiri, bersamaan dengan ASD (atrium septal defect) seperti pada sindrom Lutembacher, ball velve thrombi pada atrium kiri yang dapat menyebabkan obstruksi outflow atrium kiri. Kausa yang sangat jarang sekali ialah stenosis mitral atas dasar kongenital, dimana terdapat semacam membran di dalam atrium kiri yang dapat memeprlihatkan keadaan kortri atrium. Beberapa keadaan juga dapat menimbulkan obstruksi aliran masuk ke ventrikel kiri seperti Cor triatrium, miksoma atrium serta thrombus sehingga menyerupai stenosis mitral. Dari pasien dengan penyakit jantung katup ini 60% dengan riwayat demam rematik, sisanya menyangkal. Selain dari pada itu, 50% pasien dengan karditis rematik akut tidak berlanjut sebagai penyakit jantung katup secara klinik (Rahimtoola). Pada kasus di klinik (data tidak dipublikasi) juga terlihat beberapa kasus demam rematik akut yang tidak berlanjut menjadi penyakit jantung katup, walaupun ada di antaranya memberi manifestasi chorea. Kemungkinan hal ini disebabkan karena pengenalan dini dan terapi atibiotik yang adekuat. C. Patologi Pada stenosis mitral akibat demam rematik akan terjadi proses peradangan (valvulitis) dan pembentukan nodul tipis di sepanjang garis penutupan katup. Proses ini akan menimbulkan fibrosis dan penebalan daun katup, kalsifikasi, fusi kommisura, fusi serta pemendekan korda atau kombinasi dari proses tersebut. Keadaan ini akan menimbulkan distorsi dari apparatus mitral yang normal, mengecilnya area katup mitral menjadi seperti bentuk mulut ikan (fish mouth) atau lubang kancing (button hole). Fusi dari kommisura ini akan menimbulkan penyempitan dari orifisium primer sedangkan fusi korda mengakibatkan penyempitan dari orifisium sekunder. Pada endokarditis rematika, daun katup dan korda akan mengalami sikatris dan kontraktur bersamaan dengan pemendekan korda sehingga menimbulkan penarikan daun katup menjadi bentuk funnel shaped. Kalsifikasi biasanya terjadi pada usia lanjut dan biasanya lebih sering pada perempuan dibandingkan laki-lakiserta lebih sering pada keadaan gagal ginjal kronik. Apakah proses degeneratif tersebut dapat menimbulkan gangguan fungsi masih perlu evaluasi lebih jauh, tetapi biasanya ringan. Proses perubahan patologi sampai terjadinya gejala klinis (periode laten) biasanya memakan waktu berahun-tahun (10-20 tahun). D. Patofisiologi Bakteri Streptococcus Beta Hemolitikus Group A dapat menyebabkan terjadinya demam rheuma. Selain itu, oleh tubuh bakteri tersebut dianggap antigen yang menyebabkan tubuh membuat antibodinya. Hanya saja, strukturnya ternyata mirip dengan katup mitral yang membuat kadangkala antibodi tersebut malah menyerang katup mitral jantung. Hal ini dapat membuat kerusakan pada katup mitral. Pada proses perbaikannya, maka akan terdapat jaringan fibrosis pada katup tersebut yang lama kelamaan akan membuatnya menjadi kaku. Pada saat terbuka dan tertutup akan terdengar bunyi yang tidak normal seperti bunyi S1 mengeras, bunyi S2 tunggal, dan opening snap, juga akan terdengar bising jantung ketika darah mengalir. Apabila kekakuan ini dibiarkan, maka aliran darah dari atrium kiri ke ventrikel kiri akan terganggu. Ini membuat tekanan pada atrium kanan meningkat yang membuat terjadi pembesaran atrium kanan. Keregangan otot-otot atrium ini akan menyebabkan terjadinya fibrilasi atrium. Kegagalan atrium kiri memompakan darah ke ventrikel kiri menyebabakan terjadi aliran darah balik, yaitu dari atrium kiri kembali ke vena pulmonalis, selanjutnya menuju ke pembuluh darah paru-paru dan mengakibatkan penurunan curah sekuncup ventrikel sehingga jantung berkompensasi dengan dilatasi ventrikel kiri, peningkatan kontraksi miokardium, hipertrofi dinding ventrikel dan dinding atrium. Meningkatnya volume darah pada pembuluh darah paruparu ini akan membuat tekanan hidrostatiknya meningkat dan tekanan onkotiknya menurun. Hal ini akan menyebabkan perpindahan cairan keluar yang akan menyebabkan udem paru yang kemudian bisa menyebabkan sesak napas pada penderita. Selain itu, akan menyebabkna hipertensi arteri pulmonalis, hipertensi ventrikel kanan sehingga dapat mengakibatkan gagal jantung kanan. Pada keadaan normal, area katup mitral mempunyai ukuran 4-6 cm2. Bila area orifisiumkatu ini berkurang sampai 2 cm2, maka diperlukan upayaaktif atrium kiri berupa peningkatan tekanan atrium kiri agar aliran transmitral yang normal tetap terjadi. Stenosis mitral kritis terjadi bila pembukaan katup berkurang hingga menjadi 1 cm2. Pada tahap ini, dibutuhkan suatu tekanan atrium kiri sebesar 25 mmHg untuk mempertahankan cardiac output yang normal. Gradien transmitral merupakan “hall mark” stenosis mitral selain luasnya area katup mitral, walaupun Rahimtoola berpendapat bahwa gradien dapat terjadi akibat aliran besar melalui katup normal atau aliran normal melalui katup sempit. Sebagai akibatnya kenaikan tekanan atriumkiri akan diteruskan ke vena pulmonalis dan seterusnya mengakibatkan kongesti paru dan serta keluhan sesak (exertional dyspnue). Derajat besar ringannya stenosis mitral selain berdasarkan gradient transmitral , dapat juga ditentukan oleh luasnya area katup mitral serta hubungan antara lamanya waktu penutupan katup aorta dan kejadian opening snap. Berdasarkan luasnya area katup mitral, derajat stenosis mitral sebagai berikut : 1. Minimal : bila area > 2,5 cm2 2. Ringan : bila area 1,4 – 2,5 cm2 3. Sedang : bila area 1 – 1,4 cm2 4. Berat : bila area < 1,0 cm2 5. Reaktif : bila area < 1,0 cm2 Keluhan dan gejala stenosis mitral mulai akan muncul bila luas area katup mitral menurun sampai seperdua normal (< 2 – 2,5 cm2). Hubungan antara gradient dan luasnya area katup serta waktu pembukaan katup mitral dapat dilihat pada table di bawah ini : Derajat Stenosis Ringan Sedang Berat A2-OS interval >110 msec 80-110 msec <80 msec Area >1,5 cm2 >1 dan < 1,5 cm2 <1 cm2 Gradien <5 mmHg 5-10 mmHg >10 mmHg A2-OS : Waktu antara penutupan katup aorta dan pembukaan katup mitral Kalau kita lihat fungsi lama waktu pengisian dan besarnya pengisian, gejala/simpton akan muncul bila waktu pengisian menjadi pendek dan aliran transmitral besar, sehingga terjadi kenaikan tekanan atrium kiri walaupun area belum terlalu sempit (> 1,5 cm2). Pada stenosis mitral ringan simpton yang muncul biasanya dicetuskan oleh faktor yang meningkatkan kecepatan aliran atau curah jantung atau menurunkan periode pengisian diastole, yang akan meningkatkan tekanan atrium kiri secara dramatis. Beberapa keadaan antara lain : (1) latihan, (2) stress emosi, (3) infeksi, (4) kehamilan, dan (5) fibrilasi atrium dengan respon ventrikel cepat. Dengan bertambah sempitnya area mitral maka tekanan atrium kiri akan meningkat bersamaan dengan progresi keluhan. Apabila area mitral < 1 cm2 yang berupa stenosis mitral berat maka akan terjadi limitasi dalam aktivitas. Hipertensi pulmonal merupakan komplikasi yang sering terjadi pada stenosis mitral, dengan patofisiologi yang kompleks. Pada awalnya kenaikan tekanan atau hipertensi pulmonal terjadi secara pasif akibat kenaikan tekanan atrium kiri. Demikian pula terjadi perubahan pada vascular paru berupa vasokonstriksi akibat bahan neurohumoral seperti endotelin, atau perubahan anatomic yaitu remodel akibat hipertrofi tunika media dan penebalan intima (reactive hypertension). Kenaikan resistensi arteriolar paru ini sebenarnya merupakan mekanisme adaptif untuk melindungi paru dari kongesti. Dengan meningkatnya hipertensi pulmonal ini akan menyebabkan kenaikan tekanan pulmonal sekunder dan seterusnya sebagai gagal jantung kanan dan kongesti sistemik. Perjalanan Penyakit Stenosis mitral merupakan suatu proses progresif kontinyu dan penyakit seumur hidup. Merupakan penyakit “a disease of plateaus” yang pada mulanya hanya ditemui tanda dari stenosis mitral yang kemudian dengan kurun waktu (10-20 tahun) akan diikuti dengan keluhan, fibrilasi atrium dan akhirnya keluhan disabilitas. Di luar negeri, periode laten bias berlangsung lebih lama sampai keluhan muncul, sedangkan di Negara kita manifestasi muncul lebih awal, hal ini dapat karena tidak atau lambatnya terdeteksi, pengobatan yang kurang adekuat pada fase awalnya. Angka 10 tahun survival pada stenosis mitral yang tidak diobati berkisar 50%-60%, bila tidak disertai keluhan atau minimal angka meningkat 80%. Dari kelompok ini 60% tidak menunjukkan progresi penyakitnya. Tetapi bila simpton muncul, biasanya ada fase plateu selama 5-20 tahun sampai keluhan itu benar-benar berat, menimbulkan disabilitas. Pada kelompok pasien dengan kelas III-IV prognosis jelek di mana angka hidup dalam 10 tahun < 15%. Apabila timbul fibrilasi atrium prognosanya kurang baik (25% angka harapan hidup 10 tahun) disbanding pada kelompok irama sinus (46% angka harapan hidup 10 tahun). Resiko terjadinya emboli arterial meningkat pada fibrilasi atrium. E. Manifestasi Klinis Riwayat Kebanyakan pasien dengan stenosis mitral bebas keluhan dan biasanya keluhan utama berupa sesak napas, dapat juga fatigue. Pada stenosis mitral yang bermakna dapat mengalami sesak pada aktivitas sehari-hari, paroksismal nocturnal dispnea, ortopnea atau edema paru yang tegas. Ha ini akan dicetuskan oleh berbagai keadaan meningkatnya aliran darah melalui mitralatau menurunnya waktupengisian diastole, termasuk latihan, emosi, infeksi respirasi, demam, aktivitas seksual, kehamilan serta fibilasi atrium dengan respons ventrikel cepat. Fatigue juga merupakan keluhan umum pada stenosis mitral. Wood menyatakan bahwa pada kenaikan resistensi vascular paru lebih jarang mengalami. Paroksismal noktural dispnea atau orthopnea. Oleh karena vascular tersebut akan menghalangi (sumbatan) sirkulasi pada daerah paroksimal kapiler paru. Hal ini mencegah kenaikan dramatis dari tekanan vena pulmonalis tetapi tentunya dalam situasi curah jantung rendah. Oleh karena itu simpton kongesti paru akan digantikan oleh keluhan fatigue akibat rendahnya curah jantung pada aktivitas dan edema perifer. Timbulnya keluhan pada pasien stenosis mitral adalah akibat peninggian tekanan vena pulmonal yang diteruskan ke paru. Gejala-gejala yang timbul pada pasien mitral stenosis antara lain dispnea, orthopnea, paroxysmal nocturnal dyspnea, hemoptisis, palpitasi, dan nyeri dada. Gejalagejala yang muncul tergantung dari derajat MS : 1) MS (mitral stenosis) ringan MVA 1,6 sampai 2 cm2. Pada MS ringan ini timbul gejala sesak nafas pada beban fisik yang sedang, tetapi pada umumnya dapat mengerjakan aktivitas sehari-hari. Beban fisik berat, kehamilan, infeksi atau atrial fibrilasi (AF) rapid respon dapat menyebabkan sesak nafas yang hebat. 2) MS (mitral stenosis) sedang-berat MVA 1 sampai 1,5 cm2. Gejala pada MS tipe ke dua ini timbul sesak nafas yang sudah mengganggu aktivitas sehari-hari, sesak nafas timbul seperti jalan cepat, jalan menanjak. Infeksi pulmonal, AF (atrial fibrilasi) dengan QRS rate cepat sebagai pemicu, mendasari terjadinya kongesti pulmonal, dan memerlukan penanganan emergency dan perawatan di rumah sakit. Batuk, sesak nafas, suara nafas wheezing, hemoptisis mirip atau disangka bronchitis karena kadang-kadang bising diastolik tidak terdengar oleh aukultator yang tidak terlatih. Palpitasi biasanya akibat Atrial fibrilasi. Selain itu, warna semu kemerahan di pipi menjadi salah satu tanda yang menunjukkan bahwa seseorang menderita stenosis mitral. F. 1. Diagnosis Pemeriksaan Fisis Temuan klasik pada stenosis mitral adalah “opening snap” dan bising diastole kasar pada daerah mitral. Tetapi sering pada pemeriksaan rutin sulit bahkan tidak ditemukan rumble diastole dengan nada rendah, apalagi bila tidak dilakukan dengan hati-hati. Di luar negeri, kasus stenosis mitral ini jarang yang berat, sehingga gambaran klasik tidak ditemukan sedangkan di Indonesia kasus berat masih banyak ditemukan 2. Pemeriksaan Foto Thoraks Gambaran klasik dari foto thoraks adalah pembesaran atrium kiri serta pembesaran arteri pulmonalis (terdapat hubungan bermakna antara besarnya ukuran pembuluh darah dan resistensi vascular pulmonal). 3. Ekokardiografi Doppler. Dengan ekokardiografi, dapat dilakukan evaluasi struktur dari katup, pliabilitas dari daun katup, ukuran dari area katup dengan planimetri. Sedangkan dengan Doppler dapat ditentukan gradien dari mitral serta ukuran dari area mitral dengan cara mengukur “pressure half time” terutama bila struktur katup sedemikian jelek karena kalsifikasi sehingga dengan pengukuran planimetri tidak dimungkinkan. 4. Ekokardiografi Transesofageal Ekokardiografi Transesofageal merupakan pemeriksaan ekokardiografi dengan menggunakan tranduser endoskop sehingga jendela ekokardiografi akan lebih luas terutama untuk struktur katup, atrium kiri atau apendiks atrium. 5. Kateterisasi Saat ini kateterisasi dipergunakan secara primer untuk suatu prosedur pengobatan intervensi non bedah yaitu valvulotomi dengan balon DEFINISI Patent Ductus Arteriosus (PDA) adalah duktus arteriosus yang tetap terbuka. Duktus Arteriosus adalah saluran yang berasal dari arkus aorta ke VI pada janin yang menghubungkan arteri pulmonalis dengan aorta desendens. Pada bayi normal duktus tersebut menutup secara fungsional 10 – 15 jam setelah lahir dan secara anatomis menjadi ligamentum arteriosum pada usia 2 – 3 minggu. Bila tidak menutup disebut Duktus Arteriosus Persisten Patent Duktus Arteriosus adalah kegagalan menutupnya ductus arteriosus (arteri yang menghubungkan aorta dan arteri pulmonal) pada minggu pertama kehidupan, yang menyebabkan mengalirnya darah dari aorta tang bertekanan tinggi ke arteri pulmonal yang bertekanan rendah. Patent Duktus Arteriosus (PDA) adalah tetap terbukanya duktus arteriosus setelah lahir, yang menyebabkan dialirkannya darah secara langsung dari aorta (tekanan lebih tinggi) ke dalam arteri pulmoner (tekanan lebih rendah). Duktus arteriosus adalah suatu pembuluh darah yang menghubungkan aorta(pembuluh arteri besar yang mengangkut darah ke seluruh tubuh) dengan arteri pulmonalis (arteri yang membawa darah ke paru-paru), yang merupakan bagian dari peredaran darah yang normal pada janin. Duktus arteriosus memungkinkan darah untuk tidak melewati paru-paru. Pada janin, fungsi ini penting karena janin tidak menghirup udara sehingga darah janin tidak perlu beredar melewati paru-paru agar mengandung banyak oksigen. Janin menerima oksigen dan zat makanan dari plasenta (ari-ari). Tetapi pada saat lahir, ketika bayi mulai bernafas, duktus arteriosus akan menutup karena darah harus mengalir ke paru-paru agar mengandung banyak oksigen. Pada 95% bayi baru lahir, penutupan duktus terjadi dalam waktu 48-72 jam. ETIOLOGI Penyebab terjadinya penyakit jantung bawaan belum dapat diketahui secara pasti, tetapi ada beberapa faktor yang diduga mempunyai pengaruh pada peningkatan angka kejadian penyakit jantung bawaan : 1. Faktor Prenatal : 1. Ibu menderita penyakit infeksi : Rubella. 2. Ibu alkoholisme. 3. Umur ibu lebih dari 40 tahun. 4. Ibu menderita penyakit Diabetes Mellitus (DM) yang memerlukan insulin. 5. Ibu meminum obat-obatan penenang atau jamu. 2. Faktor Genetik : 1. Anak yang lahir sebelumnya menderita penyakit jantung bawaan. 2. Ayah / Ibu menderita penyakit jantung bawaan. 3. Kelainan kromosom seperti Sindrom Down. 4. Lahir dengan kelainan bawaan yang lain. (Buku Ajar Keperawatan Kardiovaskuler, Pusat Kesehatan Jantung dan Pembuluh Darah Nasional Harapan Kita, 2001 ; 109) Duktus arteriosus adalah suatu pembuluh darah yang dilapisi oleh otot dan memiliki fungsi khusus. Jika kadar oksigen di dalam darah meningkat (biasanya terjadi segera setelah bayi lahir), otot ini akan mengkerut sehingga duktus menutup. Pada saat duktus menutup, darah dari jantung bagian kanan hanya mengalir ke paru-paru (seperti yang terjadi pada orang dewasa). Pada beberapa anak, duktus tidak menutup atau hanya menutup sebagian. Hal ini terjadi karena tidak adanya sensor oksigen yang normal pada otot duktus atau karena kelemahan pada otot duktus. Adapun faktor resiko terjadinya PDA adalah prematuritas dan sindroma gawat pernafasan. PDA mungkin terjadi : Herediter- Infeksi rubela pada trimester pertama kehamilan Rendahnya 02 (asfiksia, RDS, distres janin, di daerah dataran tinggi). Genetika Kasus familial patent ductus arteriosus (PDA) telah dilaporkan, tetapi penyebab genetik belum ditentukan. Pada bayi lahir di panjang yang memiliki paten gigih ductus arteriosus (PDA), tingkat kekambuhan antara saudara kandung adalah 5%. Beberapa bukti awal menunjukkan bahwa sebanyak sepertiga dari kasus disebabkan oleh suatu sifat resesif berlabel PDA1, yang terletak pada kromosom 12, setidaknya dalam beberapa populasi. Kelainan kromosom Beberapa kelainan kromosom yang berhubungan dengan patensi terus-menerus dari duktus arteriosus. Teratogen terlibat termasuk infeksi rubella bawaan pada trimester pertama kehamilan, khususnya melalui usia kehamilan 4 minggu (terkait dengan paten ductus arteriosus [PDA] stenosis dan cabang arteri paru), sindroma alkohol janin, penggunaan amfetamin ibu, dan penggunaan fenitoin ibu. Prematuritas Prematuritas atau ketidakmatangan bayi pada saat pengiriman berkontribusi terhadap patensi dari duktus. Beberapa faktor yang terlibat, termasuk ketidakmatangan otot polos dalam struktur atau ketidakmampuan paru-paru belum matang untuk menghapus prostaglandin beredar yang tetap dari kehamilan. Mekanisme ini tidak sepenuhnya dipahami. Kondisi yang berkontribusi terhadap tekanan oksigen rendah dalam darah, seperti paru-paru belum matang, hidup bersama cacat jantung bawaan, dan ketinggian tinggi, yang berhubungan dengan patensi terus-menerus dari duktus. Penyebab lain Penyebab lainnya adalah berat badan lahir rendah (BBLR), prostaglandin, ketinggian tinggi dan tekanan oksigen atmosfer rendah , dan hipoksia. Infeksi rubela pada trimester pertama kehamilan PREVALENSI Prevalensi sekitar 5-10% dari semua CHD. Diperkirakan insidens dari PDA sebesar 1 dari 2000 kelahiran normal, dan insidens pada bayi perempuan 2 x lebih banyak dari bayi laki-laki. Sedangkan pada bayi prematur diperkirakan sebesar 15 %. Kelainan ini bisa terjadi baik pada bayi prematur maupun pada bayi cukup umur, dan ditemukan pada 1 diantara 2500-5000 bayi. Biasanya gejalanya ringan, tetapi akan semakin berat jika tidak diobati/diperbaiki pada usia 2 tahun. Kejadian patent ductus arteriosus (PDA) diperkirakan pada anak-anak lahir di Amerika adalah antara 0,02% dan 0,006% dari kelahiran hidup. Insiden ini meningkat pada anak yang lahir prematur (20% pada bayi prematur usia kehamilan hingga 60% pada mereka <28 minggu> 32 minggu kehamilan), anak-anak dengan riwayat asfiksia perinatal, dan, mungkin, anak yang lahir pada tinggi ketinggian. Selain itu, 30% bayi berat lahir rendah (<2500 g) mengalami patent ductus arteriosus (PDA). Saudara kandung juga memiliki peningkatan insiden. Asfiksia perinatal biasanya hanya menunda penutupan ductus, dan, dari waktu ke waktu, ductus biasanya menutup tanpa terapi khusus. Sebagai lesi terisolasi, patent ductus arteriosus (PDA) merupakan 5-10% dari semua lesi jantung bawaan. Ini terjadi pada sekitar 0,008% dari kelahiran prematur hidup. Tidak ada data mendukung predileksi ras. Namun, ada yang dominan perempuan (wanita-pria rasio 2:1) jika patent ductus arteriosus (PDA) tidak terkait dengan faktor risiko lainnya. Pada pasien yang paten ductus arteriosus (PDA) dikaitkan dengan paparan teratogenik tertentu, seperti rubella bawaan, kejadian sama antara kedua jenis kelamin. Kadang-kadang, anak yang lebih tua disebut dengan penemuan akhir gumaman khas arteriosus duktus (misalnya, mesin atau murmur kontinyu). PATOFISIOLOGI Duktus arteriosus adalah pembuluh darah yang menghubungkan aliran darah pulmonal ke aliran darah sistemik dalam masa kehamilan (fetus). Hubungan ini (shunt) ini diperlukan oleh karena sistem respirasi fetus yang belum bekerja di dalam masa kehamilan tersebut. Aliran darah balik fetus akan bercampur dengan aliran darah bersih dari ibu (melalui vena umbilikalis) kemudian masuk ke dalam atrium kanan dan kemudian dipompa oleh ventrikel kanan kembali ke aliran sistemik melalui duktus arteriosus. Normalnya duktus arteriosus berasal dari arteri pulmonalis utama (atau arteri pulmonalis kiri) dan berakhir pada bagian superior dari aorta desendens, ± 210 mm distal dari percabangan arteri subklavia kiri. Dinding duktus arteriosus terutama terdiri dari lapisan otot polos (tunika media) yang tersusun spiral. Diantara sel-sel otot polos terdapat serat-serat elastin yang membentuk lapisan yang berfragmen, berbeda dengan aorta yang memiliki lapisan elastin yang tebal dan tersusun rapat (unfragmented). Sel-sel otot polos pada duktus arteriosus sensitif terhadap mediator vasodilator prostaglandin dan vasokonstriktor (pO2). Setelah persalinan terjadi perubahan sirkulasi dan fisiologis yang dimulai segera setelah eliminasi plasenta dari neonatus. Adanya perubahan tekanan, sirkulasi dan meningkatnya pO2 akan menyebabkan penutupan spontan duktus arteriosus dalam waktu 2 minggu. Duktus arteriosus yang persisten (PDA) akan mengakibatkan pirai (shunt) L-R yang kemudian dapat menyebabkan hipertensi pulmonal dan sianosis. Besarnya pirai (shunt) ditentukan oleh diameter, panjang PDA serta tahanan vaskuler paru (PVR) Hemodinamika Segera setelah bayi lahir, tali pusat dipotong dan mulai bernafas, paruparu berkembang, tahanan pembuluh darah paru berkurang, tekanan di aorta lebih besar daripada di arteria pulmonalis, timbul pirau dari kiri ke kanan (dari aorta ke arteria pulmonalis melalui PDA). Dengan membaiknya keadaan paru-paru, ta hanan pembuluh darahnya makin berkurang, perbedaan tekanan dengan aorta menjadi lebih besar, pirau dari aorta ke arteria pulmonalis makin banyak, darah di arteria pulmonalis lebih banyak, timbul sembab paru serta gejala klinis yang nyata. Ductus arteriosus biasanya paten selama hidup janin, yang merupakan struktur penting dalam perkembangan janin karena memberi kontribusi terhadap aliran darah ke seluruh organ-organ janin dan struktur. Dari minggu 6 dan seterusnya kehidupan janin, ductus bertanggung jawab untuk sebagian besar keluar ventrikel kanan, dan memberikan kontribusi 60% dari cardiac output jumlah seluruh kehidupan janin. Hanya sekitar% dari arus keluar nya 5-10 melewati paru-paru. Patensi ini ddipertahankan terus-menerus oleh produksi prostaglandin E2 (PGE2) oleh ductus. Penutupan ductus sebelum kelahiran dapat menyebabkan gagal jantung kanan. Prostaglandin antagonisme, seperti penggunaan ibu dari obat anti inflamasi (NSAID), dapat menyebabkan penutupan janin dari duktus arteriosus. Dengan demikian, patent ductus arteriosus (PDA) menghasilkan shunt kiri ke kanan. Dengan kata lain, ini memungkinkan darah untuk keluar dari sirkulasi sistemik ke sirkulasi paru. Hasil pembengkakan paru dengan penurunan kepatuhan paru. Reaksi dari pembuluh darah paru dengan meningkatnya aliran darah tidak dapat diprediksi. Besarnya aliran darah paru yang berlebih tergantung pada faktor-faktor yang relatif sedikit. Semakin besar diameter dalam bagian yang paling sempit dari ductus arteriosus, shunt yang lebih besar kiri ke kanan. Jika duktus arteriosus bersifat restriktif, maka panjang daerah menyempit juga mempengaruhi besarnya shunt. Sebuah ductus dikaitkan dengan shunt yang lebih kecil. Akhirnya, besarnya shunt kiri ke kanan sebagian dikendalikan oleh hubungan antara resistensi pembuluh darah paru (PVR) dengan resistensi pembuluh darah sistemik (SVR). Jika SVR yang tinggi atau PVR rendah, aliran melalui duktus arteriosus berpotensi besar. Dimulai pada duktus arteriosus, jalannya aliran darah (sistol dan diastol melalui) dalam patent ductus arteriosus khas (PDA) dengan overcirculation paru adalah sebagai berikut: patent ductus arteriosus (PDA), arteri paru, paru kapiler, pembuluh darah paru, meninggalkan atrium ventrikel kiri, aorta, patent ductus arteriosus (PDA). Oleh karena itu, shunt kiri ke kanan besar melalui ductus arteriosus paten (PDA) menghasilkan pembesaran ventrikel kiri atrium dan kiri. Pembuluh darah paru dan aorta asendens juga dapat dilebarkan dengan patent ductus arteriosus cukup besar (PDA). Selain itu, jika pembatasan sedikit atau pada tingkat patent ductus arteriosus (PDA), hasil hipertensi paru. Penutupan fungsional dan anatomi Pada janin, tekanan oksigen relatif rendah, karena sistem paru tidak berfungsi. Ditambah dengan tingkat tinggi prostaglandin beredar, ini bertindak untuk menjaga terbuka ductus. Tingginya tingkat hasil prostaglandin dari jumlah sedikit sirkulasi paru-paru dan tingkat produksi yang tinggi di dalam plasenta. Saat lahir, plasenta akan dihapus, menghilangkan sumber utama produksi prostaglandin, dan paru-paru membesar, mengaktifkan organ yang paling prostaglandin dimetabolisme. Selain itu, dengan terjadinya respirasi normal, oksigen ketegangan dalam darah nyata meningkat. Resistensi pembuluh darah paru menurun dengan kegiatan ini. Biasanya, penutupan fungsional dari duktus arteriosus terjadi sekitar 15 jam hidup pada bayi yang sehat lahir di panjang. Hal ini terjadi oleh kontraksi tiba-tiba dinding otot duktus arteriosus, yang berhubungan dengan peningkatan tekanan parsial oksigen (PO2) bertepatan dengan napas pertama. Pergeseran preferensial aliran darah terjadi; darah bergerak menjauh dari ductus dan langsung dari ventrikel kanan ke paru-paru. Sampai penutupan fungsional selesai dan PVR lebih rendah dari SVR, beberapa aliran kiri ke kanan terjadi sisa dari aorta melalui ductus dan ke dalam arteri paru. Meskipun ductus neonatal tampaknya sangat sensitif terhadap perubahan tekanan oksigen arteri, alasan sebenarnya untuk penutupan atau patensi persisten sangat kompleks dan melibatkan manipulasi oleh sistem saraf otonom, mediator kimia, dan otot-otot duktus. Keseimbangan faktor yang menyebabkan relaksasi dan kontraksi menentukan nada vaskular pada duktus. Faktor utama yang menyebabkan relaksasi tingkat tinggi prostaglandin, hipoksemia, dan produksi oksida nitrat dalam duktus. Faktor-faktor yang mengakibatkan kontraksi mencakup tingkat prostaglandin menurun, meningkat PO2, peningkatan endotelin-1, norepinefrin, asetilkolin, bradikinin, dan penurunan reseptor PGE. Peningkatan prostaglandin sensitivitas, dalam hubungannya dengan ketidakmatangan paru yang menyebabkan hipoksia, memberikan kontribusi terhadap peningkatan frekuensi patent ductus arteriosus (PDA) pada neonatus prematur. Meskipun penutupan fungsional biasanya terjadi dalam beberapa jam pertama kehidupan, penutupan anatomi benar, di mana ductus kehilangan kemampuan untuk membuka kembali, akan dibutuhkan beberapa minggu. Sebuah tahap kedua penutupan yang berhubungan dengan proliferasi fibrosa intima selesai dalam 2-3 minggu. ketekunan sebenarnya dari ductus arteriosus sebagai hadiah patent ductus arteriosus (PDA) pada bayi lebih dari 3 bulan Dengan demikian, patensi setelah 3 bulan dianggap abnormal., Dan pengobatan harus dipertimbangkan pada saat ini, meskipun urgensi jarang diperlukan. Beberapa trah anjing, seperti strain tertentu dari pudel, memiliki prevalensi besar patent ductus arteriosus (PDA). Penutupan spontan setelah 5 bulan jarang terjadi pada bayi penuh panjang. Waktu tidak diobati, pasien dengan patent ductus arteriosus besar (PDA) berada pada risiko mengembangkan Sindrom Eisenmenger, dimana PVR bisa melebihi SVR, dan shunting kiri ke kanan yang biasa berbalik ke arah kanan-ke-kiri. Pada tahap ini, PVR ireversibel, penutupan patent ductus arteriosus (PDA) merupakan kontraindikasi, dan transplantasi paru mungkin satu-satunya harapan untuk kelangsungan hidup jangka panjang. Kegagalan kontraksi ductus arteriosus Kegagalan kontraksi duktus arteriosus pada neonatus prematur terjadi karena metabolisme prostaglandin berkurang karena paru-paru belum matang. Selanjutnya, reaktivitas tinggi untuk prostaglandin dan sensitivitas kalsium berkurang menjadi oksigen dalam sel otot polos vaskular berkontribusi terhadap kontraksi duktus. Tidak adanya kontraksi duktus arteriosus saat neonatus mungkin disebabkan karena metabolisme prostaglandin gagal kemungkinan besar disebabkan oleh hipoksemia, asfiksia, atau peningkatan aliran darah paru, gagal ginjal, dan gangguan pernapasan. Siklooksigenase (COX) induksi -2 (sebuah isoform COX-produksi prostaglandin) dan ekspresi juga dapat mencegah penutupan duktus. Pengaktifan protein G-coupled reseptor EP4 oleh PGE2, prostaglandin utama mengatur nada duktal menyebabkan relaksasi otot duktus halus. Selama akhir kehamilan, penurunan kadar prostaglandin menyebabkan penyempitan duktus arteriosus. Dengan demikian, bantal intimal bersentuhan dan menutup jalan ductus lumen. Hubungan Volume-tekanan Perkembangan lebih lanjut dari penyakit ini tergantung pada volume dan hubungan tekanan, sebagai berikut: Volume = tekanan / resistensi Menghasilkan volume tinggi meningkatkan tekanan arteri paru-paru, akhirnya menghasilkan perubahan endotel dan otot pada dinding pembuluh Perubahan ini akhirnya dapat menyebabkan penyakit paru obstruktif vaskuler (PVOD), kondisi resistensi terhadap aliran darah paru yang mungkin dapat diubah dan akan menghalangi perbaikan definitif MANIFESTASI KLINIS Gejala klinis PDA ditentukan oleh 2 faktor : Diameter duktus arteriosus Tahanan pembuluh darah paru. Bila tahanan pembuluh darah paru masih cukup tinggi (akibat asfiksia, RDS dan sebagainya), walaupun diameter duktus arteriosus besar, pirau dari kiri ke kanan masih kecil dan hanya timbul pada saat sistol saja. Pada saat ini hanya terdengar bising sistolik di sela iga kedua kiri tanpa disertai gejala klinis lain yang jelas. Setelah 1-2 minggu, tahanan pembuluh darah paru makin menurun, apalagi bila dia meter duktus cukup besar, pirau dari aorta ke arteria pulmonalis terjadi sepanjang siklus jantung. Timbul bising sistolik kresendo dan bising diastolik dekresendo (bising kontinyu), dan bising diastolik di apeks (karena stenosis mitral relatif). Jika duktus tetap terbuka, darah yang seharusnya mengalir ke seluruh tubuh akan kembali ke paru-paru sehingga memenuhi pembuluh paru-paru. Jumlah darah tambahan yang sampai ke paru-paru tergantung kepada ukuran PDA. Jika PDA sangat kecil, maka darah yang melewati PDA hanya sedikit. Pada keadaan ini, anak tidak memiliki gejala sama sekali dan tampak baikbaik saja. PDA yang kecil dapat diketahui jika pada pemeriksaan dengan stetoskopterdengar murmur (suatu bunyi jantung ekstra yang terderngar jika darah menyembur melalui lubang yang sempit). Semakin kecil lubangnya, maka semakin sedikit darah yang mengalir dan semakin halus bunyi murmur yang terdengar. Jika PDA memiliki lubang yang besar, maka darah dalam jumlah yang besar akan membanjiri paru-paru. Anak tampak sakit, dengan gejala berupa: - tidak mau menyusu - berat badannya tidak bertambah - berkeringat - kesulitan dalam bernafas - denyut jantung yang cepat. Timbulnya gejala tersebut menunjukkan telah terjadinya gagal jantung kongestif, yang seringkali terjadi pada bayi prematur. Anak dengan PDA yang kecil tidak memiliki resiko menderita gagal jantung kongestif, tetapi tetap memiliki resiko terjadinya endokarditis. Endokarditis adalah infeksi pada jantung, katup jantung maupun pembuluh darah jantung. Infeksi ini bisa berakibat fatal dan dapat menyebabkan kematian, stroke serta kelainan fungsi jantung. Manifestasi klinis PDA pada bayi prematur sering disamarkan oleh masalah-masalah lain yang berhubungan dengan prematur (misalnya sindrom gawat nafas). Tanda-tanda kelebihan beban ventrikel tidak terlihat selama 4 – 6 jam sesudah lahir. Bayi dengan PDA kecil mungkin asimptomatik, bayi dengan PDA lebih besar dapat menunjukkan tanda-tanda gagal jantung kongestif (CHF) • Kadang-kadang terdapat tanda-tanda gagal jantung • Machinery mur-mur persisten (sistolik, kemudian menetap, paling nyata terdengar di tepi sternum kiri atas) • Tekanan nadi besar (water hammer pulses) / Nadi menonjol dan meloncat-loncat, Tekanan nadi yang lebar (lebih dari 25 mm Hg) • Takhikardia (denyut apeks lebih dari 170), ujung jari hiperemik • Resiko endokarditis dan obstruksi pembuluh darah pulmonal. • Infeksi saluran nafas berulang, mudah lelah • Apnea • Tachypnea • Nasal flaring • Retraksi dada • Hipoksemia DIAGNOSIS Diagnosis patent ductus arteriosus (PDA) hampir selalu didasarkan pada evaluasi klinis yang cermat, termasuk pemeriksaan fisik yang menunjukkan gumaman karakteristik, elektrokardiografi khas (EKG) kelainan, perubahan radiografi, dan echocardiographic / Doppler. Radiografi dada dapat memberikan beberapa informasi bermanfaat. Uji laboratorium umumnya tidak membantu dalam pemeriksaan paten ductus arteriosus (PDA). Magnetic resonance angiography dan jantung computed tomography adalah alternatif, lebih baru, peralatan diagnostik. CBC dan panel metabolisme o o Pemeriksaan sel darah lengkap (CBC) menghitung diferensial dan profil kimia untuk menentukan kesehatan keseluruhan dari anak. Namun, temuan biasanya dalam rentang referensi pada pasien dengan kondisi ini. Polycythemia mungkin ada jika anak mengalami cacat jantung bawaan lainnya. Pulsa oksimetri / ABG Pulsa oksimetri / Analisa gas darah arteri (ABG) menunjukkan saturasi normal karena overcirculation paru. Sebuah ductus arteriosus besar dapat menyebabkan hiperkarbia dan hipoksemia dari gagal jantung kongestif (CHF) dan penyakit udara ruang (atelektasis atau intra-alveolar cairan / edema paru). Dalam hal terjadi hipertensi arteri paru (PAH), kanan-ke-kiri intracardiac shunting darah, hipoksemia, sianosis, dan asidemia mungkin ada. Ekokardiografi Doppler Dilatasi atrium kiri (perbandingan dengan aorta lebih dari 1,2)Echocardiography adalah studi diagnostik utama yang digunakan untuk mengevaluasi dan mendiagnosa patent ductus arteriosus (PDA). Temuan echocardiographic biasanya diagnostik untuk patent ductus arteriosus (PDA). Aliran kecepatan tinggi dari aliran turbulen pada arteri paru dapat diandalkan terdeteksi oleh warna aliran Doppler imaging, teknik ini sensitif dalam mendeteksi bahkan PDA kecil. Mengandalkan teknik pencitraan alternatif untuk membuat diagnosis dari kondisi ini adalah tidak biasa. Selain itu, ekokardiografi memberikan informasi diagnostik yang penting tentang malformasi terkait kardiovaskular bawaan. Dengan ekokardiografi 2-dimensi (2-D), akhir aorta dari patent ductus arteriosus (PDA) terlokalisir pertama, dan kemudian dilacak kembali ke arteri pulmonalis. Justru mendokumentasikan ukuran, bentuk, dan tentu saja dari ductus sulit. Patent ductus arteriosus (PDA) dapat dilihat paling mudah dalam tampilan sumbu parasternal pendek dan dari takik suprasternal. Paten klasik ductus arteriosus (PDA) menghubungkan persimpangan arteri paru-paru utama dan arteri paru-paru kiri dengan aorta tepat di bawah dan sebaliknya arteri subklavia kiri. Jika tidak ada kelainan lain, Doppler echocardiography mengungkapkan aliran kontinu dari aorta ke arteri pulmonalis utama. Jika besarnya shunt kiri ke kanan besar, aliran lanjutan sekitar lengkung aorta ke dalam duktus arteriosus dalam diastole dan pembalikan arus dalam aorta desendens jelas. Juga, tingkat variabel aliran kontinu di arteri paru cabang terkait dengan besarnya shunt yang diamati. Sebagai meningkat shunt besarnya, aliran meningkat di pembuluh darah paru jelas dan membesar atrium kiri. Dengan patent ductus kecil atau berukuran sedang arteriosus (PDA), ukuran ventrikel kiri seringkali normal, tetapi dengan meningkatnya besarnya shunt, ukuran ventrikel kiri diastolik juga meningkat. (Qp / Qs dapat dihitung dengan menggunakan kecepatan Doppler dan ventrikel kiri / kanan ventrikel (LV / RV) keluar dimensi saluran.) Salah satu penelitian menilai warna Doppler diameter internal dari PDA dan pola aliran Doppler berdenyut di 197 Echocardiograms dari 104 bayi (usia kehamilan <31 minggu). Data mencatat bahwa sementara diameter duktus sangat bervariasi, itu bermakna dikaitkan dengan pola aliran. Karena hasil dari 2 metode dapat menghasilkan keputusan pengobatan yang berbeda, penggunaan kedua parameter echocardiographic mungkin dapat membantu dalam mengelola bayi prematur dengan PDA. Radiografi Dada Jantung membesar, vaskularisasi ke paru-paru meningkat. PDA kecil tidak ada perubahan gambaran foto dada Temuan radiografi dada berkisar dari normal dengan yang konsisten untuk gagal jantung kongestif (CHF). Cardiomegaly mungkin ada dengan atau tanpa CHF. Jika signifikan kiri ke kanan shunt melalui patent ductus arteriosus (PDA) hadir, arteri paru, pembuluh darah paru, atrium kiri dan ventrikel kiri membesar pada film dada. Aorta asendens mungkin menonjol. Biasanya temuan foto toraks normal sampai besarnya rasio paru untuk sirkulasi sistemik (QP / Kontrol Kualitas) melebihi 2:1. Segmen arteri utama paru menojol adalah tanda awal peningkatan tekanan arteri paru dan aliran. Dengan overcirculation paru yang ditandai, edema paru dapat terjadi. Ditekankan perifer tanda vaskular paru dan peningkatan tanda-tanda vena pulmonal dapat dicatat. Pada individu tua, patent ductus arteriosus (PDA) dapat mengapur dan mungkin terlihat pada radiograf standar. Penelitian telah menunjukkan bahwa radiografi dada telah membatasi nilai prediksi dalam menentukan bayi akan mendapatkan keuntungan dari ligasi Elektrokardiografi Patent ductus arteriosus kecil temuan elektrokardiografi biasanya normal. Hipertrofi ventrikel kiri dapat hterjadi pada PDA yang lebih besar. Pembesaran atrium kiri juga dapat hadir dengan pirau yang besar. Dengan adanya hipertensi pulmonal yang signifikan, mungkin ada bukti adanya hipertropi ventrikel kanan. Pada neonatus, terutama neonatus prematur dengan patent ductus arteriosus besar (PDA), T-gelombang inversi dan depresi segmen ST dapat hadir, menunjukkan iskemia atau ketidaksesuaian penawaran-permintaan. Hal ini diduga terkait dengan kerja miokard meningkat karena shunt kiri ke kanan dan overcirculation paru dalam menghadapi aorta koroner rendah dan tekanan darah diastolik karena limpasan darah dari aorta ke arteri paru. Kateterisasi Jantung dan Angiography Kateterisasi jantung dan angiografi tidak diindikasikan untuk paten ductus arteriosus yang tidak rumit. Pemetaan warna-flow Doppler lebih sensitif dibandingkan kateterisasi jantung dalam mendeteksi paten kecil ductus arteriosus (PDA). Namun, kateterisasi jantung mungkin diperlukan untuk konfirmasi diagnosis klinis pada anak dengan hipertensi paru dan / atau berhubungan malformasi kardiovaskular bawaan; respon terhadap vasodilator pulmonal dapat menjadi penting dalam perencanaan intervensi operatif. Kateterisasi jantung dapat digunakan sebagai prosedur terapi untuk embolisasi koil / occluder dan untuk menunjukkan hal berikut: • Shunt, Jumlah shunt, Tekanan paru dankelainan jantung lainnnya Selama kateterisasi jantung kanan, saturasi oksigen diukur meningkat pada arteri paru, kecuali pada sindrom Eisenmenger. Shunt (Qp / Qs) dan resistensi pembuluh darah paru (PVR) dapat dihitung untuk menentukan ukuran dari ductus dan adanya patologi vaskuler paru. Step-up oxygen di tingkat arteria pulmonalis. dan kateter bisa masuk dari arteria pulmonalis ke aorta desendens atau distal dari arteria subklavia Angiokardiografi (Aortogram) : Bayangan radioopaque yang menghubungkan arteri pulnonalis dan aorta desendens. Selektif angiografi adalah alat untuk menentukan keberadaan dan ukuran duktus. Angiografi juga digunakan untuk mendefinisikan anatomi intracardiac ketika cacat lainnya yang dicurigai. Histologis Sangat jarang dilakukan, tetapi biopsi dapat dilakukan pada kasus berat. Dinding ductus mengandung intima, media, dan adventitia Lapisan medial struktur terdiri dari otot polos longitudinal pada lapisan bagian dalam dan otot polos melingkar disusun dalam lapisan luar, ini berbeda dengan struktur arteri benar, yang berisi media terutama terdiri dari serat elastis melingkar, lapisan halus otot mengandung lamina longgar konsentris jaringan elastis dan jaringan kecil berdinding tipis kapal. Lapisan intimal tidak teratur menebal dan berisi sejumlah besar bahan berlendir DIAGNOSIS BANDING Venous Hum’ Ruptur sinus Valsava Insufisiensi Aorta + VSD Trunkus Arteriosus Aortico-pulmonary window’ DIAGNOSIS BANDING Acute Pericarditis Aortopulmonary Septal Defect Coarctation of the Aorta Coronary Artery Fistula Pediatric Acute Respiratory Distress Syndrome Pediatric Sinus of Valsalva Aneurysm Pediatric Tachycardia Pediatric Tetralogy of Fallot With Absent Pulmonary Valve Pulmonic Valvular Stenosis Sickle Cell Anemia PENATALAKSANAAN Penutupan spontan dari patent ductus arteriosus (PDA) dapat terjadi secara wajar. Jika terdapat gangguan pernapasan yang signifikan atau gangguan pengiriman oksigen sistemik , biasanya terpai standar dapat dilakukan. Indometasin intravena atau ibuprofen intravena sering efektif dalam menutup patent ductus arteriosus (PDA) jika diberikan dalam 10-14 hari pertama kehidupan. Pilihan lain adalah Kateterisasi Jantung dan ligasi bedah, yang memerlukan torakotomi. Manajemen medis juga terdiri dari perbaikan gagal jantung kongestif (CHF) gejala. CHF adalah indikasi untuk penutupan patent ductus arteriosus (PDA) pada masa bayi. Jika terapi medis tidak efektif, intervensi mendesak untuk menutup struktur harus dilakukan. Semua patent ductus arteriosus (PDA) harus ditutup karena risiko endokarditis bakteri yang terkait dengan struktur terbuka. Seiring waktu, aliran darah meningkat paru presipitat penyakit paru obstruktif vaskuler, yang pada akhirnya berakibat fatal. Identifikasi malformasi jantung tambahan, seperti coarctation atau terputus arkus aorta atau atresia paru, adalah kebutuhan yang paling penting sebelum penutupan farmakologis atau bedah dari patent ductus arteriosus (PDA). Ketika ligasi bedah tidak diindikasikan, inhibitor prostaglandin (misalnya, obat antiinflamasi nonsteroid [NSAID]) digunakan untuk menutup ductus arteriosus. Sebuah lesi tergantung duktal membutuhkan kekuatan paten ductus arteriosus (PDA) untuk memastikan aliran darah yang cukup paru. Perawatan Pra-rumah sakit Pemberian oksigen tambahan untuk memberikan dukungan hipoksia paru, dan perawatan suportif. Langkah-langkah lain meliputi natrium dan pembatasan cairan serta koreksi anemia apapun. Transfer ke sebuah pusat perawatan tersier adalah wajib bagi seorang pasien dengan extremitas kemerahan sekali yang harus distabilkan dengan diuretik dan ventilasi tekanan positif. Konsultasi dengan seorang ahli jantung anak dan dokter bedah jantung anak dapat diindikasikan. Manajemen Konservatif o o o o o o o Karena pasien dengan paten ductus arteriosus (PDA) biasanya tanpa gejala, manajemen akut jarang diperlukan. Namun, sampai patensi dari ductus dikoreksi, mengelola antibiotik pada pasien selama kasus paparan tinggi untuk bakteremia (misalnya, instrumentasi, prosedur gigi), seperti yang direkomendasikan oleh the American Heart Association untuk pencegahan endokarditis bakteri. Standar konservatif meliputi adaptasi ventilasi dengan menurunkan waktu inspirasi dan memberikan akhir yang lebih pada positive end expiratory pressure (PEEP) Restriksi cairan yang tidak melebihi 130 mL / kg / hari di luar hari 3 juga digunakan. Pada bayi dengan gagal jantung kongestif (CHF), pengobatan standar dari digoksin dan terapi diureti. Ketika pengobatan medis dari gagal jantung kongestif gagal pada bayi, pasien dirujuk awal untuk penutupan bedah struktur. Penutupan patent ductus arteriosus (PDA) dirangsang dengan pemberian inhibitor sintesis prostaglandin, seperti indometasin atau aspirin, yang berlaku efektif pada bayi prematur . Indometasin (0,1 mg / kg berat badan) diberikan secara oral pada 8-jam interval. Perawatan ini sangat berharga pada bayi prematur yang mengalami sindrom gangguan pernapasan rumit oleh kiri ke kanan shunting melalui duktus. Satu studi menyimpulkan bahwa B-type natriuretic peptide dapat digunakan untuk memandu pengobatan, mengurangi jumlah dosis indometasin primer. Selain itu, sebuah studi dari 50 bayi prematur yang lahir pada usia kehamilan kurang dari 33 minggu ditemukan bahwa mendapatkan N-terminal pro-brain natriuretic peptide (NT-proBNP) tingkat pada hari ke 2 kehidupan mungkin menjadi panduan yang efektif untuk terapi indometasin awal ditargetkan untuk PDA pada bayi prematur. Metode ini kemudian dapat mengurangi timbulnya PDA signifikan hemodinamik dan eksposur yang tidak perlu untuk indometasin. Manajemen Farmakologis o Bayi prematur dengan patent ductus arteriosus (PDA) biasanya dirawat dengan indometasin atau ibuprofen intravena. Ini telah cukup berhasil pada kebanyakan pasien. Indometasin adalah perawatan obat standar. Sedangkan ibuprofen intravena telah disetujui oleh Food and Drug Association (FDA). Meskipun ibuprofen dan indometasin sama-sama efektif, perbedaan lain dicatat: Indometasin tampaknya menurunkan kejadian perdarahan intraventricular, sedangkan ibuprofen memiliki toksisitas kurang pada ginjal. Indometasin (Indocin) Indometasin telah terbukti berkhasiat, sehingga dua kali tingkat penutupan spontan. McCarthy dkk menunjukkan efek keberhasilan terapi indometasin pada patent ductus arteriosus (PDA) dalam 4 bayi baru lahir dengan berat lahir 1500-2075 g yang lahir pada. kehamilan usia (GA) dari 35 minggu atau lebih. Watanabe dkk mengevaluasi terapi indometasin pada 13 bayi dengan patent ductus arteriosus (PDA) dipersulit dengan penyakit jantung bawaan dan melaporkan penutupan di 4 dari 7 bayi dengan berat lahir 2500 g atau lebih. Indometasin terbukti berhasil di kedua kasus, namun, duktus mungkin membuka kembali hari atau minggu kemudian. Indometasin profilaksis juga ditemukan mengurangi timbulnya kelas berat perdarahan intrakranial. Efek samping dari indometasin meliputi vasokonstriksi serebral. Obat ini menimbulkan efek yang merugikan ginjal, karena perfusi renal dan diuresis dalam kehidupan neonatal dini sangat dipengaruhi oleh efek prostaglandin pada arteriol aferen glomerulus. Ibuprofen (NeoProfen) Ibuprofen profilaksis juga banyak digunakan. Dosis yang digunakan untuk ibuprofen adalah 10 mg / kg bolus diikuti dengan 5 mg / kg / hari selama 2 hari tambahan. Jika dibandingkan dengan indometasin, ibuprofen berhubungan dengan rendahnya risiko oliguria pada bayi prematur. Namun, satu studi menunjukkan peningkatan risiko hipertensi paru pada pasien. Evaluasi Cochrane pada profilaksis ibuprofen menyimpulkan bahwa meskipun penggunaan ibuprofen profilaksis mengurangi insiden patent ductus arteriosus (PDA) pada hari 3, efek samping potensial harus lebih ditangani yang juga melihat hasil perkembangan saraf. Patent ductus arteriosus (PDA) tergantung penutupan kehamilan, dengan tingkat penutupan kumulatif 65%. Sebagian serupa bayi memiliki patent ductus arteriosus (PDA) penutupan mengikuti kursus pertama dan kedua ibuprofen, terlepas dari usia kehamilan, menunjukkan bahwa program kedua ibuprofen mungkin efektif dalam menutup patent ductus arteriosus (PDA), menghindarkan kebutuhan untuk operasi Studi indometasin vs ibuprofen Sebuah meta-analisis oleh Ohlssen ibuprofen dkk ditemukan sama efektifnya dengan indometasin dalam menutup patent ductus arteriosus (PDA) dan mengurangi risiko necrotizing enterocolitis dan insufisiensi ginjal sementara terkait dengan indometasin. Sebuah meta-analisis oleh Jones dkkmenunjukkan bahwa kedua indometasin dan ibuprofen perawatan mempromosikan patent ductus arteriosus (PDA) penutupan lebih baik dari plasebo Ibuprofen dan indometasin tampaknya sama efektif, dengan tingkat yang sama dari komplikasi setelah terapi kecuali untuk pembangunan. penyakit paru-paru kronis (risiko 30% lebih besar di lengan ibuprofen pengobatan). Namun, para peneliti tidak membahas jika penyakit paru-paru kronis mungkin telah mencerminkan bias seleksi atau jika tingkat penyakit paru-paru kronis pada pasien ini mengakibatkan lebih miskin hasil jangka panjang . Diuretik Meskipun diuretik dan pembatasan cairan telah direkomendasikan untuk pengobatan neonatus bergejala, tidak ada data lengkap yang dikumpulkan dalam mendukung pendekatan ini. Bahkan, tinjauan sistematis penggunaan furosemide pada neonatus prematur dengan sindrom gangguan pernapasan tidak menunjukkan manfaat jangka panjang dan peningkatan risiko gejala paten ductus arteriosus (PDA). Bayi dengan tanda-tanda kegagalan dapat diobati awalnya dengan digoksin dan terapi diuretik, tetapi interupsi duktus diperlukan untuk pengobatan definitif. Kateterisasi Jantung Penggunaan rute perkutan untuk menutup patent ductus arteriosus (PDA) adalah tindakan umum yang dilakukan. Oklusi transkateter adalah alternatif yang efektif untuk intervensi bedah dan menjadi terapi pilihan untuk sebagian besar kasus patent ductus arteriosus (PDA) pada anak-anak dan orang dewasa. Kebanyakan pasien dengan patent ductus arteriosus terisolasi (PDA) memiliki pengobatan yang sukses dengan kateterisasi setelah beberapa bulan pertama kehidupan. Setelah ulang tahun pertama, perawatan yang paling umum untuk patent ductus arteriosus (PDA) adalah oklusi pada kateterisasi jantung. Bahkan, sebagai uang muka kateterisasi teknik, kemampuan untuk menutup cacat pada bayi yang lebih kecil juga telah dilaporkan dengan tingkat keberhasilan yang tinggi. Selama 4 dekade terakhir, banyak teknik dan perangkat telah digunakan untuk patent ductus arteriosus (PDA) oklusi, meskipun tingkat penutupan definitif tidak mendekati orang-orang dari operasi. Kontraindikasi terhadap kateter berbasis penutupan melibatkan ukuran pasien. Gianturco spring occluding coils Diperkenalkan pada tahun 1992, Gianturco pegas koil occluding telah menjadi perangkat yang paling umum digunakan untuk patent ductus arteriosus (PDA) oklusi selama bertahun-tahun. Kumparan dikirim ke patent ductus arteriosus (PDA) melalui vena atau sistem arteri: 1-5 coil ditempatkan dalam duktus. Di tangan yang berpengalaman dengan pemilihan pasien yang tepat, ini telah menjadi prosedur terkait dengan keberhasilan tinggi dan morbiditas rendah. Metode ini telah dilaporkan 75-100% efektif tetapi terbatas pada duktus yang hanya 4-5 mm dengan diameter. Oklusi Coil paling cocok untuk menutup patent ductus arteriosus (PDA) dengan diameter minimal kurang dari 2,5 mm. Fue dkk menunjukkan bahwa tingkat penutupan yang sangat tinggi dapat diperoleh dalam saluran kurang dari 3 mm menggunakan gulungan, tetapi keberhasilan yang secara signifikan berkurang bila duktus melebihi 3 mm. Amplatzer duct occluder Baru-baru ini, perangkat Amplatzer telah memperluas kemampuan untuk menutup patent ductus arteriosus (PDA) pada kateterisasi jantung. Perangkat ini lebih handal dan lebih mudah untuk menanamkan dalam patent ductus arteriosus besar (PDA) dari kumparan occluding musim semi. Kerugian utama dari desain adalah bahwa bagian aorta perangkat dapat menonjol ke dalam aorta turun dan sebagian menyumbat lumen, terutama pada bayi. Namun, Amplatzer saluran occluder II (ADO II), sebuah nitinol fleksibel mesh dengan desain simetris untuk memberikan kemantapan tinggi, telah disetujui di Eropa untuk pengobatan semua jenis patent ductus arteriosus (PDA). Rashkind ductus occlusion device Rashkind ductus occlusion device terdiri dari sistem 2-payung diletakkan ke ductus baik jalur transvenous atau jalur transarterial. Terapi ini memiliki tingkat oklusi melaporkan dari 83%. Meskipun digunakan secara internasional, tidak disetujui untuk digunakan di Amerika Serikat. Resiko Postcatheterisasi Biasanya, oklusi lengkap dicapai pada kateterisasi. Kadang-kadang, suatu sisa kecil kiri ke kanan shunt tetap pada akhir prosedur, yang menutup dengan pembentukan trombus selama hari-hari berikutnya atau minggu. Shunt kiri ke kanan jarang terjadi melalui patent ductus arteriosus sebagian tersumbat (PDA). Biasanya, besarnya shunt secara signifikan lebih kecil dari sebelumnya oklusi. Karena kekhawatiran tentang risiko jangka panjang dari endokarditis, ini cacat sisa harus ditutup. Seringkali, hal ini dapat dicapai dengan prosedur kateter kedua. Laporan Langka menggambarkan asosiasi dari terus-menerus patent ductus setelah upaya oklusi dengan hemolisis atau endokarditis. Risiko prosedural patent ductus arteriosus (PDA) dengan oklusi kateter sedikit dan sebagian besar dipengaruhi oleh pengalaman dari dokter melakukan prosedur. Ini termasuk resiko embolisasi dari perangkat yang digunakan untuk menutup jalan paten ductus arteriosus (PDA), cedera pembuluh darah, perdarahan akses situs, infeksi, dan stroke, antara lain. Dalam kasus embolisasi perangkat, biasanya perangkat dapat diambil dengan teknik transkateter, dan perangkat kedua dapat berhasil ditempatkan di patent ductus arteriosus (PDA). Bedah Ligasi Ligasi bedah menjadi pengobatan standar paten besar ductus arteriosus (PDA) yang memerlukan perawatan pada masa bayi. Tindakan ini prosedur berisiko rendah di tangan seorang ahli bedah kardiovaskuler anak yang berpengalaman. Hal ini berlaku bahkan pada bayi prematur terkecil. Ligasi dengan atau tanpa pembagian paten ductus arteriosus [PDA]) tanpa cardiopulmonary bypass dapat dilakukan melalui torakotomi posterolateral kiri. Video yang dibantu operasi ligasi (tong) thoracoscopic paten ductus arteriosus (PDA) kurang invasif dibandingkan torakotomi posterolateral dan telah terbukti aman dan efektif. . DEFINISI Atrial Septal Defect (ASD) adalah terdapatnya hubungan antara atrium kanan dengan atrium kiri yang tidak ditutup oleh katup. ASD adalah defek pada sekat yang memisahkan atrium kiri dan kanan. ASD adalah penyakit jantung bawaan berupa lubang (defek) pada septum interatrial (sekat antar serambi) yang terjadi karena kegagalan fungsi septum interatrial semasa janin. Defek Septum Atrium (ASD, Atrial Septal Defect) adalah suatu lubang pada dinding (septum) yang memisahkan jantung bagian atas (atrium kiri dan atrium kanan). Kelainan jantung ini mirip seperti VSD, tetapi letak kebocoran di septum antara serambi kiri dan kanan. Kelainan ini menimbulkan keluhan yang lebih ringan dibanding VSD. Atrial Septal Defect adalah adanya hubungan (lubang) abnormal pada sekat yang memisahkan atrium kanan dan atrium kiri. Kelainan jantung bawaan yang memerlukan pembedahan jantung terbuka adalah defek sekat atrium. Defek sekat atrium adalah hubungan langsung antara serambi jantung kanan dan kiri melalui sekatnya karena kegagalan pembentukan sekat. Defek ini dapat berupa defek sinus venousus di dekat muara vena kavasuperior, foramen ovale terbuka pada umumnya menutup spontan setelah kelahiran, defek septum sekundum yaitu kegagalan pembentukan septum sekundum dan defek septum primum adalah kegagalan penutupan septum primum yang letaknya dekat sekat antar bilik atau pada bantalan endokard. Macam-macam defek sekat ini harus ditutup dengan tindakan bedah sebelum terjadinya pembalikan aliran darah melalui pintasan ini dari kanan ke kiri sebagai tanda timbulnya sindrome Eisenmenger. Bila sudah terjadi pembalikan aliran darah, maka pembedahan dikontraindikasikan. Tindakan bedah berupa penutupan dengan menjahit langsung dengan jahitan jelujur atau dengan menambal defek dengan sepotong dakron. B. KLASIFIKASI Berdasarkan letak lubang, ASD dibagi dalam tiga tipe : 1. Ostium secundum : merupakan tipe ASD yang tersering. Kerusakan yang terjadi terletak pada bagian tengah septum atrial dan fossa ovalis. Sekitar 8 dari 10 bayi lahir dengan ASD ostium secundum. Sekitar setengahnya ASD menutup dengan sendirinya. Keadaan ini jarang terjadi pada kelainan yang besar. Tipe kerusakan ini perlu dibedakan dengan patent foramen ovale. Foramen ovale normalnya akan menutup segera setelah kelahiran, namun pada beberapa orang hal ini tidak terjadi hal ini disebut paten foramen ovale. ASD merupakan defisiensi septum atrial yang sejati. 2. Ostium primum : kerusakan terjadi pada bagian bawah septum atrial. Biasanya disertai dengan berbagai kelainan seperti katup atrioventrikuler dan septum ventrikel bagian atas. Kerusakan primum jarang terjadi dan tidak menutup dengan sendirinya. 3. Sinus venosus : Kerusakan terjadi pada bagian atas septum atrial, didekat vena besar (vena cava superior) membawa darah miskin oksigen ke atrium kanan. Sering disertai dengan kelainan aliran balik vena pulmonal, dimana vena pulmonal dapat berhubungan dengan vena cava superior maupun atrium kanan. Defek sekat primum dikenal dengan ASD I, Defek sinus Venosus dan defek sekat sekundum dikenal dengan ASD II. C. ETIOLOGI Penyebabnya belum dapat diketahui secara pasti, tetapi ada beberapa faktor yang diduga mempunyai pengaruh pada peningkatan angka kejadian ASD. Faktor-faktor tersebut diantaranya : 1. Faktor Prenatal a. Ibu menderita infeksi Rubella b. Ibu alkoholisme c. Umur ibu lebih dari 40 tahun. d. Ibu menderita IDDM e. Ibu meminum obat-obatan penenang atau jamu 2. Faktor genetic a. Anak yang lahir sebelumnya menderita PJB b. Ayah atau ibu menderita PJB c. Kelainan kromosom misalnya Sindroma Down d. Lahir dengan kelainan bawaan lain ASD merupakan suatu kelainan jantung bawaan. Dalam keadaan normal, pada peredaran darah janin terdapat suatu lubang diantara atrium kiri dan kanan sehingga darah tidak perlu melewati paru-paru. Pada saat bayi lahir, lubang ini biasanya menutup. Jika lubang ini tetap terbuka, darah terus mengalir dari atrium kiri ke atrium kanan (shunt), Penyebab dari tidak menutupnya lubang pada septum atrium ini tidak diketahui, D. PATOFISIOLOGI Penyakit dari penyakit jantung kongentinal ASD ini belum dapat dipastikan banyak kasus mungkin terjadi akibat aksi trotogen yang tidak diketahui dalam trisemester pertama kehamilan saat terjadi perkembangan jantung janin. Pertama kehidupan status, saat struktur kardiovaskuler terbentuk kecuali duktus arteriosis paten yaitu saluran normal untuk status yang harus menututp dalam beberapa hari pertama. Darah artenal dari atrium kiri dapat masuk ke atrium kanan melalui defek sekat ini. Aliran ini tidak deras karena perbedaan tekanan pada atrium kiri dan kanan tidak begitu besar (tekanan pada atrium kiri 6 mmHg sedang pada atrium kanan 5 mmHg) . Adanya aliran darah menyebabkan penambahan beban pada ventrikel kanan, arteri pulmonalis, kapiler paru-paru dan atrium kiri. Bila shunt besar, maka volume darah yang melalui arteri pulmonalis dapat 35 kali dari darah yang melalui aorta. Dengan bertambahnya volume aliran darah pada ventrikel kanan dan arteri pulmonalis. Maka tekanan pada alat–alat tersebut naik., dengan adanya kenaikan tekanan, maka tahanan katup arteri pulmonalis naik, sehingga adanya perbedaan tekanan sekitar 15 -25 mmHg. Akibat adanya perbedaan tekanan ini, timbul suatu bising sistolik ( jadi bising sistolik pada ASD merupakan bising dari stenosis relatif katup pulmonal ). Pada valvula trikuspidalis juga ada perbedaan tekanan, sehingga disini juga terjadi stenosis relatif katup trikuspidalis sehingga terdengar bising diastolik. Karena adanya penambahan beban yang terus menerus pada arteri pulmonalis, maka lama kelamaan akan terjadi kenaikan tahanan pada arteri pulmunalis dan akibatnya akan terjadi kenaikan tekanan ventrikel kanan yang permanen. Tapi kejadian ini pada ASD terjadinya sangat lambat ASD I sebagian sama dengan ASD II. Hanya bila ada defek pada katup mitral atau katup trikuspidal, sehingga darah dari ventrikel kiri atau ventrikel kanan mengalir kembali ke atrium kiri dan atrium kanan pada waktu systole. Keadaan ini tidak pernah terjadi pada ASD II. Arah shunt pun bisa berubah menjadi dari kanan kekiri sehingga sirkulasi darah sistemik banyak mengandung darah yang rendah oksigen akibatnya terjadi hipoksemi dan sianosis. Darah arterial dari atrium kiri masuk ke atrium kanan. Aliran tidak deras karena perbedaan tekanan atrium kiri dan kanan tidak besar (tekanan atrium kiri lebih besar dari tekanan atrium kanan. Beban pada atrium kanan, atrium pulmonalis kapiler paru, dan atrium kiri meningkat, sehingga tekanannya meningkat. Tahanan katup pulmonal naik, timbul bising sistolik karena stenosis relative katup pulmonal. Juga terjadi stenosis relative katup trikuspidal, sehingga terdengar bising diastolic. Penambahan beban atrium pulmonal bertambah, sehingga tahanan katup pulmonal meningkat dan terjadi kenaikan tekanan ventrikel kanan yang permanen. Kejadian ini berjalan lambat. Pada ASD primum bias terjadi insufisiensi katup mitral atau trikuspidal sehingga darah dari ventrikel kiri atau kanan kembali ke atrium kiri atau kanan saat sistol E. TANDA DAN GEJALA ASD di awalnya tidak menimbulkan gejala. Saat tanda dan gejala muncul biasanyamurmur akan muncul. Seiring dengan berjalannya waktu ASD besar yang tidak diperbaikidapat merusak jantung dan paru dan menyebabkan gagal jantung. Tanda dan gejala gagal jantung diantaranya: · Kelelahan · Mudah lelah dalam beraktivitas · Napas pendek dan kesulitan bernapas · Berkumpulnya darah dan cairan pada paru · Berkumpulnya cairan pada bagian bawah tubuh F. MANIFESTASI KLINIS Sebagian besar penderita ASD tidak menampakkan gejala (asimptomatik) pada masakecilnya, kecuali pada ASD besar yang dapat menyebabkan kondisi gagal jantung di tahunpertama kehidupan pada sekitar 5% penderita. Kejadian gagal jantung meningkat pada dekade ke-4 dan ke-5, dengan disertai adanya gangguan aktivitas listrik jantung (aritmia). Gejala yang muncul pada masa bayi dan kanak-kanak adalah adanya infeksi saluran nafasbagian bawah berulang, yang ditandai dengan keluhan batuk dan panas hilang timbul (tanpapilek). Selain itu gejala gagal jantung (pada ASD besar) dapat berupa sesak napas, kesulitanmenyusu, gagal tumbuh kembang pada bayi atau cepat capai saat aktivitas fisik pada anak yang lebih besar. Selanjutnya dengan pemeriksaan fisik dan pemeriksaan penunjang seperti elektro-kardiografi (EKG), rontgent dada dan echocardiografi, diagnosis ASD dapat ditegakkan. Gejalanya bisa berupa : 1. Sering mengalami infeksi saluran pernafasan. 2. Dispneu (kesulitan dalam bernafas) 3. Sesak nafas ketika melakukan aktivitas 4. Jantung berdebar-debar (palpitasi) 5. Pada kelainan yang sifatnya ringan sampai sedang, mungkin sama sekali 6. Tidak ditemukangejala atau gejalanya baru timbul pada usia pertengahan Aritmia. Penderita ASD sebagian besar menunjukkan gejala klinis sebagai berikut: a. Detak jantung berdebar-debar (palpitasi) b. Tidak memiliki nafsu makan yang baik c. Sering mengalami infeksi saluran pernafasan d. Berat badan yang sulit bertambah Gejala lain yang menyertai keadaan ini adalah : - Sianosis pada kulit di sekitar mulut atau bibir dan lidah - Cepat lelah dan berkurangnya tingkat aktivitas - Demam yang tak dapat dijelaskan penyebabnya - Respon tehadap nyeri atau rasa sakit yang meningkat Mild dyspneu pada saat bekerja (dispneu d’effort) dan atau kelelahan ringan adalah gejala awal yang paling sering ditemui pada hubungan antar atrium. Pada bayi yang kurang dari 1 tahun jarang sekali memperlihatkan tanda-tanda gagal jantung kongestif yang mengarah pada defek atrium yang tersembunyi. Gejala menjadi semakin bertambah dalam waktu 4 sampai 5 dekade. Pada beberapa pasien yang dengan ASD yang lebar, mungkin dalam 10 atau 7 dekade sebelumnya telah memperlihatkan gejaladispneu d’effort, kelelahan ringan atau gagal jantung kongestif yang nyata. Pada penderita ASD terdapat suara splitting yang menetap pada S2. Tanda ini adalah khas pada patologis pada ASD dimana pada defek jantung yang tipe lain tidak menyebabkan suara splitting pada S2 yang menetap. G. PEMERIKSAAN PENUNJANG Pemeriksaan diagnostik yang sering dilakukan pada penderita ASD adalah: 1. Foto toraks Pada penderita ASD dengan pirau yang bermakna, foto toraks AP menunjukkan atrium kanan yangmenonjol, dan dengan konus pulmonalis yang menonjol.Jantung hanya sedikit membesar dan vaskularisasi paru yang bertambah sesuai dengan besarnya pirau. 2. Elektrokardiografi Menunjukkan pola RBBB pada 95%, yang menunjukkaN beban volume ventrikel kanan. Deviasi sumbu QRS ke kanan (right axis deviation) padaASDsekundum membedakannya dari defek primum yang memperlihatkan deviasi sumbu kiri (left axis deviation). Blok AV I (pemanjangan interval PR) terdapat pada 10% kasus defek sekundum 3. Ekokardiografi Tujuan utama pemeriksaan ekokardiografi pada ASD adalah untuk mengevaluasi pirau dari kiri ke kanan di tingkat atrium antara lain adalah: a. Mengidentifikasi secara tepat defek diantara ke dua atrium b. Memisualisasikan hubungan seluruh vena pulmonalis c. Menyingkirkan lesi tambahan lainnya d. Menilai ukuran ruang-ruang jantung (dilatasi) e. Katerisasi jantung Penderita di operasi tanpa katerisasi jantung, katerisasi hanya dilakukan apabilaterdapat keraguan akan adanya penyakit penyerta atau hipertensi pulmonal. H. PENATALAKSANAAN MEDIS Bila pemeriksaan klinis dan elektrokardiografi sudah dapat memastikan adanya defek septum atrium, maka penderita dapat diajukan untuk operasi tanpa didahului pemeriksaan kateterisasi jantung. Bila telah terjadi hipertensi pulmonal dan penyakit vaskuler paru, serta pada kateterisasi jantung didapatkan tahanan arteri pulmonalis lebih dari 10U/m² yang tidak responsif dengan pemberian oksigen 100%, maka penutupan defek septum atrium merupakan indikasi kontra. - Tindakan operasi Indikasi operasi penutupan ASD adalah bila rasio aliran darah ke paru dan sistemik lebih dari 1,5. Operasi dilakukan secara elektif pada usia pra sekolah (3–4 tahun) kecuali bila sebelum usia tersebut sudah timbul gejala gagal jantung kongaestif yang tidak teratasi secara medikamentosa. Defect atrial ditutup menggunakan patch 1. Pembedahan Untuk tujuan praktis, penderita dengan defek sekat atrium dirujuk ke ahli bedah untuk penutupan bila diagnosis pasti. Berdalih tentang pembedahan jantung yang didasarkan pada ukuran shunt menempatkan lebih pada kepercayaan terhadap data dari pada alasan yang diberikan. Dengan terbuktinya defek sekat atrium dengan shunt dari kiri ke kanan pada anak yang umurnya lebih dari 3 tahun, penutupan adalah beralasan. Agar terdeteksi, shunt dari kiri ke kanan harus memungkinkan rasio QP/QS sekurang-kurangnya 1,5 : 1 ; karenanya mencatat adanya shunt merupakan bukti cukup untuk maju terus. Dalam tahun pertama atau kedua, ada beberapa manfaat menunda sampai pasti bahwa defek tidak akan menutup secara spontan. Sesudah umur 3 tahun, penundaan lebih lanjut jarang dibenarkan. Indikasi utama penutupan defek sekat atrium adalah mencegah penyakit vascular pulmonal abstruktif. Pencegahan masalah irama di kemudian hari dan terjadinya gagal jantung kongesif nantinya mungkin jadi dipertimbangkan, tetapi sebenarnya defek dapat ditutup kemudian jika masalah ini terjadi. Sekarang resiko pembedahan jantung untuk defek sekat atrium varietas sekundum benar-benar nol. Dari 430 penderita yang dioperasi di Rumah Sakit Anak Boston, tidak ada mortalitas kecuali untuk satu bayi kecil yang amat sakit yang mengalami pengikatan duktus arteriosus paten. Kemungkinan penutupan tidak sempurna pada pembedahan jarang. Komplikasi kemudian sesudah pembedahan jarang dan terutama adalah masalah dengan irama atrium. Berlawanan dengan pengalaman ini adalah masalah obstruksi vaskular pulmonal yang sangat menghancurkan pada 5–10 persen penderita, yang menderita penyakit ini. Penyakit vaskular pulmonal obstruktif hampir selalu mematikan dalam beberapa tahun dan dengan sendirinya cukup alasan untuk mempertimbangkan perbaikan bedah semua defek sekat atrium 2. Penutupan Defek Sekat Atrium dengan kateter. Alat payung ganda yang dimasukan dengan kateter jantung sekarang digunakan untuk menutup banyak defek sekat atrium. Defek yang lebih kecil dan terletak lebih sentral terutama cocok untuk pendekatan ini. Kesukaran yang nyata yaitu dekatnya katup atrioventrikular dan bangunan lain, seperti orifisium vena kava, adalah nyata dan hingga sekarang, sistem untuk memasukkan alat cukup besar menutup defek yang besar tidak tersedia. Keinginan untuk menghindari pemotongan intratorak dan membuka jantung jelas. Langkah yang paling penting pada penutupan defek sekat atrium transkateter adalah penilaian yang tepat mengenai jumlah, ukuran dan lokasi defek. Defek yang lebih besar dari pada diameter 25 mm, defek multipel termasuk defek di luar fosa ovalis, defek sinus venosus yang meluas ke dalam vena kava, dan defek dengan tepi jaringan kurang dari 3-6 mm dari katup trikuspidal atau vena pulmonalis kanan dihindari. 3. Untuk penderita dengan defek yang letaknya sesuai, ukuran ditentukan dengan menggembungkan balon dan mengukur diameter yang direntangkan. Payung dipilih yang 80% lebih besar daripada diameter terentang dari defek. Lengan distal payung dibuka pada atrium kiri dan ditarik perlahan-lahan tetapi dengan kuat melengkungkan sekat ke arah kanan. Kemudian, lengan sisi kanan dibuka dan payung didorong ke posisi netral. Lokasi yang tepat dikonfirmasikan dan payung dilepaskan. Penderita dimonitor semalam, besoknya pulang dan dirumat dengan profilaksi antibiotik selama 6-9 bulan. Seluruh penderita dengan ASD harus menjalani tindakan penutupan pada defek tersebut, karena ASD tidak dapat menutup secara spontan, dan bila tidak ditutup akan menimbulkan berbagai penyulit di masa dewasa. Namun kapan terapi dan tindakan perlu dilakukan sangat tergantung pada besar kecilnya aliran darah (pirau) dan ada tidaknya gagal jantung kongestif, peningkatan tekanan pembuluh darah paru (hipertensi pulmonal) serta penyulit lain. Sampai 5 tahun yang lalu, semua ASD hanya dapat ditangani dengan operasi bedah jantung terbuka. Operasi penutupan ASD baik dengan jahitan langsung ataupun menggunakan patch sudah dilakukan lebih dari 40 tahun, pertama kali dilakukan tahun 1953 oleh dr. Gibbson di Amerika Serikat, menyusul ditemukannya mesin bantu pompa jantung-paru (cardio-pulmonary bypass) setahun sebelumnya. 4. Tindakan operasi ini sendiri, bila dilakukan pada saat yang tepat (tidak terlambat) memberikan hasil yang memuaskan, dengan risiko minimal (angka kematian operasi 0-1%, angka kesakitan rendah). Murphy JG, et.al melaporkan survival (ketahanan hidup) paska opearsi mencapai 98% dalam follow up 27 tahun setelah tindakan bedah, pada penderita yang menjalani operasi di usia kurang dari 11 tahun. Semakin tua usia saat dioperasi maka survival akan semakin menurun, berkaitan dengan sudah terjadinya komplikasi seperti peningkatan tekanan pada pembuluh darah paru - Tanpa operasi Lubang ASD dapat ditutup dengan tindakan nonbedah, Amplatzer Septal Occluder (ASO), yakni memasang alat penyumbat yang dimasukkan melalui pembuluh darah di lipatan paha. Meski sebagian kasus tak dapat ditangani dengan metode ini dan memerlukan pembedahan. Amplatzer septal occluder(ASO) adalah alat yang mengkombinasikan diskus ganda dengan mekanisme pemusatan tersendiri (self-centering mechanism). Ini adalah alat pertama dan hanya menerima persetujuan klinis pada anak dan dewasa dengan defek atrium sekundum (DAS) dari the United States Food and Drug Administration (FDA US). Alat ini telah berhasil untuk menutup defek septum atrium sekundum, patensi foramen ovale, dan fenestrasi fontanella.