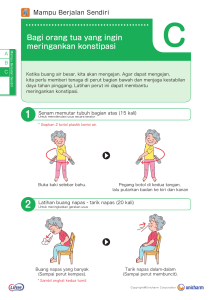
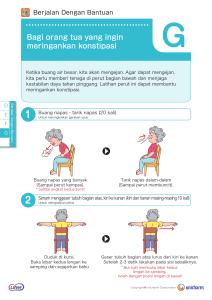
KASUS 1 RUANG PERINATOLOGI Bayi lahir pada tanggal 16 Desember 2019 di Rumah Sakit saat usia kehamilan 37-38 minggu dengan cara SC. SC et causa letak sungsang dan lilitan tali pusat dengan berat badan lahir 2900 gram dan panjang badan 48 cm. Bayi minum ASI dan susu formula (Bebelac), hisapan kuat dan minum banyak. Pada usia 5 hari (21 Desember 2019) bayi diare kurang lebih 10 kali, cair, ada ampasnya, berwarna kuning kehijauan, ada lendirnya, berbusa, berbau amis. Pada tanggal 24 Desember 2019 bayi dirawat di RS Bartina selama 5 hari dengan keluhan kuning seluruh tubuh. Setelah diperiksa laboratorium, hasilnya menunjukkan bila bilirubin totalnya 24,10 mg/dl, di sana bayi mendapat terapi sinar selama 3 hari, dengan bilirubin total terakhir sebesar 13,58 lalu kemudian bayi dirujuk. Riwayat panas badan disangkal keluarga. Keluarga ada yang mempunyai sakit asma. Seorang bayi R, laki-laki, berusia 12 hari, pada tanggal 28 Desember 2019 dibawa orang tuanya ke RS Sayang Anak dengan keluhan badan kuning. Badan kuning diketahui keluarga sejak bayi berusia 2 hari (18 Desember 2019), kuning seluruh tubuh. Saat datang ke RS Sayang Anak bayi dalam keadaan umum cukup dengan kesadaran compos mentis, nadi 148x/menit, nafas 45x/menit, suhu 36,5˚C aksila, berat badan 2900 gram. Pada pemeriksaan kepala didapatkan anemis -/-, sklera ikterik +/+, sianosis -/-, dyspneu (-), ubun-ubun besar cekung (-), mata cowong (-), mulut kering (-), napas cuping hidung (-). Pembesaran Kelenjar Getah Bening dan kelenjar tiroid tidak didapatkan pada pemeriksaan leher. Pada pemeriksaan dada didapatkan bentuk simetris, ikterik (+), retraksi -/-, pergerakan dinding dada simetris, pembesaran kelenjar aksila -/-, perkusi sonor, dan terdapat bunyi vesikuler +/+, suara nafas menurun -/-, Wh -/-, Rh -/-. Sedangkan pada pemeriksaan jantung tidak didapatkan voussore cardiaque (-), iktus cordis tak teraba, thrill -/-, S1 S2 tunggal, murmur(-), gallop (-). Pada pemeriksaan abdomen didapatkan flat (+), ikterik (+), distensi (-), meteorismus (-), turgor kulit baik, H/L tidak teraba, perkusi timpani, shifting dullness (-), bising usus (+) normal, bruit (-), metalic sound (-). Pada ekstremitas didapatkan akral hangat, edema-/-, ikterik (+), petekie (-), capilary refill < 2 detik. Pemeriksaan Laboratorium: 1. Pemeriksaan Darah Lengkap Diffcount 0/0/53/40/7 Hb 14,9 mg/dl (P=12,0-16,0 mg/dl, L=13,0-18,0 mg/dl) Hct 41,7 % (L 40-54%, P 35-47%) LED 5/8 (L 0-5/jam, P 0-7/jam) Leukosit 6800 (4000-10.000) Trombosit 554.000 (150.000- 450.000) 2. Pemeriksaan Faal Hati Bil Direct 0,44 mg/dl Bil Total 16,48 mg/dl Program penatalaksanaan: 1. ASI tetap diberikan 2. Multivitamin drip 3. Ursodeoxycholic acid 2 x 25 mg 4. Direncanakan bayi akan mendapatkan fototerapi 2 kali 24 jam. Pada pengkajian keluarga, ibu mengatakan agak cemas karena anaknya harus menjalani fototerapi yang kedua kalinya dalam usia yang baru menginjak dua minggu. Ibu mengkhawatirkan adanya efek samping fototerapi I ni pada keshatan anaknya di masa mendatang. KASUS 2 RUANG PERAWATAN ANAK Seorang anak laki-laki bernama K berusia 12 bulan, datang dengan sesak napas. Sejak 5 hari sebelum masuk rumah sakit, anak mengalami demam yang cukup tinggi, dirasakan terus menerus dan turun ketika diberi obat penurun panas. Demam tidak disertai kejang, penurunan kesadaran, mimisan, gusi berdarah, mual, muntah maupun diare. Pada 4 hari sebelum masuk rumah sakit, anak juga mengalami keluhan batuk disertai dahak, namun dahak sulit dikeluarkan dan anak juga bernapas dengan cepat terutama bila batuk memberat. Kemudian, 2 hari sebelum masuk rumah sakit, anak sesak napas sehingga dibawa berobat ke puskesmas dan mendapatkan obat berupa penurun panas serta dilakukan terapi uap. Setelah dilakukan terapi uap sesak napas sedikit berkurang. Namun, 1 hari sebelum masuk rumah sakit, pasien kembali sesak yang semakin lama terlihat semakin bertambah berat. Sesak tidak dipengaruhi cuaca maupun aktivitas dan tidak disertai adanya suara napas berbunyi mengi atau mengorok, juga tidak disertai adanya bengkak pada kelopak mata atau kedua tungkai. Riwayat tersedak sebelum timbul sesak napas tidak ada. Riwayat kontak dengan penderita dewasa yang batuk lama/berdarah disangkal. Buang air besar dan buang air kecil anak tidak ada keluhan. Kemudian anak dibawa kembali ke Puskesmas dan kembali mendapatkan terapi uap. Namun, ketika terapi uap berlangsung, dokter di puskesmas mengatakan bahwa anak terlihat biru di sekitar bibirnya sehingga pasien dirujuk ke rumah sakit. Selama kehamilan, ibu pasien rutin kontrol ke bidan dan tidak memiliki keluhan. Riwayat persalinan pasien lahir spontan pervaginam di Puskesmas ditolong oleh bidan, bayi lahir cukup bulan dan langsung menangis setelah dilahirkan, bergerak aktif, berat bayi lahir 3.300 gram, panjang badan 49 cm. Imunisasi lengkap sesuai umur (campak belum dilakukan). Pada pemeriksaan fisik didapatkan keadaan umum tampak sesak napas, kesadaran compos mentis, nadi 130 x/menit, pernapasan 51 x/menit (TAKIPNEU), suhu 38,3 ˚C (HIPERTERMI), status gizi anak terkesan baik menurut Growth Chart WHO Z score19 yaitu BB/U -1–1 SD (median); PB/U -1–1 SD (median), tidak tampak napas cuping hidung, bibir tidak sianosis, pada thoraks tampak retraksi subcostal (+/+), suara napas terdengar vesikuler (+/+), ronkhi basah halus (+/+) (di saluran napas kecil/ alveolus), sedangkan jantung dalam batas normal. Pada ekstremitas superior dan inferior teraba akral hangat (+/+).Diagnosis kerja pada pasien adalah bronkopneumonia. Penatalaksanaan: 1. infus RL 7 gtt/menit 2. Oksigenasi nasal kanul 0,5-1 L/menit 3. Ampicillin 300 mg/8 jam 4. Gentamicin 20 mg/12 jam 5. Ambroxol 3x½ cth. (2,5 ml) Pengkajian aktifitas Anak K tampak rewel, sering menangis dan sesekali mencabut selang oksigen yang menempel pada hidungnya. Menurut keterangan ibu, sehari-hari anak sedang belajar berjalan, dan selama di Rumah sakit anak hanya mau didekati oleh ibunya dan menangis setiap kali akan diperiksa oleh tenaga medis di RS. KASUS 3 KASUS TUMBUH KEMBANG ANAK Seorang anak laki-laki berusia 9 bulan datang ke poliklinik tumbh kembang Anak di Rumah Sakit Apollo dengan keluhan tidak dapat duduk dari posisi berbaring dan kurang berinteraksi dengan lingkungan. Anak dilahirkan melalui opera si caesar dengan berat lahir yang sesuai. Anak dirawat di NICU hingga usia tujuh hari karena asfiksia peri natal-II. Ada riwayat kesulitan mengunyah dan menelan makanan semi-padat tanpa air liur. Pengkajian Motorik kasar: Anak belum bisa berguling ke sisi kanan dan kiri dari posisi berbaring, Pengkajian Motorik halus:- anak tidak mampu menjangkau maupun menggenggam obyek, Penglihatan: pandangan anak bisa me ngikuti arah gerakan obyek yang ada di depannya, tetapi anak tidak bisa mengikuti arah gerakan lampu yang berputar dari jarak 12,5cm. Kemampuan mendengar: anak memberi respon pada suara dengan jarak dekat. Kemampuan bicara: (ghh, ooh, eeh), Personal sosial: anak tidak berespon dengan menunjukkan senyum kepada orang lain. Hasil pemeriksaan EEG menunjukkan catatan abnormal karena adanya transien tajam pada kedua temporal anterior, temporal posterior, dan oksipital. Terapi Perkembangan (terapi motorik, program stimulasi, stimulasi visual) dilanjutkan dengan tindak lanjut rutin selama interval 14 hari dan penilaian psikologis.