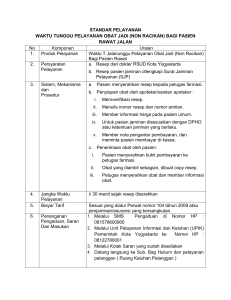
Juknis Manajemen TB Anak 2013
advertisement

Juknis TB Anak 614.542 Ind P PETUNJUK TEKNIS MANAJEMEN TB ANAK DIREKTORAT JENDERAL PENGENDALIAN PENYAKIT DAN PENYEHATAN LINGKUNGAN KEMENTERIAN KESEHATAN REPUBLIK INDONESIA 2013 Juknis Manajemen TB Anak 1 Juknis TB Anak 2 Juknis Manajemen TB Anak 614.542 Ind P PETUNJUK TEKNIS MANAJEMEN TB ANAK DIREKTORAT JENDERAL PENGENDALIAN PENYAKIT DAN PENYEHATAN LINGKUNGAN KEMENTERIAN KESEHATAN REPUBLIK INDONESIA 2013 614.542 Ind P Katalog Dalam Terbitan. Kementerian Kesehatan RI Indonesia. Kementerian Kesehatan RI. Direktorat Jenderal Pengendalian Penyakit dan Penyehatan Lingkungan Petunjuk Teknis Manajemen TB Anak.__ Jakarta : Kementerian Kesehatan RI. 2013 ISBN 978-602-235-3436-9 1. Judul I. TUBERCULOSIS – PREVENTION AND CONTROL II. CHILD HEALTH SERICES III. COMMUNICABLE DISEASE Juknis TB Anak KATA PENGANTAR Tuberkulosis (TB) pada anak merupakan masalah khusus yang berbeda dengan TB pada orang dewasa. Perkembangan penyakit TB pada anak saat ini sangat pesat. Sekurang-kurangnya 500.000 anak di dunia menderita TB setiap tahun. Di Indonesia proporsi kasus TB Anak di antara semua kasus TB yang ternotifikasi dalam program TB berada dalam batas normal yaitu 8-11 %, tetapi apabila dilihat pada tingkat provinsi sampai fasilitas pelayanan kesehatan menunjukkan variasi proporsi yang cukup lebar yaitu 1,8 – 15,9%. Untuk menangani permasalahan TB anak telah diterbitkan berbagai panduan tingkat global. TB pada anak saat ini merupakan salah satu komponen penting dalam pengendalian TB, dengan pendekatan pada kelompok risiko tinggi, salah satunya adalah anak mengingat TB merupakan salah satu penyebab utama kematian pada anak dan bayi di negara endemis TB. Penatalaksanaan kasus TB pada anak merupakan upaya komprehensif, yang menggabungkan aspek klinis, program serta upaya kesehatan masyarakat. Salah satu upaya yang dilakukan adalah dengan penyusunan buku Panduan Manajemen dan Tatalaksana TB Anak yang diharapkan dapat menjembatani ketiga aspek tersebut. Buku panduan ini dimaksudkan untuk menjadi pegangan seluruh Fasilitas Pelayanan Kesehatan baik Puskesmas, Balai Kesehatan Paru Masyarakat, Balai Besar Kesehatan Paru Masyarakat, Balai Pengobatan Penyakit Paru-Paru sampai Rumah Sakit untuk mempermudah petugas di Fasilitas Pelayanan Kesehatan dalam melakukan tatalaksana TB pada anak. Juknis Manajemen TB Anak i Juknis TB Anak Akhirnya kami sampaikan penghargaan dan terima kasih kepada tim penyusun dan narasumber serta berbagai pihak yang telah berkontribusi dalam penyusunan petunjuk teknisg ini. Semoga buku ini dapat bermanfaat bagi semua pihak terkait, khususnya dalam upaya meningkatkan derajat kesehatan masyarakat. Jakarta, Nopember 2013 Direktur Jenderal PP & PL Prof. dr. Tjandra Yoga Aditama NIP 195509031980121001 ii Juknis Manajemen TB Anak Juknis TB Anak KATA SAMBUTAN Ketua Kelompok Kerja Nasional Tuberkulosis Anak Assalamu’alaikum wr.wb Tuberkulosis anak mempunyai permasalahan khusus yang berbeda dengan TB paru orang dewasa. Masalah yang dihadapi pada TB anak adalah masalah diagnosis, pengobatan dan pencegahan. Gejala dan tanda TB anak sering tidak khas, sehingga perlu ketelitian dalam anamnesis dan pemeriksaan fisik. Populasi basil TB paru anak sangat sedikit (paucibacillary) sehingga sulit mendapatkan basil TB untuk konfirmasi diagnosis TB. Mendiagnosis TB pada anak membutuhkan anamnesis dan analisis yang teliti, adanya kontak dengan TB dewasa aktif, pemeriksaan fisik dan penunjang lainnya seperti uji kulit tuberkulin dan foto rontgen. Dengan menganalisis hasil pemeriksaan yang teliti dapat dihindari overdiagnosis atau underdiagnosis TB anak. Dosis obat anti Tuberkulosis pada anak relatif lebih tinggi daripada dewasa karena perbedaan farmakokinetik dan farmakodinamik. Dengan diagnosis yang tepat dan pengobatan dengan dosis yang tepat maka akan meningkatkan kualitas hidup anak dan tumbuh kembang anak yang optimal sesuai dengan potensi genetiknya. Buku petunjuk teknis ini diharapkan dapat dipakai di berbagai tingkat fasilitas pelayanan kesehatan dan dapat membantu dalam diagnosis TB anak dan pengobatannya. Buku ini dapat digunakan oleh mahasiswa kedokteran, dokter umum dan dokter spesialis. Juknis Manajemen TB Anak iii Juknis TB Anak Kami sampaikan terima kasih dan penghargaan kepada semua pihak yang telah membantu terbitnya buku ini. Wassalamu’alaikum wr.wb Jakarta, Nopember 2013 Ketua Kelompok Kerja Nasional Tuberkulosis Anak (Pokja TB Anak) Nastiti N. Rahajoe, Dr, SpA(K) iv Juknis Manajemen TB Anak Juknis TB Anak DAFTAR KONTRIBUTOR Pengarah Prof .Dr. Tjandra Yoga Aditama Dr . Slamet, MHP Penanggung jawab Drg. Dyah Erti Mustikawati, MPH Editor Dr. Triya Novita Dinihari Dr. Retno Kusuma Dewi Kontributor Dr. Nastiti Noenoeng Rahajoe, SpA(K) Dr .Darmawan B Setyanto , SpA(K) Dr. Nastiti Kaswandani, SpA(K) Dr Rina Triasih, SpA(K) Dr. Wahyuni Indawati, SpA Dr. Landia Setiawati, SpA(K) Dr. Finny Fitry Yani, SpA(K) Dr. M Syarofil Anam, SpA Dr. Retno Asih Setyoningrum, SpA(K) Dr. Ery Olivianto, SpA Dr. Fifi Sofiah, SpA Dr. Tjatur KS, SpA Dr. Ida Bagus Subanada, SpA(K) Dr. Khairiyadi, SpA Dr Bob Wahyudin , SpA Dr. Dewi Kartika Dr. Retno Kusuma Dewi Dr. Triya Novita Dinihari Dr. Vanda Siagian Dr. Setya Budiono : : : : : : : : : : : : : : : : : : : : Pokja TB Anak, UKK Respirologi, IDAI Pokja TB Anak, UKK Respirologi, IDAI Pokja TB Anak, UKK Respirologi, IDAI Pokja TB Anak, UKK Respirologi, IDAI Pokja TB Anak, UKK Respirologi, IDAI Pokja TB Anak, UKK Respirologi, IDAI Pokja TB Anak, UKK Respirologi, IDAI Pokja TB Anak, UKK Respirologi, IDAI Pokja TB Anak, UKK Respirologi, IDAI UKK Respirologi, IDAI UKK Respirologi, IDAI UKK Respirologi, IDAI UKK Respirologi, IDAI UKK Respirologi, IDAI UKK Respirologi, IDAI UKK Respirologi, IDAI Ditjen PP dan PL, Subdit TB Ditjen PP dan PL, Subdit TB Ditjen PP dan PL, Subdit TB Pengelola Program TB Prov Jatim Juknis Manajemen TB Anak v Juknis TB Anak Dr. Anastasia Tri Yuli Susanti Dr. Fify Mulyani Anita Nur Fajri, SKM, MKes Eneng Nuraini, SKM Dr. Hari Basuki Dr. HD Djamal Dr. Setiawan Jati Laksono Dr Maria Regina Loprang Drg. Endang Nuraini vi Juknis Manajemen TB Anak : : : : : : : : : Pengelola Program TB Prov Jateng Pengelola Program TB Prov DKI Jakarta Pengelola Program TB Prov Jabar Pengelola Program TB Prov Banten Master Trainer TB Master Trainer TB WHO WHO KNCV Juknis TB Anak DAFTAR ISI KATA PENGANTAR.......................................................................................................... i KATA SAMBUTAN............................................................................................................. iii DAFTAR KONTRIBUTOR............................................................................................... v DAFTAR ISI ................................................................................................................... vii BAB I BAB II BAB III BAB IV BAB V BAB VI BAB VII PENDAHULUAN........................................................................................... 1 A. Epidemiologi....................................................................................... 1 B. Patogenesis.......................................................................................... 2 DIAGNOSIS TB PADA ANAK.................................................................... 7 A. Penemuan Pasien TB Anak............................................................ 7 B. Pemeriksaan Penunjang untuk Diagnosis TB anak............8 C . Diagnosis TB pada anak dengan Sistem Skoring.................11 D . Tuberkulosis Anak Dalam Keadaan Khusus..........................16 E . Klasifikasi dan Definisi Kasus TB anak.................................... 24 PENGOBATAN TB ANAK.......................................................................... 27 A. Paduan OAT Anak.............................................................................. 27 B. Pemantauan dan Hasil Pengobatan TB Anak........................31 MANAJEMEN TUBERKULOSIS PERINATAL.....................................34 MANAJEMEN TB HIV PADA ANAK....................................................... 39 MANAJEMEN TB RESISTEN OBAT PADA ANAK.............................44 A. Definisi................................................................................................... 44 B. Diagnosis TB MDR pada anak...................................................... 44 C. Prinsip penatalaksanaan TB MDR pada anak.......................45 D. Alur Tata Laksana Anak yang diobati TB MDR dan HIV...48 PENCEGAHAN TUBERKULOSIS PADA ANAK..................................49 A. Vaksinasi BCG pada Anak............................................................... 49 B. Skrining dan Manajemen Kontak.............................................. 50 C. Tatalaksana Pencegahan dengan Isoniazid...........................52 Juknis Manajemen TB Anak vii Juknis TB Anak BAB VIII PENCATATAN, PELAPORAN DAN INDIKATOR TB ANAK..........54 BAB IX PERAN, TUGAS POKOK DAN FUNGSI FASILITAS PELAYANAN KESEHATAN DALAM TATALAKSANA TB ANAK.............................66 BAB X PENCEGAHAN DAN PENGENDALIAN INFEKSI TB......................71 BAB XI DAFTAR PUSTAKA...................................................................................... 74 Lampiran 1. Pelaksanaan Uji Tuberkulin............................................................. 75 Lampiran 2 Pengambilan Sampel pada Anak...................................................... 80 Lampiran 3 Perhitungan status gizi pada anak.................................................. 85 viii Juknis Manajemen TB Anak Juknis TB Anak BAB I PENDAHULUAN A.Epidemiologi Epidemiologi Tuberkulosis adalah rangkaian gambaran informasi yang menjelaskan beberapa hal terkait orang, tempat, waktu dan lingkungan. Secara sistematis dan informatif menguraikan sejarah penyakit tuberkulosis, prevalens tuberkulosis, kondisi infeksi tuberkulosis dan cara/ risiko penularan serta upaya pencegahannya. Tuberkulosis adalah penyakit menular langsung yang disebabkan oleh kuman TB (Mycobacterium tuberculosis). Sebagian besar kuman TB menyerang paru, tetapi dapat juga mengenai organ tubuh lainnya. TB Anak adalah penyakit TB yang terjadi pada anak usia 0-14 tahun. Cara Penularan: • Sumber penularan adalah pasien TB paru BTA positif, baik dewasa maupun anak. • Anak yang terkena TB tidak selalu menularkan pada orang di sekitarnya, kecuali anak tersebut BTA positif atau menderita adult type TB. • Faktor risiko penularan TB pada anak tergantung dari tingkat penularan, lama pajanan, daya tahan pada anak. Pasien TB dengan BTA positif memberikan kemungkinan risiko penularan lebih besar daripada pasien TB dengan BTA negatif. • Pasien TB dengan BTA negatif masih memiliki kemungkinan menularkan penyakit TB. Tingkat penularan pasien TB BTA positif adalah 65%, pasien TB BTA negatif dengan hasil kultur positif adalah 26% sedangkan pasien TB dengan hasil kultur negatif dan foto Toraks positif adalah 17%. Besaran masalah TB Anak • Tuberkulosis anak merupakan faktor penting di negara-negara berkembang karena jumlah anak berusia kurang dari 15 tahun adalah 40−50% dari jumlah seluruh populasi (Gambar ). Jumlah populasi berdasarkan usia (IJTLD 2004; 8:627−9). Juknis Manajemen TB Anak 1 Juknis TB Anak • Sekurang-kurangnya 500.000 anak menderita TB setiap tahun • 200 anak di dunia meninggal setiap hari akibat TB, 70.000 anak meninggal setiap tahun akibat TB • Beban kasus TB anak di dunia tidak diketahui karena kurangnya alat diagnostik yang “child-friendly” dan tidak adekuatnya sistem pencatatan dan pelaporan kasus TB anak. • Diperkirakan banyak anak menderita TB tidak mendapatkan penatalaksanaan yang tepat dan benar sesuai dengan ketentuan strategi DOTS. Kondisi ini akan memberikan peningkatan dampak negatif pada morbiditas dan mortalitas anak. • Data TB anak di Indonesia menunjukkan proporsi kasus TB Anak di antara semua kasus TB pada tahun 2010 adalah 9,4%, kemudian menjadi 8,5% pada tahun 2011 dan 8,2% pada tahun 2012. Apabila dilihat data per provinsi, menunjukkan variasi proporsi dari 1,8% sampai 15,9%. Hal ini menunjukan kualitas diagnosis TB anak masih sangat bervariasi pada level provinsi. Kasus TB Anak dikelompokkan dalam kelompok umur 0-4 tahun dan 5-14 tahun, dengan jumlah kasus pada kelompok umur 5-14 tahun yang lebih tinggi dari kelompok umur 0-4 tahun. Kasus BTA positif pada TB anak tahun 2010 adalah 5,4% dari semua kasus TB anak, sedangkan tahun 2011 naik menjadi 6,3% dan tahun 2012 menjadi 6%. B.Patogenesis Paru merupakan port d’entree lebih dari 98% kasus infeksi TB. Kuman TB dalam percik renik (droplet nuclei) yang ukurannya sangat kecil (<5 µm), akan terhirup dan dapat mencapai alveolus.. Pada sebagian kasus, kuman TB dapat dihancurkan seluruhnya oleh mekanisme imunologis nonspesifik, sehingga tidak terjadi respons imunologis spesifik. Akan tetapi, pada sebagian kasus lainnya, tidak seluruhnya dapat dihancurkan. Pada individu yang tidak dapat menghancurkan seluruh kuman, makrofag alveolus akan memfagosit kuman TB yang sebagian besar dihancurkan. Akan tetapi, sebagian kecil kuman TB yang tidak dapat dihancurkan akan terus berkembang biak di dalam makrofag, dan akhirnya menyebabkan lisis makrofag. Selanjutnya, kuman TB membentuk lesi di tempat tersebut, yang dinamakan fokus primer Ghon. 2 Juknis Manajemen TB Anak Juknis TB Anak Dari fokus primer Ghon, kuman TB menyebar melalui saluran limfe menuju kelenjar limfe regional, yaitu kelenjar limfe yang mempunyai saluran limfe ke lokasi fokus primer. Penyebaran ini menyebabkan terjadinya inflamasi di saluran limfe (limfangitis) dan di kelenjar limfe (limfadenitis) yang terkena. Jika fokus primer terletak di lobus bawah atau tengah, kelenjar limfe yang akan terlibat adalah kelenjar limfe parahilus (perihiler), sedangkan jika fokus primer terletak di apeks paru, yang akan terlibat adalah kelenjar paratrakeal. Gabungan antara fokus primer, limfangitis, dan limfadenitis dinamakan kompleks primer (primary complex). Waktu yang diperlukan sejak masuknya kuman TB hingga terbentuknya kompleks primer secara lengkap disebut sebagai masa inkubasi. Hal ini berbeda dengan pengertian masa inkubasi pada proses infeksi lain, yaitu waktu yang diperlukan sejak masuknya kuman hingga timbulnya gejala penyakit. Masa inkubasi TB bervariasi selama 2−12 minggu, biasanya berlangsung selama 4−8 minggu. Selama masa inkubasi tersebut, kuman berkembang biak hingga mencapai jumlah 103–104, yaitu jumlah yang cukup untuk merangsang respons imunitas selular Pada saat terbentuknya kompleks primer, TB primer dinyatakan telah terjadi. Setelah terjadi kompleks primer, imunitas selular tubuh terhadap TB terbentuk, yang dapat diketahui dengan adanya hipersensitivitas terhadap tuberkuloprotein, yaitu uji tuberkulin positif. Selama masa inkubasi, uji tuberkulin masih negatif. Pada sebagian besar individu dengan sistem imun yang berfungsi baik, pada saat sistem imun selular berkembang, proliferasi kuman TB terhenti. Akan tetapi, sejumlah kecil kuman TB dapat tetap hidup dalam granuloma. Bila imunitas selular telah terbentuk, kuman TB baru yang masuk ke dalam alveoli akan segera dimusnahkan oleh imunitas selular spesifik (cellular mediated immunity, CMI). Setelah imunitas selular terbentuk, fokus primer di jaringan paru biasanya akan mengalami resolusi secara sempurna membentuk fibrosis atau kalsifikasi setelah terjadi nekrosis perkijuan dan enkapsulasi. Kelenjar limfe regional juga akan mengalami fibrosis dan enkapsulasi, tetapi penyembuhannya biasanya tidak sesempurna fokus primer di jaringan paru. Kuman TB dapat tetap hidup dan menetap selama bertahun-tahun dalam kelenjar ini, tetapi tidak menimbulkan gejala sakit TB. Juknis Manajemen TB Anak 3 Juknis TB Anak Kompleks primer dapat juga mengalami komplikasi akibat fokus di paru atau di kelenjar limfe regional. Fokus primer di paru dapat membesar dan menyebabkan pneumonitis atau pleuritis fokal. Jika terjadi nekrosis perkijuan yang berat, bagian tengah lesi akan mencair dan keluar melalui bronkus sehingga meninggalkan rongga di jaringan paru (kavitas). Kelenjar limfe hilus atau paratrakeal yang mulanya berukuran normal pada awal infeksi, akan membesar karena reaksi inflamasi yang berlanjut, sehingga bronkus dapat terganggu. Obstruksi parsial pada bronkus akibat tekanan eksternal menimbulkan hiperinflasi di segmen distal paru melalui mekanisme ventil (ball-valve mechanism). Obstruksi total dapat menyebabkan atelektasis. Kelenjar yang mengalami inflamasi dan nekrosis perkijuan dapat merusak dan menimbulkan erosi dinding bronkus, sehingga menyebabkan TB endobronkial atau membentuk fistula. Massa kiju dapat menimbulkan obstruksi komplit pada bronkus sehingga menyebabkan gabungan pneumonitis dan atelektasis, yang sering disebut sebagai lesi segmental kolaps-konsolidasi. Selama masa inkubasi, sebelum terbentuknya imunitas selular, dapat terjadi penyebaran limfogen dan hematogen. Pada penyebaran limfogen, kuman menyebar ke kelenjar limfe regional membentuk kompleks primer, atau berlanjut menyebar secara limfohematogen. Dapat juga terjadi penyebaran hematogen langsung, yaitu kuman masuk ke dalam sirkulasi darah dan menyebar ke seluruh tubuh. Adanya penyebaran hematogen inilah yang menyebabkan TB disebut sebagai penyakit sistemik. Penyebaran hematogen yang paling sering terjadi adalah dalam bentuk penyebaran hematogenik tersamar (occult hematogenic spread). Melalui cara ini, kuman TB menyebar secara sporadik dan sedikit demi sedikit sehingga tidak menimbulkan gejala klinis. Kuman TB kemudian akan mencapai berbagai organ di seluruh tubuh, bersarang di organ yang mempunyai vaskularisasi baik, paling sering di apeks paru, limpa, dan kelenjar limfe superfisialis. Selain itu, dapat juga bersarang di organ lain seperti otak, hati, tulang, ginjal, dan lain-lain. Pada umumnya, kuman di sarang tersebut tetap hidup, tetapi tidak aktif (tenang), demikian pula dengan proses patologiknya. Sarang di apeks paru disebut dengan fokus Simon, yang di kemudian hari dapat mengalami reaktivasi dan terjadi TB apeks paru saat dewasa. 4 Juknis Manajemen TB Anak Juknis TB Anak Bentuk penyebaran hematogen yang lain adalah penyebaran hematogenik generalisata akut (acute generalized hematogenic spread). Pada bentuk ini, sejumlah besar kuman TB masuk dan beredar di dalam darah menuju ke seluruh tubuh. Hal ini dapat menyebabkan timbulnya manifestasi klinis penyakit TB secara akut, yang disebut TB diseminata. Tuberkulosis diseminata ini timbul dalam waktu 2−6 bulan setelah terjadi infeksi. Timbulnya penyakit bergantung pada jumlah dan virulensi kuman TB yang beredar serta frekuensi berulangnya penyebaran. Tuberkulosis diseminata terjadi karena tidak adekuatnya sistem imun pejamu (host) dalam mengatasi infeksi TB, misalnya pada anak bawah lima tahun (balita) terutama di bawah dua tahun. Bentuk penyebaran yang jarang terjadi adalah protracted hematogenic spread. Bentuk penyebaran ini terjadi bila suatu fokus perkijuan di dinding vaskuler pecah dan menyebar ke seluruh tubuh, sehingga sejumlah besar kuman TB akan masuk dan beredar di dalam darah. Secara klinis, sakit TB akibat penyebaran tipe ini tidak dapat dibedakan dengan acute generalized hematogenic spread Juknis Manajemen TB Anak 5 Juknis TB Anak *1) *4) *Catatan: 1.Penyebaran hematogen umumnya terjadi secara sporadik (occult hematogenic spread). Kuman TB kemudian membuat fokus koloni di berbagai organ dengan vaskularisasi yang baik. Fokus ini berpotensi mengalami reaktivasi di kemudian hari. 2. Kompleks primer terdiri dari fokus primer (1), limfangitis (2), dan limfadenitis regional (3). 3. TB primer adalah kompleks primer dan komplikasinya. 4. TB pasca primer terjadi dengan mekanisme reaktivasi fokus lama TB (endogen) atau reinfeksi (infeksi sekunder) oleh kuman TB dari luar (eksogen), ini disebut TB tipe dewasa (adult type TB) 6 Juknis Manajemen TB Anak Juknis TB Anak BAB II DIAGNOSIS TB PADA ANAK A. Penemuan Pasien TB Anak Pasien TB anak dapat ditemukan dengan cara melakukan pemeriksaan pada : 1. Anak yang kontak erat dengan pasien TB menular. Yang dimaksud dengan kontak erat adalah anak yang tinggal serumah atau sering bertemu dengan pasien TB menular. Pasien TB menular adalah terutama pasien TB yang hasil pemeriksaan sputumnya BTA positif dan umumnya terjadi pada pasien TB dewasa. Pemeriksaan kontak erat ini akan diuraikan secara lebih rinci dalam pembahasan pada bab profilaksis TB pada anak. 2. Anak yang mempunyai tanda dan gejala klinis yang sesuai dengan TB anak. Tuberkulosis merupakan penyakit infeksi sistemik dan organ yang paling sering terkena adalah paru. Gejala klinis penyakit ini dapat berupa gejala sistemik/umum atau sesuai organ terkait. Perlu ditekankan bahwa gejala klinis TB pada anak tidak khas, karena gejala serupa juga dapat disebabkan oleh berbagai penyakit selain TB. Gejala sistemik/umum TB anak adalah sebagai berikut: 1. Berat badan turun tanpa sebab yang jelas atau berat badan tidak naik dengan adekuat atau tidak naik dalam 1 bulan setelah diberikan upaya perbaikan gizi yang baik. 2. Demam lama (≥2 minggu) dan/atau berulang tanpa sebab yang jelas (bukan demam tifoid, infeksi saluran kemih, malaria, dan lain-lain). Demam umumnya tidak tinggi. Keringat malam saja bukan merupakan gejala spesifik TB pada anak apabila tidak disertai dengan gejala-gejala sistemik/umum lain. 3. Batuk lama ≥3 minggu, batuk bersifat non-remitting (tidak pernah reda atau intensitas semakin lama semakin parah) dan sebab lain batuk telah dapat disingkirkan. 4. Nafsu makan tidak ada (anoreksia) atau berkurang, disertai gagal tumbuh (failure to thrive). 5. Lesu atau malaise, anak kurang aktif bermain. 6. Diare persisten/menetap (>2 minggu) yang tidak sembuh dengan pengobatan baku diare. Juknis Manajemen TB Anak 7 Juknis TB Anak Gejala klinis spesifik terkait organ Gejala klinis pada organ yang terkena TB, tergantung jenis organ yang terkena, misalnya kelenjar limfe, susunan saraf pusat (SSP), tulang, dan kulit, adalah sebagai berikut: 1. Tuberkulosis kelenjar (terbanyak di daerah leher atau regio colli): Pembesaran KGB multipel (>1 KGB), diameter ≥1 cm, konsistensi kenyal, tidak nyeri, dan kadang saling melekat atau konfluens. 2. Tuberkulosis otak dan selaput otak: • Meningitis TB: Gejala-gejala meningitis dengan seringkali disertai gejala akibat keterlibatan saraf-saraf otak yang terkena. • Tuberkuloma otak: Gejala-gejala adanya lesi desak ruang. 3. Tuberkulosis sistem skeletal: • Tulang belakang (spondilitis): Penonjolan tulang belakang (gibbus). • Tulang panggul (koksitis): Pincang, gangguan berjalan, atau tanda peradangan di daerah panggul. • Tulang lutut (gonitis): Pincang dan/atau bengkak pada lutut tanpa sebab yang jelas. • Tulang kaki dan tangan (spina ventosa/daktilitis). 4.Skrofuloderma: Ditandai adanya ulkus disertai dengan jembatan kulit antar tepi ulkus (skin bridge). 5. Tuberkulosis mata: • Konjungtivitis fliktenularis (conjunctivitis phlyctenularis). • Tuberkel koroid (hanya terlihat dengan funduskopi). 6. Tuberkulosis organ-organ lainnya, misalnya peritonitis TB, TB ginjal dicurigai bila ditemukan gejala gangguan pada organ-organ tersebut tanpa sebab yang jelas dan disertai kecurigaan adanya infeksi TB. B. Pemeriksaan Penunjang untuk Diagnosis TB anak TB merupakan salah satu penyakit menular dengan angka kejadian yang cukup tinggi di Indonesia. Diagnosis pasti TB seperti lazimnya penyakit menular yang lain adalah dengan menemukan kuman penyebab TB yaitu kuman Mycobacterium tuberculosis pada pemeriksaan sputum, bilas lambung, cairan serebrospinal, cairan pleura ataupun biopsi jaringan. 8 Diagnosis pasti TB ditegakkan berdasarkan pemeriksaan mikrobiologi yang terdiri dari beberapa cara, yaitu pemeriksaan mikroskopis apusan Juknis Manajemen TB Anak Juknis TB Anak langsung atau biopsi jaringan untuk menemukan BTA dan pemeriksaan biakan kuman TB. Pada anak dengan gejala TB, dianjurkan untuk melakukan pemeriksaan mikrobiologi. Pemeriksaan serologi yang sering digunakan tidak direkomendasikan oleh WHO untuk digunakan sebagai sarana diagnostik TB dan Direktur Jenderal BUK Kemenkes telah menerbitkan Surat Edaran pada bulan Februari 2013 tentang larangan penggunaan metode serologi untuk penegakan diagnosis TB. Pemeriksaan mikrobiologik sulit dilakukan pada anak karena sulitnya mendapatkan spesimen. Spesimen dapat berupa sputum, induksi sputum atau pemeriksaan bilas lambung selama 3 hari berturut-turut, apabila fasilitas tersedia. Pemeriksaan penunjang lain yang dapat dilakukan adalah pemeriksaan histopatologi (PA/Patologi Anatomi) yang dapat memberikan gambaran yang khas. Pemeriksaan PA akan menunjukkan gambaran granuloma dengan nekrosis perkijuan di tengahnya dan dapat pula ditemukan gambaran sel datia langhans dan atau kuman TB. Perkembangan Terkini Diagnosis TB Saat ini beberapa teknologi baru telah didukung oleh WHO untuk meningkatkan ketepatan diagnosis TB anak, diantaranya pemeriksaan biakan dengan metode cepat yaitu penggunaan metode cair, molekular (LPA=Line Probe Assay) dan NAAT=Nucleic Acid Amplification Test) (misalnya Xpert MTB/RIF). Metode ini masih terbatas digunakan di semua negara karena membutuhkan biaya mahal dan persyaratan laboratorium tertentu. WHO mendukung Xpert MTB/RIF pada tahun 2010 dan telah mengeluarkan rekomendasi pada tahun 2011 untuk menggunakan Xpert MTB/RIF. Update rekomendasi WHO tahun 2013 menyatakan pemeriksaan Xpert MTB/RIF dapat digunakan untuk mendiagnosis TB MDR pada anak, dan dapat digunakan untuk mendiagnosis TB pada anak ada beberapa kondisi tertentu yaitu tersedianya teknologi ini. Saat ini data tentang penggunaan Xpert MTB/RIF masih terbatas yaitu menunjukkan hasil yang lebih baik dari pemeriksaan mikrokopis, tetapi sensitivitasnya masih lebih rendah dari pemeriksaan biakan dan diagnosis klinis, selain itu hasil Xpert MTB/RIF yang negatif tidak selalu menunjukkan anak tidak sakit TB. Cara Mendapatkan sampel pada Anak 1.Berdahak Pada anak lebih dari 5 tahun dengan gejala TB paru, dianjurkan untuk melakukan pemeriksaan dahak mikroskopis, terutama bagi anak yang Juknis Manajemen TB Anak 9 Juknis TB Anak mampu mengeluarkan dahak. Kemungkinan mendapatkan hasil positif lebih tinggi pada anak >5 tahun. 2. Bilas lambung Bilas lambung dengan NGT (Naso Gastric Tube) dapat dilakukan pada anak yang tidak dapat mengeluarkan dahak. Dianjurkan spesimen dikumpulkan selama 3 hari berturut-turut pada pagi hari. 3. Induksi Sputum Induksi sputum relatif aman dan efektif untuk dikerjakan pada anak semua umur, dengan hasil yang lebih baik dari aspirasi lambung, terutama apabila menggunakan lebih dari 1 sampel. Metode ini bisa dikerjakan secara rawat jalan, tetapi diperlukan pelatihan dan peralatan yang memadai untuk melaksanakan metode ini. Secara lebih lengkap metode ini dijelaskan pada lampiran. Berbagai penelitian menunjukkan organ yang paling sering berperan sebagai tempat masuknya kuman TB adalah paru karena penularan TB sebagai akibat terhirupnya kuman M.tuberculosis melalui saluran nafas (inhalasi). Atas dasar hal tersebut maka baku emas cara pemeriksaan untuk menegakkan diagnosis TB adalah dengan cara menemukan kuman dalam sputum. Namun upaya untuk menemukan kuman penyebab TB pada anak melalui pemeriksaan sputum sulit dilakukan oleh karena sedikitnya jumlah kuman dan sulitnya pengambilan spesimen sputum. 10 Guna mengatasi kesulitan menemukan kuman penyebab TB anak dapat dilakukan penegakan diagnosis TB anak dengan memadukan gejala klinis dan pemeriksaan penunjang lain yang sesuai. Adanya riwayat kontak erat dengan pasien TB menular merupakan salah satu informasi penting untuk mengetahui adanya sumber penularan. Selanjutnya, perlu dibuktikan apakah anak telah tertular oleh kuman TB dengan melakukan uji tuberkulin. Uji tuberkulin yang positif menandakan adanya reaksi hipersensitifitas terhadap antigen (tuberkuloprotein) yang diberikan. Hal ini secara tidak langsung menandakan bahwa pernah ada kuman yang masuk ke dalam tubuh anak atau anak sudah tertular. Anak yang tertular (hasil uji tuberkulin positif) belum tentu menderita TB oleh karena tubuh pasien memiliki daya tahan tubuh atau imunitas yang cukup untuk melawan kuman TB. Bila daya tahan tubuh anak cukup baik maka pasien tersebut secara klinis akan tampak sehat dan keadaan ini yang disebut sebagai infeksi TB laten. Namun apabila daya tahan tubuh anak lemah dan tidak mampu mengendalikan kuman, maka anak akan menjadi menderita TB serta menunjukkan gejala Juknis Manajemen TB Anak Juknis TB Anak klinis maupun radiologis. Gejala klinis dan radiologis TB anak sangat tidak spesifik, karena gambarannya dapat menyerupai gejala akibat penyakit lain. Oleh karena itulah diperlukan ketelitian dalam menilai gejala klinis pada pasien maupun hasil foto toraks. Pemeriksaan penunjang utama untuk membantu menegakkan diagnosis TB pada anak adalah membuktikan adanya infeksi yaitu dengan melakukan uji tuberkulin/mantoux test. Tuberkulin yang tersedia di Indonesia saat ini adalah PPD RT-23 2 TU dari Staten Serum Institute Denmark produksi dari Biofarma. Namun uji tuberkulin belum tersedia di semua fasilitas pelayanan kesehatan. Cara melaksanakan uji tuberkulin terdapat pada lampiran. Pemeriksaan penunjang lain yang cukup penting adalah pemeriksaan foto toraks. Namun gambaran foto toraks pada TB tidak khas karena juga dapat dijumpai pada penyakit lain. Dengan demikian pemeriksaan foto toraks saja tidak dapat digunakan untuk mendiagnosis TB, kecuali gambaran TB milier. Secara umum, gambaran radiologis yang menunjang TB adalah sebagai berikut: a. Pembesaran kelenjar hilus atau paratrakeal dengan/tanpa infiltrat (visualisasinya selain dengan foto toraks AP, harus disertai foto toraks lateral) b. Konsolidasi segmental/lobar c. Efusi pleura d.Milier e.Atelektasis f.Kavitas g. Kalsifikasi dengan infiltrat h.Tuberkuloma C . Diagnosis TB pada anak dengan Sistem Skoring Dalam menegakkan diagnosis TB anak, semua prosedur diagnostik dapat dikerjakan, namun apabila dijumpai keterbatasan sarana diagnostik yang tersedia, dapat menggunakan suatu pendekatan lain yang dikenal sebagai sistem skoring. Sistem skoring tersebut dikembangkan diuji coba melalui tiga tahap penelitian oleh para ahli yang IDAI, Kemenkes dan didukung oleh WHO dan disepakati sebagai salah satu cara untuk mempermudah penegakan diagnosis TB anak terutama di fasilitas Juknis Manajemen TB Anak 11 Juknis TB Anak pelayanan kesehatan dasar. Sistem skoring ini membantu tenaga kesehatan agar tidak terlewat dalam mengumpulkan data klinis maupun pemeriksaan penunjang sederhana sehingga diharapkan dapat mengurangi terjadinya underdiagnosis maupun overdiagnosis TB. Penilaian/pembobotan pada sistem skoring dengan ketentuan sebagai berikut: • Parameter uji tuberkulin dan kontak erat dengan pasien TB menular mempunyai nilai tertinggi yaitu 3. • Uji tuberkulin bukan merupakan uji penentu utama untuk menegakkan diagnosis TB pada anak dengan menggunakan sistem skoring. • Pasien dengan jumlah skor ≥6 harus ditatalaksana sebagai pasien TB dan mendapat OAT. Setelah dinyatakan sebagai pasien TB anak dan diberikan pengobatan OAT (Obat Anti Tuberkulosis) harus dilakukan pemantauan hasil pengobatan secara cermat terhadap respon klinis pasien. Apabila respon klinis terhadap pengobatan baik, maka OAT dapat dilanjutkan sedangkan apabila didapatkan respons klinis tidak baik maka sebaiknya pasien segera dirujuk ke fasilitas pelayanan kesehatan rujukan untuk dilakukan pemeriksaan lebih lanjut. 12 Juknis Manajemen TB Anak Juknis TB Anak Sistem skoring (scoring system) gejala dan pemeriksaan penunjang TB di fasyankes Parameter Kontak TB Uji tuberkulin (Mantoux) Berat Badan/ Keadaan Gizi 0 Tidak jelas Negatif - Demam yang tidak diketahui penyebabnya Batuk kronik Pembesaran kelenjar limfe kolli, aksila, inguinal Pembengkakan tulang/sendi panggul, lutut, falang Foto toraks Normal/ kelainan tidak jelas 1 BB/TB<90% atau BB/U<80% ≥2 minggu 2 3 Skor Laporan keluarga, BTA (+) BTA (-) / BTA tidak jelas/ tidak tahu Positif (≥10 mm atau ≥5 mm pada imunokompromais) Klinis gizi buruk atau BB/TB<70% atau BB/U<60% - ≥3 minggu ≥1 cm, lebih dari 1 KGB, tidak nyeri - - Ada pembengkakan - - Gambaran sugestif (mendukung) TB - Skor Total Gambar Alur diagnosis dan tatalaksana TB Anak di Puskesmas Juknis Manajemen TB Anak 13 Juknis TB Anak Jika ditemukan salah satu keadaan di bawah ini, pasien dirujuk ke fasilitas pelayanan kesehatan rujukan: 1. Foto toraks menunjukan gambaran efusi pleura atau milier atau kavitas 2. Gibbus, koksitis 3. Tanda bahaya: Kejang, kaku kuduk Penurunan kesadaran Kegawatan lain, misalnya sesak napas 14 Catatan: Parameter Sistem Skoring: Kontak dengan pasien pasien TB BTA positif diberi skor 3 bila ada bukti tertulis hasil laboratorium BTA dari sumber penularan yang bisa diperoleh dari TB 01 atau dari hasil laboratorium. Penentuan status gizi: Berat badan dan panjang/ tinggi badan dinilai saat pasien datang (moment opname). Dilakukan dengan parameter BB/TB atau BB/U. Penentuan status gizi untuk anak usia <5 tahun merujuk pada buku KIA Kemenkes, sedangkan untuk anak usia >5 tahun merujuk pada kurva CDC 2000 (lihat lampiran). Bila BB kurang, diberikan upaya perbaikan gizi dan dievaluasi selama 1 bulan. Demam (≥2 minggu) dan batuk (≥3 minggu) yang tidak membaik setelah diberikan pengobatan sesuai baku terapi di puskesmas Gambaran foto toraks menunjukkan gambaran mendukung TB berupa: pembesaran kelenjar hilus atau paratrakeal dengan/tanpa infiltrat, atelektasis, konsolidasi segmental/lobar, milier, kalsifikasi dengan infiltrat, tuberkuloma. Penegakan Diagnosis Diagnosis dengan sistem skoring ditegakkan oleh dokter. Apabila di fasilitas pelayanan kesehatan tersebut tidak tersedia tenaga dokter, pelimpahan wewenang terbatas dapat diberikan pada petugas kesehatan terlatih strategi DOTS untuk menegakkan diagnosis dan tatalaksana TB anak mengacu pada Pedoman Nasional. Anak didiagnosis TB jika jumlah skor ≥ 6 (skor maksimal 13) Juknis Manajemen TB Anak Juknis TB Anak Anak dengan skor 6 yang diperoleh dari kontak dengan pasien BTA positif dan hasil uji tuberkulin positif, tetapi TANPA gejala klinis, maka dilakukan observasi atau diberi INH profilaksis tergantung dari umur anak tersebutFoto toraks bukan merupakan alat diagnostik utama pada TB anak Pasien usia balita yang mendapat skor 5, dengan gejala klinis yang meragukan, maka pasien tersebut dirujuk ke RS untuk evaluasi lebih lanjut Anak dengan skor 5 yang terdiri dari kontak BTA positif dan 2 gejala klinis lain, pada fasyankes yang tidak tersedia uji tuberkulin, maka dapat didiagnosis, diterapi dan dipantau sebagai TB anak. Pemantauan dilakukan selama 2 bulan terapi awal, apabila terdapat perbaikan klinis, maka terapi OAT dilanjutkan sampai selesai. Semua bayi dengan reaksi cepat (<2 minggu) saat imunisasi BCG dicurigai telah terinfeksi TB dan harus dievaluasi dengan sistem skoring TB anak Jika dijumpai skrofuloderma pasien dapat langsung didiagnosis TB Untuk daerah dengan fasilitas pelayanan kesehatan dasar yang terbatas (uji tuberkulin dan atau foto toraks belum tersedia) maka evaluasi dengan sistem skoring tetap dilakukan, dan dapat didiagnosis TB dengan syarat skor ≥ 6 dari total skor 13. Pada anak yang pada evaluasi bulan ke-2 tidak menunjukkan perbaikan klinis sebaiknya diperiksa lebih lanjut adanya kemungkinan faktor penyebab lain misalnya kesalahan diagnosis, adanya penyakit penyerta, gizi buruk, TB MDR maupun masalah dengan kepatuhan berobat dari pasien. Apabila fasilitas tidak memungkinkan, pasien dirujuk ke RS. Yang dimaksud dengan perbaikan klinis adalah perbaikan gejala awal yang ditemukan pada anak tersebut pada saat diagnosis. Juknis Manajemen TB Anak 15 Juknis TB Anak Algoritma Tatalaksana TB Anak 16 Juknis Manajemen TB Anak Juknis TB Anak D . Tuberkulosis Anak Dalam Keadaan Khusus Sebagian besar kasus TB anak adalah kasus TB paru dengan lesi minimal dengan gejala klinis yang ringan, tidak mengancam kehidupan ataupun menimbulkan kecacatan. Pada beberapa kasus, dapat muncul gejala klinis yang berat seperti TB meningitis, TB milier, dll. Tingkat layanan primer dengan fasilitas terbatas, mungkin tidak mampu melakukan diagnosis dan tatalaksana pasien TB dengan gejala klinis yang berat. Dokter dan petugas layanan primer harus mampu mengenali gejala awal TB dengan gejala klinis yang berat dan mengetahui waktu yang tepat untuk merujuk. Sehubungan dengan itu, akan diuraikan secara ringkas, hal- hal yang penting untuk pengenalan dan tatalaksana awal kasus TB dengan gejala klinis yang berat pada anak. Pelayanan kesehatan sekunder wajib mencatat kasus TB dengan gejala klinis yang berat ini sesuai dengan Program Nasional Pengendalian TB 1. TB dengan konfirmasi bakteriologis Pada anak kuman TB sangat sulit ditemukan disamping karena sulitnya mendapatkan spesimen pemeriksaan, TB anak bersifat paucibacillary (kuman sedikit). Sehingga tidak ditemukannya kuman TB pada pemeriksaan dahak tidak menyingkirkan diagnosis TB anak. TB dengan konfirmasi bakteriologis terdiri dari hasil positif baik dengan pemeriksaan BTA, biakan maupun tes cepat. TB anak yang sudah mengalami perjalanan penyakit post primer, dapat ditemukan hasil BTA positif pada pemeriksaan dahak, sama dengan pada dewasa. Hal ini biasa terjadi pada anak usia remaja awal. Anak dengan BTA positif ini memiliki potensi untuk menularkan kuman M tuberculosis kepada orang lain di sekitarnya. Oleh karena itu pada anak terutama dengan gejala utama batuk dan dapat mengeluarkan dahak sangat dianjurkan untuk dilakukan pemeriksaan dahak mikroskopis. Selain itu apabila memungkinkan, spesimen untuk pemeriksaan laboratorium dapat diperoleh melalui aspirasi dahak, bilasan lambung atau induksi sputum, Berdasarkan data Program TB Kementerian Kesehatan pada tahun 2011, prosentase kasus TB BTA positif pada anak 0-14 tahun adalah 6,3 % dari seluruh kasus TB anak, angka ini meningkat dari tahun 2010 yaitu sebesar 5,3%. Juknis Manajemen TB Anak 17 Juknis TB Anak 2. Tuberkulosis Meningitis Tuberkulosis meningitis, merupakan salah satu bentuk TB pada Sistem Saraf Pusat yang sering ditemukan pada anak, dan merupakan TB dengan gejala klinis berat yang dapat mengancam nyawa, atau meninggalkan gejala sisa pada anak. Anak biasanya datang dengan keluhan awal demam lama, sakit kepala, diikuti kejang berulang dan kesadaran menurun khususnya jika terdapat bukti bahwa anak telah kontak dengan pasien TB dewasa BTA positif. Apabila ditemukan gejala-gejala tersebut, harus segera dirujuk ke fasilitas pelayanan kesehatan rujukan. Pada keadaan ini, diagnosis dengan sistem skoring tidak direkomendasikan. Di rumah sakit rujukan, akan dilakukan anamnesis, pemeriksaan fisik dan dilengkapi dengan uji tuberkulin, laboratorium darah serta pengambilan cairan serebrospinal untuk dianalisis. Apabila didapatkan tanda peningkatan tekanan intrakranial seperti muntah-muntah dan edema papil, perlu dilakukan pemeriksaan CT Scan kepala atau MRI, untuk mencari kemungkinan komplikasi seperti hidrosefalus. Apabila keadaan anak dengan TB meningitis sudah melewati masa kritis, maka pemberian OAT dapat dilanjutkan dan dipantau di fasilitas pelayanan kesehatan primer. 3. TB Milier Tuberkulosis milier termasuk salah satu bentuk TB dengan gejala klinis berat dan merupakan 3—7% dari seluruh kasus TB, dengan angka kematian yang tinggi (dapat mencapai 25% pada bayi). TB milier terjadi oleh karena adanya penyebaran secara hematogen dan diseminata, bisa ke seluruh organ, tetapi gambaran milier hanya dapat dilihat secara kasat mata pada foto torak. Terjadinya TB milier dipengaruhi oleh 3 faktor, yaitu 1.kuman M. tuberculosis (jumlah dan virulensi), 2. status imunologis pasien (nonspesifik dan spesifik), seperti infeksi HIV, malnutrisi, infeksi campak, pertusis, diabetes melitus, gagal ginjal, keganasan, dan penggunaan kortikosteroid jangka lama 3. faktor lingkungan (kurangnya paparan sinar matahari, perumahan yang padat, polusi udara, merokok, penggunaan alkohol, obat bius, serta sosioekonomi). 18 Juknis Manajemen TB Anak Juknis TB Anak Gejala dan tanda awal TB milier sama dengan TB lainnya, dapat disertai sesak nafas, ronki dan mengi. Dalam keadaan lanjut bisa juga terjadi hipoksia, pneumotoraks, dan atau pneumomediastinum, sampai gangguan fungsi organ, serta syok. Lesi milier dapat terlihat pada foto toraks dalam waktu 2—3 minggu setelah penyebaran kuman secara hematogen. Gambarannya sangat khas, yaitu berupa tuberkel halus (millii) yang tersebar merata di seluruh lapangan paru, dengan bentuk yang khas dan ukuran yang hampir seragam (1—3 mm). Jika dokter dan petugas di fasyankes primer menemukan kasus dengan klinis diduga TB milier, maka wajib dirujuk ke RS rujukan. Diagnosis ditegakkan melalui rewayat kontak dengan pasien TB BTA positif, gejala klinis dan radiologis yang khas. Selain itu perlu dilakukan pemeriksaan pungsi lumbal walaupun belum timbul kejang atau penurunan kesadaran. Dengan pengobatan yang tepat, perbaikan TB milier biasanya berjalan lambat. Respon keberhasilan terapi antara lain adalah menghilangnya demam setelah 2—3 minggu pengobatan, peningkatan nafsu makan, perbaikan kualitas hidup sehari-hari, dan peningkatan berat badan. Gambaran milier pada foto toraks berangsur-angsur menghilang dalam 5—10 minggu, tetapi mungkin juga belum ada perbaikan sampai beberapa bulan. Pasien yang sudah dipulangkan dari RS dapat melanjutkan pengobatan di fasyankes primer. 4. Tuberkulosis Tulang/ Sendi Tuberkulosis tulang atau sendi merupakan suatu bentuk infeksi TB ekstrapulmonal yang mengenai tulang atau sendi. Insidens TB sendi berkisar 1—7% dari seluruh TB. Tulang yang sering terkena adalah: tulang belakang (spondilitis TB), sendi panggul (koksitis), dan sendi lutut (gonitis). Gejala dan tanda spesifik spesifik berupa bengkak, kaku, kemerahan, dan nyeri pada pergerakan dan sering ditemukan setelah trauma. Bisa ditemukan gibbus yaitu benjolan pada tulang belakang yang umumnya seperti abses tetapi tidak menunjukkan tanda-tanda peradangan. Warna benjolan sama dengan sekitarnya, tidak nyeri tekan, dan menimbulkan abses dingin. Kelainan neurologis terjadi pada keadaan spondilitis yang lanjut, membutuhkan operasi bedah sebagai tatalaksananya Juknis Manajemen TB Anak 19 Juknis TB Anak Kelainan pada sendi panggul dapat dicurigai jika pasien berjalan pincang dan kesulitan berdiri. Pada pemeriksaan terdapat pembengkakan di daerah lutut, anak sulit berdiri dan berjalan, dan kadang-kadang ditemukan atrofi otot paha dan betis. Pemeriksaan penunjang yang diperlukan adalah foto radiologi, CT scan dan MRI. Prognosis TB tulang atau sendi sangat bergantung pada derajat kerusakan sendi atau tulangnya. Pada kelainan minimal umumnya dapat kembali normal, tetapi pada kelainan yang sudah lanjut dapat menimbulkan sekuele (cacat) sehingga mengganggu mobilitas pasien. 5. Tuberkulosis Kelenjar Infeksi TB pada kelenjar limfe superfisial, yang disebut dengan skrofula, merupakan bentuk TB ekstrapulmonal pada anak yang paling sering terjadi, dan terbanyak pada kelenjar limfe leher. Kebanyakan kasus timbul 6—9 bulan setelah infeksi awal M. tuberculosis, tetapi beberapa kasus dapat timbul bertahun-tahun kemudian. Lokasi pembesaran kelenjar limfe yang sering adalah di servikal anterior, submandibula, supraklavikula, kelenjar limfe inguinal, epitroklear, atau daerah aksila. Kelenjar limfe biasanya membesar perlahan-lahan pada stadium awal penyakit. Pembesaran kelenjar limfe bersifat kenyal, tidak keras, discrete, dan tidak nyeri. Pada perabaan, kelenjar sering terfiksasi pada jaringan di bawah atau di atasnya. Limfadenitis ini paling sering terjadi unilateral, tetapi infeksi bilateral dapat terjadi karena pembuluh limfatik di daerah dada dan leher-bawah saling bersilangan. Uji tuberkulin biasanya menunjukkan hasil positif, Gambaran foto toraks terlihat normal. Diagnosis definitif memerlukan pemeriksaan histologis dan bakteriologis yang diperoleh melalui biopsi, yang dapat dilakukan di fasilitas rujukan. 6. Tuberkulosis Pleura Efusi pleura adalah penumpukan abnormal cairan dalam rongga pleura. Salah satu etiologi yang perlu dipikirkan bila menjumpai kasus efusi pleura di Indonesia adalah TB. Efusi pleura TB bisa ditemukan dalam 2 bentuk, yaitu (1) cairan serosa, bentuk ini yang paling banyak dijumpai ; (2) empiema TB, yang merupakan efusi pleura TB primer yang gagal mengalami resolusi dan berlanjut ke proses supuratif kronik. 20 Gejala dan tanda awal meliputi demam akut yang disertai batuk Juknis Manajemen TB Anak Juknis TB Anak nonproduktif (94%), nyeri dada (78%), biasanya unilateral (95%). Pasien juga sering datang dalam keadaan sesak nafas yang hebat. Pemeriksaan foto toraks dijumpai kelainan parenkim paru. Efusi pleura hampir selalu terjadi di sisi yang sama dengan kelainan parenkim parunya. Untuk diagnosis definitif dan terapi, pasien ini harus segera dirujuk. Penunjang diagnostik yang dilakukan di fasilitas rujukan adalah analisis cairan pleura, jaringan pleura dan biakan TB dari cairan pleura. Drainase cairan pleura dapat dilakukan jika cairan sangat banyak. Penebalan pleura sebagai sisa penyakit dapat terjadi pada 50% kasus. 7. Tuberkulosis Kulit Skrofuloderma merupakan manifestasi TB kulit yang paling khas dan paling sering dijumpai pada anak. Skrofuloderma terjadi akibat penjalaran perkontinuitatum dari kelenjar limfe yang terkena TB. Manifestasi klinis skrofuloderma sama dengan gejala umum TB anak. Skrofuloderma biasanya ditemukan di leher dan wajah, dan di tempat yang mempunyai kelompok kelenjar limfe, misalnya di daerah parotis, submandibula, supraklavikula, dan daerah lateral leher. Selain itu, skrofuloderma dapat timbul di ekstremitas atau trunkus tubuh, yang disebabkan oleh TB tulang dan sendi. Lesi awal skrofuloderma berupa nodul subkutan atau infiltrat subkutan dalam yang keras (firm), berwarna merah kebiruan, dan tidak menimbulkan keluhan (asimtomatik). Infiltrat kemudian meluas/ membesar dan menjadi padat kenyal (matted and doughy). Selanjutnya mengalami pencairan, fluktuatif, lalu pecah (terbuka ke permukaan kulit), membentuk ulkus berbentuk linear atau serpiginosa, dasar yang bergranulasi dan tidak beraturan, dengan tepi bergaung (inverted), berwarna kebiruan, disertai fistula dan nodul granulomatosa yang sedikit lebih keras. Kemudian terbentuk jaringan parut/sikatriks berupa pita/benang fibrosa padat, yang membentuk jembatan di antara ulkus-ulkus atau daerah kulit yang normal. Pada pemeriksaan, didapatkan berbagai bentuk lesi, yaitu plak dengan fibrosis padat, sinus yang mengeluarkan cairan, serta massa yang fluktuatif. Diagnosis definitif adalah biopsi aspirasi jarum halus/ BAJAH/ fine needle aspiration biopsy=FNAB,) ataupun secara biopsi terbuka (open biopsy). Pada pemeriksaan tersebut dicari adanya M. tuberculosis dengan cara biakan dan pemeriksaan histopatologis jaringan. Hasil PA Juknis Manajemen TB Anak 21 Juknis TB Anak dapat berupa granuloma dengan nekrotik di bagian tengahnya, terdapat sel datia Langhans, sel epiteloid, limfosit, serta BTA. Tatalaksana pasien dengan TB kulit adalah dengan OAT dan tatalaksana lokal/topikal dengan kompres atau higiene yang baik. 8. Tuberkulosis Abdomen TB abdomen mencakup lesi granulomatosa yang bisa ditemukan di peritoneum (TB peritonitis), usus, omentum, mesenterium, dan hepar. M tuberculosis sampai ke organ tersebut secara hematogen ataupun penjalaran langsung. Peritonitis TB merupakan bentuk TB anak yang jarang dijumpai, yaitu sekitar 1—5% dari kasus TB anak. Umumnya terjadi pada dewasa dengan perbandingan perempuan lebih sering dari laki-laki (2:1). Pada peritonium terbentuk tuberkel dengan massa perkijuan yang dapat membentuk satu kesatuan (konfluen). Pada perkembangan selanjutnya, omentum dapat menggumpal di daerah epigastrium dan melekat pada organ-organ abdomen, sehingga pada akhirnya dapat menyebabkan obstruksi usus. Di lain pihak, kelenjar limfe yang terinfeksi dapat membesar, menyebabkan penekanan pada vena porta dengan akibat pelebaran vena dinding abdomen dan asites. Umumnya, selain gejala khusus peritonitis TB, dapat timbul gejala klinis umum TB anak. Tanda yang dapat terlihat adalah ditemukannya massa intraabdomen dan adanya asites. Kadang-kadang ditemukan fenomena papan catur, yaitu pada perabaan abdomen didapatkan adanya massa yang diselingi perabaan lunak, kadang-kadang didapat pada obstruksi usus dan asites. Tuberkulosis hati jarang ditemukan, hasil penyebaran hematogen melalui vena porta atau jalur limfatik, yaitu rupturnya kelenjar limfe porta hepatik yang membawa M. tuberculosis ke hati. Lesi TB di hati dapat berupa granuloma milier kecil (tuberkel). Granuloma dimulai dengan proliferasi fokal sel Kupffer yang membentuk nodul kecil sebagai reaksi terhadap adanya M. tuberculosis dalam sinusoid hati. Makrofag dan basil membentuk tuberkel yang mengandung sel-sel epiteloid, sel datia Langhans (makrofag yang bersatu), dan limfosit T. 22 Diagnosis pasti TB abdomen dilaksanakan di fasyankes rujukan. Beberapa pemeriksaan lanjutan yang akan dilakukan adalah foto polos abdomen, analisis cairan asites dan biopsi peritoneum. Pada keadaan Juknis Manajemen TB Anak Juknis TB Anak obstruksi usus karena perlengketan perlu dilakukan tindakan operasi. 9. Tuberkulosis Mata Tuberkulosis pada mata umumnya mengenai konjungtiva dan kornea, sehingga sering disebut sebagai keratokonjungtivitis fliktenularis (KF). Keratokonjungtivitis fliktenularis adalah penyakit pada konjungtiva dan kornea yang ditandai oleh terbentuknya satu atau lebih nodul inflamasi yang disebut flikten pada daerah limbus, disertai hiperemis di sekitarnya. Umumnya ditemukan pada anak usia 3—15 tahun dengan faktor risiko berupa kemiskinan, kepadatan penduduk, sanitasi buruk, dan malnutrisi. Manifestasi klinis KF dapat berupa iritasi, nyeri, lakrimasi, fotofobia, dan dapat mengeluarkan sekret mata, disertai gejala umum TB. Untuk menyingkirkan penyebab stafilokokus, perlu dilakukan usap konjungtiva. Pemeriksaan penunjang yang diperlukan adalah untuk mencari penyebabnya seperti uji tuberkulin, pemeriksaan radiologis, dan pemeriksaan feses. Komplikasi yang mungkin timbul adalah ulkus fasikuler, parut kornea, dan perforasi kornea. Penggunaan kortikosteroid topikal mempunyai efek yang baik tetapi dapat menyebabkan glaukoma dan katarak. 10.Tuberkulosis Ginjal Tuberkulosis ginjal pada anak jarang karena masa inkubasinya bertahun-tahun. TB ginjal merupakan hasil penyebaran hematogen. Fokus perkijuan kecil berkembang di parenkim ginjal dan melepaskan kuman TB ke dalam tubulus. Massa yang besar akan terbentuk dekat dengan korteks ginjal, yang mengeluarkan kuman melalui fistula ke dalam pelvis ginjal. Infeksi kemudian menyebar secara lokal ke ureter, prostat, atau epididimis. Tuberkulosis ginjal seringkali secara klinis tenang pada fase awal, hanya ditandai piuria yang steril dan hematuria mikroskopis. Disuria, nyeri pinggang atau nyeri abdomen dan hematuria makroskopis dapat terjadi sesuai dengan berkembangnya penyakit. Superinfeksi dengan kuman lain, yang sering kali menyebabkan gejala yang lebih akut, dapat memperlambat diagnosis TB sebagai penyakit dasarnya. Hidronefrosis atau striktur ureter dapat memperberat Juknis Manajemen TB Anak 23 Juknis TB Anak penyakitnya. BTA dalam urine dapat ditemukan. Pielografi intravena (PIV) sering menunjukkan massa lesi, dilatasi ureter-proksimal, filling defect kecil yang multipel, dan hidronefrosis jika ada striktur ureter. Sebagian besar penyakit terjadi unilateral. Pemeriksaan pencitraan lain yang dapat digunakan adalah USG dan CT scan. Pengobatan TB ginjal bersifat holistik, yaitu selain pemberian OAT juga dilakukan penanganan terhadap kelainan ginjal yang terjadi. Apabila diperlukan tindakan bedah, dapat dilakukan setelah pemberian OAT selama 4—6 minggu. 11.Tuberkulosis Jantung Tuberkulosis yang lebih umum terjadi pada jantung adalah perikarditis TB, tetapi hanya 0,5—4% dari TB anak. Perikarditis TB biasanya terjadi akibat invasi kuman secara langsung atau drainase limfatik dari kelenjar limfe subkarinal. Gejalanya tidak khas, yaitu demam subfebris, lesu, dan BB turun. Nyeri dada jarang timbul pada anak. Dapat ditemukan friction rub dan suara jantung melemah dengan pulsus paradoksus. Terdapat cairan perikardium yang khas, yaitu serofibrinosa atau hemoragik. Basil Tahan Asam jarang ditemukan pada cairan perikardium, tetapi kultur dapat positif pada 30—70% kasus. Hasil kultur positif dari biopsi perikardium yang tinggi dan adanya granuloma sering menyokong diagnosis TB jantung. Selain OAT diberikan juga kortikosteroid. Perikardiotomi parsial atau komplit dapat diperlukan jika terjadi penyempitan perikard. E . Klasifikasi dan Definisi Kasus TB anak Beberapa istilah dalam definisi kasus TB anak: 24 • Terduga pasien TB anak: setiap anak dengan gejala atau tanda mengarah ke TB Anak • Pasien TB anak berdasarkan hasil konfirmasi bakteriologis: adalah pasien TB anak yang hasil pemeriksaan sediaan biologinya positif dengan pemeriksaan mikroskopis langsung atau biakan atau diagnostik cepat yang direkomendasi oleh Kemenkes RI. Pasien TB paru BTA positif masuk dalam kelompok ini. Juknis Manajemen TB Anak Juknis TB Anak • Pasien TB anak berdasarkan diagnosis klinis: pasien TB anak yang TB yang tidak memenuhi kriteria bakteriologis dan mendapat pengobatan TB berdasarkan kelainan radiologi dan histopatologi sesuai gambaran TB. Termasuk dalam kelompok pasien ini adalah Pasien TB Paru BTA negatif, Pasien TB dengan BTA tidak diperiksa dan Pasien TB Ekstra Paru. Penentuan klasifikasi dan tipe kasus TB pada anak tergantung dari hal berikut: • Lokasi atau organ tubuh yang terkena: a. Tuberkulosis Paru. Tuberkulosis paru adalah tuberkulosis yang menyerang jaringan (parenkim) paru, tidak termasuk pleura (selaput paru) dan kelenjar pada hilus. b. Tuberkulosis Ekstra Paru. Tuberkulosis yang menyerang organ tubuh lain selain paru, misalnya pleura, selaput otak, selaput jantung (pericardium), kelenjar lymfe, tulang, persendian, kulit, usus, ginjal, saluran kencing, alat kelamin, dan lain-lain. Anak dengan gejala hanya pembesaran kelenjar tidak selalu menderita TB Ekstra Paru. Pasien TB paru dengan atau tanpa TB ekstra paru diklasifikasikan sebagai TB paru • Riwayat pengobatan sebelumnya: a.Baru Kasus TB anak yang belum pernah mendapat pengobatan dengan OAT atau sudah pernah menelan OAT kurang dari satu bulan ( 28 dosis) dengan hasil pemeriksaan bakteriologis sesuai definisi di atas, lokasi penyakit bisa paru atau ekstra paru. b. Pengobatan ulang Kasus TB Anak yang pernah mendapat pengobatan dengan OAT lebih dari 1 bulan ( 28 dosis) dengan hasil pemeriksaan bakteriologis sesuai definisi di atas, lokasi penyakit bisa paru atau ekstra paru. Berdasarkan hasil pengobatan sebelumnya, anak dapat diklasifikasikan sebagai kambuh, gagal atau pasien yang diobati kembali setelah putus berobat (lost to follow-up). • Berat dan ringannya penyakit a. TB ringan: tidak berisiko menimbulkan kecacatan berat atau kematian, misalnya TB primer tanpa komplikasi, TB kulit, TB kelenjar dll Juknis Manajemen TB Anak 25 Juknis TB Anak 26 b. TB berat: TB pada anak yang berisiko menimbulkan kecacatan berat atau kematian, misalnya TB meningitis, TB milier, TB tulang dan sendi, TB abdomen, termasuk TB hepar, TB usus, TB paru BTA positif, TB resisten obat, TB HIV. • Status HIV Pemeriksaan HIV direkomendasikan pada semua anak suspek TB pada daerah endemis HIV atau risiko tinggi terinfeksi HIV. Berdasarkan pemeriksaan HIV, TB pada anak diklasifikasikan sebagai: a. HIV positif b. HIV negatif c. HIV tidak diketahui d.HIV expose/ curiga HIV. Anak dengan orang tua penderita HIV diklasifikasikan sebagai HIV expose, sampai terbukti HIV negatif. Apabila hasil pemeriksaan HIV menunjukkan hasil negatif pada anak usia < 18 bulan, maka status HIV perlu diperiksa ulang setelah usia > 18 bulan. • Resistensi Obat Pengelompokan pasien TB berdasarkan hasil uji kepekaan M. tuberculosis terhadap OAT terdiri dari: a. Monoresistance adalah M. tuberculosis yang resistan terhadap salah satu jenis OAT lini pertama. b. Polydrug Resistance adalah M. tuberculosis yang resistan terhadap lebih dari satu jenis OAT lini pertama selain Isoniazid (H) dan Rifampisin (R) secara bersamaan. c. Multi Drug Resistance (MDR) adalah M. tuberculosis yang resistan terhadap Isoniazid (H) dan Rifampisin (R) dengan atau tanpa OAT lini pertama lainnya. d. Extensive Drug Resistance (XDR) adalah MDR disertai dengan resistan terhadap salah satu OAT golongan fluorokuinolon dan minimal salah satu dari OAT lini kedua jenis suntikan yaitu Kanamisin, Kapreomisin dan Amikasin. e. Rifampicin Resistance adalah M. tuberculosis yang resistan terhadap Rifampisin dengan atau tanpa resistansi terhadap OAT lain yang dideteksi menggunakan metode pemeriksaan yang sesuai, pemeriksaan konvensional atau pemeriksaan cepat. Termasuk dalam kelompok ini adalah setiap resistansi terhadap rifampisin dalam bentuk Monoresistance, Polydrug Resistance, MDR dan XDR. Juknis Manajemen TB Anak Juknis TB Anak BAB III PENGOBATAN TB ANAK Tatalaksana medikamentosa TB Anak terdiri dari terapi (pengobatan) dan profilaksis (pencegahan). Terapi TB diberikan pada anak yang sakit TB, sedangkan profilaksis TB diberikan pada anak yang kontak TB (profilaksis primer) atau anak yang terinfeksi TB tanpa sakit TB (profilaksis sekunder). Beberapa hal penting dalam tatalaksana TB Anak adalah: • Obat TB diberikan dalam paduan obat tidak boleh diberikan sebagai monoterapi. • Pemberian gizi yang adekuat. • Mencari penyakit penyerta, jika ada ditatalaksana secara bersamaan. A. Paduan OAT Anak Prinsip pengobatan TB anak: • OAT diberikan dalam bentuk kombinasi minimal 3 macam obat untuk mencegah terjadinya resistensi obat dan untuk membunuh kuman intraseluler dan ekstraseluler • Waktu pengobatan TB pada anak 6-12 bulan. pemberian obat jangka panjang selain untuk membunuh kuman juga untuk mengurangi kemungkinan terjadinya kekambuhan • Pengobatan TB pada anak dibagi dalam 2 tahap: o Tahap intensif, selama 2 bulan pertama. Pada tahap intensif, diberikan minimal 3 macam obat, tergantung hasil pemeriksaan bakteriologis dan berat ringannya penyakit. o Tahap Lanjutan, selama 4-10 bulan selanjutnya, tergantung hasil pemeriksaan bakteriologis dan berat ringannya penyakit. Selama tahap intensif dan lanjutan, OAT pada anak diberikan setiap hari untuk mengurangi ketidakteraturan minum obat yang lebih sering terjadi jika obat tidak diminum setiap hari. • Pada TB anak dengan gejala klinis yang berat, baik pulmonal maupun ekstrapulmonal seperti TB milier, meningitis TB, TB tulang, dan lainlain dirujuk ke fasilitas pelayanan kesehatan rujukan. • Pada kasus TB tertentu yaitu TB milier, efusi pleura TB, perikarditis TB, TB endobronkial, meningitis TB, dan peritonitis TB, diberikan Juknis Manajemen TB Anak 27 Juknis TB Anak kortikosteroid (prednison) dengan dosis 1-2 mg/kg BB/hari, dibagi dalam 3 dosis. Dosis maksimal prednisone adalah 60mg/hari. Lama pemberian kortikosteroid adalah 2-4 minggu dengan dosis penuh dilanjutkan tappering off dalam jangka waktu yang sama. Tujuan pemberian steroid ini untuk mengurangi proses inflamasi dan mencegah terjadi perlekatan jaringan. • Paduan OAT untuk anak yang digunakan oleh Program Nasional Pengendalian Tuberkulosis di Indonesia adalah: o Kategori Anak dengan 3 macam obat: 2HRZ/4HR o Kategori Anak dengan 4 macam obat: 2HRZE(S)/4-10HR • Paduan OAT Kategori Anak diberikan dalam bentuk paket berupa obat Kombinasi Dosis Tetap (OAT-KDT). Tablet OAT KDT ini terdiri dari kombinasi 2 atau 3 jenis obat dalam satu tablet. Dosisnya disesuaikan dengan berat badan pasien. Paduan ini dikemas dalam satu paket untuk satu pasien. • OAT untuk anak juga harus disediakan dalam bentuk OAT kombipak untuk digunakan dalam pengobatan pasien yang mengalami efek samping OAT KDT. Skema Panduan OAT Anak Catatan : Mengacu kepada upaya Program Nasional Pengendalian TB, setelah pemberian pengobatan selama 6 bulan, dapat dilaporkan sebagai pasien dengan hasil akhir : Pengobatan Lengkap. 28 Juknis Manajemen TB Anak Juknis TB Anak Tabel . Obat antituberkulosis (OAT) yang biasa dipakai dan dosisnya Nama Obat Isoniazid (H) Rifampisin (R) Dosis harian Dosis (mg/kgBB/ maksimal hari) (mg /hari) 10 (7-15) 300 15 (10-20) 600 Pirazinamid (Z) 35 (30-40) - Streptomisin (S) 15 – 40 1000 Etambutol (E) 20 (15–25) - Efek samping Hepatitis, neuritis perifer, hipersensitivitis Gangguan gastrointestinal, reaksi kulit, hepatitis, trombositopenia, peningkatan enzim hati, cairan tubuh berwarna oranye kemerahan Toksisitas hepar, artralgia, gangguan gastrointestinal Neuritis optik, ketajaman mata berkurang, buta warna merah hijau, hipersensitivitas, gastrointestinal Ototoksik, nefrotoksik Juknis Manajemen TB Anak 29 Juknis TB Anak • Paduan OAT Kategori Anak dan peruntukannya secara lebih lengkap sesuai dengan tabel tabel berikut ini: Jenis TB Ringan Efusi pleura TB TB BTA positif TB paru dengan tanda-tanda kerusakan luas: TB milier TB + destroyed lung Meningitis TB Peritonitis TB Fase Fase Prednison Lama intensif lanjutan 2HRZ 4HR 6 bulan 2 mgg dosis penuhkemudian tappering off 2HRZE 4HR 2HRZ+E 7-10HR 4 mgg dosis penuh9-12 atau S kemudian tappering off bulan 10HR Perikarditis TB Skeletal TB 4 mgg dosis penuh12 bulan kemudian tappering off 2 mgg dosis penuhkemudian tappering off 2 mgg dosis penuhkemudian tappering off - Kombinasi dosis tetap OAT KDT (FDC=Fixed Dose Combination) Untuk mempermudah pemberian OAT sehingga meningkatkan keteraturan minum obat, paduan OAT disediakan dalam bentuk paket KDT/ FDC. Satu paket dibuat untuk satu pasien untuk satu masa pengobatan. Paket KDT untuk anak berisi obat fase intensif, yaitu rifampisin (R) 75mg, INH (H) 50 mg, dan pirazinamid (Z) 150 mg, serta obat fase lanjutan, yaitu R 75 mg dan H 50 mg dalam satu paket. Dosis yang dianjurkan dapat dilihat pada tabel berikut. Tabel . Dosis kombinasi pada TB anak Berat badan (kg) 5-7 8-11 12-16 17-22 23-30 30 2 bulan RHZ (75/50/150) 1 tablet 2 tablet 3 tablet 4 tablet 5 tablet 4 bulan (RH (75/50) 1 tablet 2 tablet 3 tablet 4 tablet 5 tablet BB > 30 kg diberikan 6 tablet atau menggunakan KDT dewasa Juknis Manajemen TB Anak Juknis TB Anak Keterangan: R: Rifampisin; H: Isoniasid; Z: Pirazinamid • Bayi di bawah 5 kg pemberian OAT secara terpisah, tidak dalam bentuk kombinasi dosis tetap, dan sebaiknya dirujuk ke RS rujukan • Apabila ada kenaikan BB maka dosis/jumlah tablet yang diberikan, menyesuaikan berat badan saat itu • Untuk anak obesitas, dosis KDT menggunakan Berat Badan ideal (sesuai umur). Tabel Berat Badan berdasarkan umur dapat dilihat di lampiran • OAT KDT harus diberikan secara utuh (tidak boleh dibelah, dan tidak boleh digerus) • Obat dapat diberikan dengan cara ditelan utuh, dikunyah/dikulum (chewable), atau dimasukkan air dalam sendok (dispersable). • Obat diberikan pada saat perut kosong, atau paling cepat 1 jam setelah makan • Apabila OAT lepas diberikan dalam bentuk puyer, maka semua obat tidak boleh digerus bersama dan dicampur dalam satu puyer B. Pemantauan dan Hasil Pengobatan TB Anak Pemantauan pengobatan pasien TB Anak Pada fase intensif pasien TB anak kontrol tiap minggu, untuk melihat kepatuhan, toleransi dan kemungkinan adanya efek samping obat. Pada fase lanjutan pasien kontrol tiap bulan. Setelah diberi OAT selama 2 bulan, respon pengobatan pasien harus dievaluasi. Respon pengobatan dikatakan baik apabila gejala klinis berkurang, nafsu makan meningkat, berat badan meningkat, demam menghilang, dan batuk berkurang. Apabila respon pengobatan baik maka pemberian OAT dilanjutkan sampai dengan 6 bulan. Sedangkan apabila respon pengobatan kurang atau tidak baik maka pengobatan TB tetap dilanjutkan tetapi pasien harus dirujuk ke sarana yang lebih lengkap. Sistem skoring hanya digunakan untuk diagnosis, bukan untuk menilai hasil pengobatan. Setelah pemberian obat selama 6 bulan, OAT dapat dihentikan dengan melakukan evaluasi baik klinis maupun pemeriksaan penunjang lain seperti foto toraks. Pemeriksaan tuberkulin tidak dapat digunakan sebagai pemeriksaan untuk pemantauan pengobatan, karena uji tuberkulin yang positif masih akan memberikan hasil yang positif. Meskipun gambaran radiologis tidak menunjukkan perubahan yang berarti, tetapi apabila Juknis Manajemen TB Anak 31 Juknis TB Anak dijumpai perbaikan klinis yang nyata, maka pengobatan dapat dihentikan dan pasien dinyatakan selesai. Pada pasien TB anak yang pada awal pengobatan hasil pemeriksaan dahaknya BTA positif, pemantauan pengobatan dilakukan dengan melakukan pemeriksaan dahak ulang sesuai dengan alur pemantauan pengobatan pasien TB BTA pos. Efek Samping pengobatan TB Anak Pasien dengan keluhan neuritis perifer (misalnya: kesemutan) dan asupan piridoksin (vitamin B6) dari bahan makanan tidak tercukupi, maka dapat diberikan vitamin B6 10 mg tiap 100 mg INH. Untuk pencegahan neuritis perifer, apabila tersedia piridoksin 10 mg/ hari direkomendasikan diberikan pada • bayi yang mendapat ASI eksklusif, • pasien gizi buruk, • anak dengan HIV positif. Penanganan efek samping lain dari OAT pada anak mengacu pada buku Pedoman Nasional Pengendalian TB. Tatalaksana pasien yang berobat tidak teratur Ketidakpatuhan minum OAT pada pasien TB merupakan penyebab kegagalan terapi. • Jika anak tidak minum obat >2 minggu di fase intensif atau > 2 bulan di fase lanjutan DAN menunjukkan gejala TB, beri pengobatan kembali mulai dari awal. • Jika anak tidak minum obat <2 minggu di fase intensif atau <2 bulan di fase lanjutan DAN menunjukkan gejala TB, lanjutkan sisa pengobatan sampai selesai. Pada pasien dengan pengobatan yang tidak teratur akan meningkatkan risiko terjadinya TB kebal obat. 32 Pengobatan ulang TB anak Anak yang pernah mendapat pengobatan TB, apabila datang kembali dengan keluhan gejala TB, perlu dievaluasi apakah anak tersebut benar- Juknis Manajemen TB Anak Juknis TB Anak benar menderita TB. Evaluasi dapat dilakukan dengan cara pemeriksaan dahak atau sistem skoring. Evaluasi dengan sistem skoring harus lebih cermat dan dilakukan di fasilitas rujukan. Apabila hasil pemeriksaan dahak menunjukkan hasil positif, maka anak diklasifikasikan sebagai kasus Kambuh. Pada pasien TB anak yang pernah mendapat pengobatan TB, tidak dianjurkan untuk dilakukan uji tuberkulin ulang. Juknis Manajemen TB Anak 33 Juknis TB Anak BAB IV MANAJEMEN TUBERKULOSIS PERINATAL Pengelolaan neonatus dari ibu sakit TB Kehamilan akan meningkatan risiko berkembangnya TB aktif pada wanita yang sebelumnya terinfeksi, terutama pada trimester terakhir atau pada periode awal pasca-natal. Kejadian TB pada ibu hamil meningkat secara bermakna, sejak awal epidemi HIV. Sekitar 2% dari ibu hamil yang terinfeksi HIV didiagnosis dengan TB, dan TB merupakan penyebab utama kematian ibu di daerah endemik TB HIV. Peningkatan risiko untuk bayi yang baru lahir dari ibu dengan TB dan TB/ HIV meliputi : • • • • • infeksi dan penyakit TB transmisi HIV dari ibu-ke-bayi lahir prematur dan berat badan lahir rendah kematian peri-natal dan neonatus menjadi yatim piatu Pengelolaan TB pada kehamilan TB sering tidak terdiagnosis pada ibu sebelum neonatusnya dicurigai atau terbukti TB. Manifestasi klinis TB pada kehamilan hampir sama bila dibandingkan dengan wanita yang tidak hamil dengan bentuk paling umum yaitu TB paru. TB diseminata terjadi pada 5-10% dari wanita hamil yang menderita TB, dan ini adalah risiko utama untuk terjadinya perinatal TB. Oleh karena itu, semua wanita hamil di daerah endemik TB/HIV harus ditapis untuk gejala TB. Sama pentingnya untuk wanita hamil yang diduga TB harus dites HIV. Jika TB didiagnosis, terapi harus dimulai segera untuk mencegah penularan dan mencegah kematian. Ibu hamil yang terinfeksi HIV dengan TB diobati dengan ART sesuai pedoman WHO. Ko-infeksi dengan TB merupakan indikasi tambahan untuk dimulai ART. Waktu yang optimal untuk memberikan ART tergantung pada jumlah CD4, toleransi terhadap pengobatan TB dan faktor klinis lainnya. Intervensi untuk mencegah penularan HIV dari ibu-ke-bayi disesuaikan dengan pedoman WHO. 34 Juknis Manajemen TB Anak Juknis TB Anak TB neonatal Ada 2 istilah pada TB neonatal yang harus dibedakan yaitu : • TB kongenital : terjadi ketika neonatus tertular M tuberculosis saat dalam rahim melalui penyebaran hematogen lewat vena umbilikal, atau saat persalinan melalui aspirasi atau meminum cairan amnion atau sekresi cervicovaginal yang terkontaminasi M tuberculosis. Gejala TB kongenital biasanya muncul pada minggu pertama kehidupan dan mortalitas TB kongenital tinggi. • TB neonatal/TB perinatal : adalah ketika neonatus terinfeksi setelah lahir dengan terpapar pada kasus TB BTA (+), yaitu biasanya ibu atau kontak dekat lain. Penularan pascanatal terjadi secara droplet dengan patogenesis yang sama seperti TB pada anak. Seringkali sulit membedakan antara TB kongenital dan TB neonatal/perinatal. Neonatus yang terpapar TB dapat bergejala ataupun tidak. Gejala TB pada neonatus mulai muncul minggu ke 2-3 setelah kelahiran. Gejala dan tanda tidak spesifik, diagnosis sering terlambat oleh karena awalnya diduga sepsis. Gejala awal seperti letargi, sulit minum, berat badan lahir rendah dan kesulitan pertambahan berat badan. Tanda klinis lain meliputi distres pernapasan, pneumonia yang sulit sembuh, hepatosplenomegali, limfadenopati, distensi abdomen dengan asites, atau gambaran sepsis neonatal dengan TB diseminata. Diagnosis TB harus dipertimbangkan sebagai diagnosis banding pada infeksi kronis neonatal yang berespon buruk terhadap terapi antimikroba, infeksi kongenital, dan pneumoni atipikal. Petunjuk yang paling utama dalam diagnosis TB pada neonatus yaitu riwayat ibu terinfeksi TB atau HIV. Poin utama pada riwayat ibu meliputi pneumonia yang sulit membaik, kontak dengan kasus indeks TB , dan riwayat pengobatan TB dalam 1 tahun terakhir. Pemeriksaan penunjang yang diperlukan pada TB kongenital adalah pemeriksaan M. tuberculosis melalui darah vena umbilikus dan plasenta. Pada plasenta sebaiknya diperiksa gambaran histopatologis dengan kemungkinan adanya granuloma kaseosa dan BTA, bila perlu dilakukan kuretase endometrium untuk mencari endometritis TB. Manajemen neonatus asimptomatik yang terpapar terhadap ibu dengan TB Setelah kelahiran, neonatus yang lahir dari ibu dengan suspek atau terbukti TB, harus dipastikan apakah sakit TB atau tidak. Penting untuk menentukan Juknis Manajemen TB Anak 35 Juknis TB Anak tingkat infeksi ibu dan susceptibility terhadap obat TB melalui pemeriksaan BTA dan biakan/ uji kepekaan. Tidak perlu memisahkan neonatus dari ibu jika ibu tidak memiliki MDR TB dan pemberian ASI dapat dilanjutkan. Imunisasi BCG sebaiknya tidak diberikan dahulu, sampai status TB neonatus tersebut diketahui. Imunisasi BCG juga sebaiknya tidak diberikan pada neonatus atau bayi yang sudah dikonfirmasi terinfeksi HIV. Jika neonatus tersebut tidak memiliki gejala (asimtomatik), dan ibunya terbukti TB yang sensitif dengan OAT, maka neonatus diberikan terapi pencegahan dengan isoniazid (10mg/kg) selama 6 bulan. Neonatus harus dipantau secara rutin setiap bulan, dan dievaluasi kemungkinan adanya gejala TB untuk memastikan TB aktif tidak berkembang. Pada akhir bulan ke 6, bila bayi tetap asimptomatik, pengobatan dengan INH distop dan dilakukan uji tuberkulin. Jika uji tuberkulin negatif dan tidak terinfeksi HIV, maka dapat diberikan BCG 2 minggu setelahnya, Akan tetapi jika uji tuberkulin positif, harus dievaluasi untuk kemungkinan sakit TB. Jika ibu terbukti tidak terinfeksi dan sakit TB, bayi harus diskrining TB. Jika tidak ada bukti infeksi TB, maka bayi harus dipantau secara teratur untuk memastikan penyakit TB aktif tidak berkembang. Jika diagnosis sakit TB sudah dikonfirmasi atau bayi menunjukkan tanda klinis sugestif TB, pengobatan harus dimulai oleh dokter spesialis anak. Imunisasi BCG diberikan 2 minggu setelah terapi jika bayi tidak terinfeksi HIV. Jika terinfeksi HIV, BCG tidak diberikan. Neonatus yang lahir dari ibu yang MDR atau XDR-TB harus dirujuk ke ahli untuk menangani masalah ini. Kontrol infeksi diperlukan untuk mengurangi kemungkinan transmisi dari ibu ke anak yaitu dengan menggunakan masker. Tatalaksana neonatus dengan sakit TB 36 Neonatus sakit TB harus dirawat di ruang perinatologi atau NICU di fasilitas rujukan. Pengobatan TB kongenital dan TB neonatal sama, dan harus dilaksanakan oleh dokter yang berpengalaman dalam manajemen TB anak. Harus dilakukan investigasi lengkap dari ibu dan neonatus. Foto toraks dan pengambilan spesimen dari lokasi yang memungkinkan harus diambil, untuk membuktikan diagnosis TB pada neonatus. Pemberian OAT harus dimulai pada bayi yang kita curigai TB sambil menunggu konfirmasi bakteriologis karena TB berkembang dengan cepat pada neonatus. Juknis Manajemen TB Anak Juknis TB Anak Respon baik terhadap terapi dapat dilihat dari nafsu makan yang meningkat, pertambahan berat badan dan perbaikan radiologis. Menyusui bayi tetap dilakukan oleh karena risiko penularan M tuberculosis melalui ASI dapat diabaikan. Demikian juga tentang OAT yang dikonsumsi ibu, hanya dieksresikan dalam jumlah kecil, dan tidak terbukti dapat menginduksi resistensi obat. Bayi tidak boleh dipisahkan dari ibu, oleh karena menyusui dapat diandalkan menjadi salah satu faktor yang dapat meningkatkan kelangsungan hidup neonatus dengan TB. Gambar 4. Alur pengelolaan neonatus dan bayi dari ibu dengan TB aktif Juknis Manajemen TB Anak 37 Juknis TB Anak *Catatan 1) Diagnosis TB pada ibu dibuktikan secara klinis, radiologis dan mikrobiologis. Bila ibu terdiagnosis TB aktif maka diobati dengan OAT. Apabila memungkinkan, bayi tetap disusui langsung, tetapi ibu harus memakai masker untuk mencegah penularan TB pada bayinya. Pada ibu yang sangat infeksius (BTA positif), bayi dipisahkan sampao terjadi konversi BTA sputum atau ibu tidak infeksius lagi, tetapi tetap diberikan ASI yang dipompa. Pemeriksaan ulangan BTA pada ibu yang memberikan ASI dilakukan 2 minggu setelah pengobatan. Dosis obat TB yang ditelan ibu mencapai ASI dalam jumlah maksimal 25% dosis terapeutik bayi. 2) Lakukan pemeriksaan plasenta (PA, makroskopik & mikroskopik), dan darah v.umbilikalis (Mikrobiologi=BTA & biakan TB). 3)Klinis: • Prematuritas, berat lahir rendah, distres pernapasan, hepatosplenomegali, demam, letargi, toleransi minum buruk, gagal tumbuh, distensi abdomen. • Bila klinis sesuai sepsis bakterialis dapat diberikan terapi kombinasi. 4) Pemeriksaan penunjang : • Foto rontgen toraks dan bilas lambung • Bila pada evaluasi klinis terdapat limfadenopati, lesi kulit atau ear discharge, lakukan pemeriksaan mikrobiologis dan/atau PA • Bila selama perjalanan klinis terdapat hepatomegali, lakukan pemeriksaan USG abdomen, jika ditemukan lesi di hati, lanjutkan dengan biopsi hati 5) Imunisasi BCG sebaiknya tidak diberikan dahulu. Setelah ibu dinyatakan tidak infeksius lagi, maka dilakukan uji tuberkulin. Jika hasilnya negatif, isoniazid dihentikan dan diberikan BCG pada bayi. 38 Juknis Manajemen TB Anak Juknis TB Anak BAB V MANAJEMEN TB HIV PADA ANAK Meningkatnya prevalens HIV membawa dampak peningkatan risiko paparan, progresivitas penyakit TB dan meningkatkan morbiditas dan mortalitas akibat TB serta masalah TB lainnya, misalnya TB diseminata (milier), TB Ekstra Paru, serta TB MDR. Fenomena ini dapat diamati pada daerah sub sahara di Afrika yang mempunyai angka pasien HIV dan koinfeksi TB cukup tinggi. Demikian pula dengan Indonesia, kecenderungan peningkatan pengidap HIV positif, terutama dengan meningkatnya penggunaan narkoba, akan meningkatkan insiden TB dengan masalah-masalah tertentu yang terjadi pada pengidap HIV positif. Seperti halnya pada dewasa, pada awal infeksi HIV saat imunitas masih baik tanda dan gejala TB tidak berbeda dengan anak tanpa HIV. Tuberkulosis merupakan infeksi oportunistik yang paling sering ditemukan pada anak terinfeksi HIV dan menyebabkan peningkatan angka kesakitan dan kematian pada kelompok tersebut. Besarnya angka kejadian TB pada anak terinfeksi HIV sampai saat ini sulit diperoleh secara akurat. Meningkatnya jumlah kasus TB pada anak terinfeksi HIV disebabkan tingginya transmisi Mycobacterium tuberculosis dan kerentanan anak (CD 4 kurang dari 15%, umur di bawah 5 tahun). Meningkatnya kasus HIV pada orang dewasa telah berdampak terhadap peningkatan jumlah anak yang terinfeksi HIV pada umur yang rentan sehingga anak tersebut sangat mudah terkena TB terutama TB berat (milier dan meningitis) Infeksi HIV menyebabkan imunokompromais pada anak sehingga diagnosis dan tatalaksana TB pada anak menjadi lebih sulit karena faktor berikut : 1. Beberapa penyakit yang erat kaitannya dengan HIV, termasuk TB, banyak mempunyai kemiripan gejala. 2. Interpretasi uji tuberkulin kurang dapat dipercaya. Anak dengan kondisi imunokompromais mungkin menunjukkan hasil negatif meskipun sebenarnya telah terinfeksi TB. 3. Anak yang kontak dengan orangtua pengidap HIV dengan BTA sputum positif mempunyai kemungkinan terinfeksi TB maupun HIV. Jika hal ini terjadi, dapat tejadi kesulitan dalam tatalaksana dan mempertahankan keteraturan pengobatan. Juknis Manajemen TB Anak 39 Juknis TB Anak Tanpa konfirmasi bakteriologis, diagnosis TB anak terutama berdasarkan 4 hal, yaitu : 1) kontak dengan pasien TB dewasa terutama yang BTA positif; 2) uji tuberkulin positif (>5 mm pada anak terinfeksi HIV); 3) gambaran sugestif TB secara klinis (misalnya Gibbus) dan 4 ) gambaran sugestif TB pada foto toraks 5) Respons terhadap OAT. Kementerian Kesehatan Indonesia telah mengeluarkan Permenkes 21 th 2013, semua pasien TB wajib ditawarkan untuk tes HIV melalui pendekatan TIPK ( Tes atas Inisiasi Petugas Kesehatan) World Health Organization merekomendasikan dilakukan pemeriksaan HIV pada suspek TB maupun sakit TB. Kecurigaan adanya HIV pada penderita, terutama: a. Gejala-gejala yang menunjukkan HIV masih mungkin, yaitu infeksi berulang (≥3 episode infeksi bakteri yang sangat berat (seperti pneumonia, meningitis, sepsis dan sellulitis) pada 12 bulan terakhir), bercak putih di mulut (thrush), parotitis kronik, limfadenopati generalisata, hepatomegali tanpa penyebab yang jelas, demam yang menetap dan/atau berulang, disfungsi neurologis, herpes zoster (shingles), dermatitis HIV, penyakit paru supuratif yang kronik (chronic suppurative lung disease). b. Gejala yang umum ditemukan pada anak dengan infeksi HIV, tetapi juga lazim ditemukan pada anak sakit yang bukan infeksi HIV, yaitu: otitis media kronik, diare persisten, gizi kurang atau gizi buruk. c. Gejala atau kondisi yang sangat spesifik untuk anak dengan infeksi HIV, yaitu: PCP (Pneumocystis carinii pneumonia), kandidiasis esofagus, LIP (lymphoid interstitial pneumonitis) atau Sarkoma Kaposi. Skema permintaan HIV ini dinamakan Provider Initiated Testing and Counseling /PITC atau Konseling dan Tes HIV atas Inisiatif Petugas Kesehatan/ KTIPK tanpa melihat faktor risiko perilaku. 40 Mengingat adanya kondisi imunokompromais, cut-off point uji tuberkulin pada pasien HIV diturunkan menjadi 5 mm, sehingga hasil indurasi 5 mm saja pada uji tuberkulin sudah dikategorikan positif. Tuberkulosis paru pada bayi dapat bermanifestasi secara akut. Oleh karena itu, jika ibu mengidap HIV dan TB, adanya TB paru harus dipikirkan pada bayi yang tidak memberikan respons terhadap antibiotik standar. TB paru sulit dibedakan dengan LIP yang sering terjadi pada pasien dengan HIV berusia >2 tahun. Gejala khas LIP antara Juknis Manajemen TB Anak Juknis TB Anak lain limfadenopati generalis dan simetris, pembesaran kelenjar parotis, dan jari tabuh. Pengobatan TB HIV pada Anak Tujuan pemberian OAT adalah mengobati pasien dengan efek samping minimal, mencegah transmisi kuman dan mencegah resistensi obat. Saat ini, paduan obat TB pada anak yang terinfeksi HIV yang telah disepakati WHO (2011) adalah INH, Rifampisin, PZA dan Etambutol selama fase intensif 2 bulan pertama dilanjutkan dengan minimal 4 bulan pemberian INH dan Rifampisin selama fase lanjutan. Pada TB milier dan meningitis TB diberikan INH, Rifampisin, PZA, Etambutol dan Streptomisin selama fase intensif selanjutnya INH dan Rifampisin selama 10 bulan fase lanjutan. Tambahan terapi yang direkomendasikan untuk pasien anak HIV dan TB termasuk cotrimoxazole preventive therapy (CPT), antiretroviral therapy (ART) dan suplementasi piridoksin dengan dosis 10 mg/hari serta pemberian nutrisi. Kategori diagnostik TB pada penderita HIV TB ringan, TB paru BTA negatif, Limfadenitis TB TB tulang TB milier, TB meningitis Fase awal 2RHZE 2RHZE 2RHZES Fase lanjutan RH (4-7 bulan) RH (10 bulan) RH (10 bulan) Pasien TB anak yang terinfeksi HIV mempunyai kecenderungan relaps yang lebih besar dibanding anak yang tidak terinfeksi. Untuk mengatasi hal ini maka pengobatan TB anak terinfeksi HIV diberikan lebih lama yaitu 9 bulan sedangkan pada TB milier, meningitis TB dan TB tulang selama 12 bulan. Mortalitas TB pada anak terinfeksi HIV lebih besar dibanding anak yang tidak terinfeksi karena tingginya ko-infeksi oleh patogen lain, absorpsi dan penetrasi OAT terhadap organ yang terkena pada anak terinfeksi HIV jelek, misdiagnosis, kepatuhan kurang, malnutrisi berat dan imunosupresi berat. Tatalaksana TB pada anak dengan HIV yang sedang atau akan mendapatkan pengobatan antiretroviral harus dilakukan lebih hati-hati dan memperhatikan interaksi antara obat. Interaksi antara obat TB dan antiretroviral dapat menyebabkan pengobatan HIV ataupun TB menjadi tidak efektif, serta bertambahnya risiko toksisitas. Rifampisin misalnya, obat ini berinteraksi dengan obat penghambat enzim reverse transkriptase nonnukleosida (non-nucleoside reverse transcriptase inhibitor, NNRTI) dan pengambat enzim protease (protease inhibitors: PI). Juknis Manajemen TB Anak 41 Juknis TB Anak Rifampisin menurunkan konsentrasi PI hingga 80% atau lebih, dan NNRTI hingga 20—60%. Rekomendasi ART dapat diberikan bersamaan dengan rifampisin adalah efavirenz (suatu NNRTI) ditambah 2 obat penghambat reverse transcriptase nukleosida (nucleoside reverse transcriptase inhibitor, NRTI), atau ritonavir (dosis yang dinaikkan) ditambah dua NRTI. Rekomendasi mengenai kombinasi ini sering mengalami revisi sehingga harus disesuaikan dengan informasi terbaru menurut CDC. Reaksi simpang (adverse events) yang ditimbulkan oleh OAT hampir serupa dengan yang ditimbulkan oleh obat antiretroviral, sehingga dokter sulit membedakan ketika akan menghentikan obat yang menimbulkan reaksi. Isoniazid dapat menyebabkan neuropati perifer, begitu juga dengan NRTI (didanosine, zalcitabine, dan stavudine). Reaksi paradoks juga dapat terjadi jika pengobatan terhadap TB dan HIV mulai diberikan pada waktu bersamaan. Dosis OAT tidak memerlukan penyesuaian karena tidak dipengaruhi oleh ARV. Pemberian ARV dapat dimulai bila anak telah mendapat OAT selama minimal 2-8 minggu Keadaan klinis dan imunologis anak dengan HIV harus diperhatikan untuk menentukan hal-hal berikut: • apakah pemberian OAT akan dimulai bersamaan dengan obat antiretroviral, • apakah pemberian antiretroviral harus menunggu 2 bulan setelah pemberian OAT dimulai, atau • apakah pengobatan TB harus diselesaikan dahulu sebelum pemberian antiretroviral dimulai. Pada anak yang akan diberikan pengobatan TB ketika sedang mendapatkan pengobatan antiretroviral, harus dilakukan evaluasi kembali terhadap antiretroviral yang digunakan serta lamanya pengobatan TB dengan paduan OAT tanpa rifampisin. Pemberian steroid untuk TB berat pada anak dengan HIV disesuaikan dengan keadaan imunosupresi penderita. Pemberian ART 42 Bayi yang dilahirkan oleh ibu HIV dan terbukti terinfeksi HIV langsung diberikan ART tanpa mempertimbangkan kadar CD4. Pada anak yang terinfeksi Juknis Manajemen TB Anak Juknis TB Anak HIV, pemberian ART dimulai setelah pasien mendapat pengobatan TB selama 2-8 minggu (lebih disukai adalah 8 minggu) untuk mengurangi terjadinya IRIS (Immune Reconstitution Inflammatory Syndrome) dan efek samping obat yang saling tumpang tindih. Hal yang paling penting diperhatikan pada anak HIV dengan TB adalah potensi interaksi obat terutama golongan NNRTI dengan Rifampisin. Pemilihan ARV dan pemantauan pengobatannya mengacu pada buku Petunjuk Teknis Tatalaksana Klinis Koinfeksi TB HIV Pengobatan Pencegahan Kotrimoksasol (PPK) Beberapa IO (Infeksi Oportunistik) pada ODHA (Orang Dengan HIV AIDS) dapat dicegah dengan pemberian pengobatan profilaksis. Terdapat dua macam pengobatan pencegahan yaitu profilaksis primer dan profilaksis sekunder. Profilaksis primer adalah pemberian pengobatan pencegahan untuk mencegah suatu infeksi yang belum pernah diderita. Profilaksis sekunder adalah pemberian pengobatan pencegahan yang ditujukan untuk mencegah berulangnya suatu infeksi yang pernah diderita sebelumnya Berbagai penelitian telah membuktikan efektifitas PPK dalam menurunkan angka kematian dan kesakitan pada orang yang terinfeksi HIV. Hal tersebut dikaitkan dengan penurunan insidens infeksi oportunistik. Pemberian PPK mengacu pada buku Petunjuk Teknis Tatalaksana Klinis Koinfeksi TB HIV Juknis Manajemen TB Anak 43 Juknis TB Anak BAB VI MANAJEMEN TB RESISTEN OBAT PADA ANAK Kejadian TB resisten obat pada anak secara global masih belum pasti karena kesulitan mendapatkan konfirmasi bakteriologis pada anak. Kejadian TB kebal obat di Indonesia belum pasti, tetapi kewaspadaan terhadap kasus ini perlu ditingkatkan mengingat penatalaksanaan kasus TB pada anak masih belum optimal dan angka kejadian TB kebal obat pada dewasa yang terus meningkat. Diperkirakan banyak anak yang kontak dengan kasus TB dewasa kebal obat, sehingga kejadian TB kebal obat pada anak akan mencerminkan pengendalian TB kebal obat pada dewasa. A. Definisi Resistensi obat pada pasien TB ada 3 yaitu monoresisten, MDR, dan XDR. Dikatakan monoresisten bila hasil uji kepekaan mendapatkan resisten terhadap isoniazid atau rifampisin.3 Seorang pasien TB anak dikatakan mengalami MDR bila hasil uji kepekaan mendapatkan hasil basil M. tuberkulosis yang resisten terhadap isoniazid dan rifampisin, sedangkan extensively drug-resistant (XDR)-TB bila hasil uji kepekaan mendapatkan hasil MDR ditambah resisten terhadap fluoroquinolon dan salah satu obat injeksi lini kedua (second-line injectable agents B. Diagnosis TB MDR pada anak Diperlukan petunjuk kecurigaan klinis yang cermat untuk mendiagnosis MDR TB pada anak. Faktor-faktor risiko termasuk riwayat pengobatan sebelumnya, tidak ada perbaikan dengan pengobatan TB lini pertama, adanya kontak MDR TB yang telah diketahui, kontak dengan pasien yang meninggal saat pengobatan TB atau pengobatan TB yang gagal. Anak tersangka TB MDR akan dilakukan pemeriksaan sesuai dengan alur pemeriksaan dewasa tersangka TB MDR. Algoritme berikut menunjukkan strategi diagnostik untuk menentukan faktor risiko TB MDR pada anak yang terdiagnosis maupun tersangka TB. 44 Juknis Manajemen TB Anak Juknis TB Anak C. Prinsip penatalaksanaan TB MDR pada anak Prinsip dasar paduan terapi pengobatan untuk anak sama dengan paduan terapi dewasa pasien TB MDR. Obat-obatan yang dipakai untuk anak MDR TB juga sama dengan dosis disesuaikan dengan berat badan pada anak. Bagaimanapun, kebanyakan obat lini kedua tidak child-friendly. Juknis Manajemen TB Anak 45 Juknis TB Anak Prinsip Paduan pengobatan TB MDR pada anak: Anak-anak dengan MDR TB harus ditata laksana sesuai dengan prinsip pengobatan pada dewasa. Yang meliputi: • Gunakan sedikitnya 4 obat lini kedua yang kemungkinan strain itu masih sensitif; satu darinya harus injectable, satu fluorokuinolon (lebih baik kalau generasi kuinolon yang lebih akhir bila ada), dan PZA harus dilanjutkan • Gunakan high-end dosing bila memungkinkan • Semua dosis harus diberikan dengan menggunakan DOT. • Durasi pengobatan harus 18-24 bulan • Semua obat diminum setiap hari dan dengan pengawasan langsung. • Pemantauan pengobatan TB MDR pada anak sesuai dengan alur pada dewasa dengan TB MDR. 46 Juknis Manajemen TB Anak Juknis TB Anak Juknis Manajemen TB Anak 47 Juknis TB Anak D. Alur Tata Laksana Anak yang diobati TB MDR dan HIV 48 Juknis Manajemen TB Anak Juknis TB Anak BAB VII PENCEGAHAN TUBERKULOSIS PADA ANAK A. Vaksinasi BCG pada Anak Vaksin BCG adalah vaksin hidup yang dilemahkan yang berasal dari Mycobacterium bovis. Pemberian vaksinasi BCG berdasarkan Program Pengembangan Imunisasi diberikan pada bayi 0-2 bulan. Pemberian vaksin BCG pada bayi > 2 bulan harus didahului dengan uji tuberkulin. Petunjuk pemberian vaksinasi BCG mengacu pada Pedoman Program Pemberian Imunisasi Kemenkes. Secara umum perlindungan vaksin BCG efektif untuk mencegah terjadinya TB berat seperti TB milier dan TB meningitis yang sering didapatkan pada usia muda. Saat ini vaksinasi BCG ulang tidak direkomendasikan karena tidak terbukti memberi perlindungan tambahan. Perhatian khusus pada pemberian vaksinasi BCG yaitu : 1. Bayi terlahir dari ibu pasien TB BTA positif Bayi yang terlahir dari ibu yang terdiagnosis TB BTA positif pada trimester 3 kehamilan berisiko tertular ibunya melalui placenta, cairan amnion maupun hematogen. Sedangkan bayi yang terlahir dari ibu pasien TB BTA positif selama masa neonatal berisiko tertular ibunya melalui percik renik. Pada kedua kondisi tersebut bayi sebaiknya dilakukan rujukan 2. Bayi terlahir dari ibu pasien infeksi HIV/AIDS Bayi yang dilahirkan dari ibu yang terbukti infeksi HIV/AIDS tidak dianjurkan diberikan imunisasi BCG, bayi sebaiknya dilakukan rujukan untuk pembuktian apakah bayi sudah terinfeksi HIV atau tidak. Sejumlah kecil anak-anak (1-2%) mengalami komplikasi setelah vaksinasi BCG. Komplikasi paling sering termasuk abses lokal, infeksi bakteri sekunder, adenitis supuratif dan pembentukan keloid lokal. Kebanyakan reaksi akan sembuh selama beberapa bulan. Pada beberapa kasus dengan reaksi lokal persisten dipertimbangkan untuk dilakukan rujukan. Begitu juga pada kasus dengan imunodefisiensi mungkin memerlukan rujukan. Juknis Manajemen TB Anak 49 Juknis TB Anak B. Skrining dan Manajemen Kontak Skrining dan manajemen kontak adalah kegiatan investigasi yang dilakukan secara aktif dan intensif untuk menemukan 2 hal yaitu (1) anak yang mengalami paparan dari pasien TB BTA positif, dan (2) orang dewasa yang menjadi sumber penularan bagi anak yang didiagnosis TB. Latar belakang perlunya Investigasi Kontak: 1. Konsep infeksi dan sakit pada TB. 2. Anak yang kontak erat dengan sumber kasus TB BTA positif sangat berisiko infeksi TB dibanding yang tidak kontak yaitu sebesar 24.4– 69.2%. 3. Bayi dan anak usia < 5 tahun, mempunyai risiko sangat tinggi untuk berkembangnya sakit TB, terutama pada 2 tahun pertama setelah infeksi, bahkan pada bayi dapat terjadi sakit TB dalam beberapa minggu. 4. Pemberian terapi pencegahan pada anak infeksi TB, sangat mengurangi kemungkinan berkembangnya sakit TB. Tujuan utama skrining dan manajemen kontak adalah : 1. Meningkatkan penemuan kasus melalui deteksi dini dan mengobati temuan kasus sakit TB. 2. Identifikasi kontak pada semua kelompok umur yang asimtomatik TB, yang berisiko untuk berkembang jadi sakit TB 3. Memberikan terapi pencegahan untuk anak yang terinfeksi TB, meliputi anak usia < 5 tahun dan infeksi HIV pada semua umur. Kasus TB yang memerlukan skrining kontak adalah semua kasus TB dengan BTA positif dan semua kasus anak yang didiagnosis TB. Skrining kontak ini dilaksanakan secara sentripetal dan sentrifugal. Istilah yang digunakan pada skrining dan manajemen kontak 1. Kasus Indeks : Kasus yang diidentifikasi sebagai kasus TB baru atau berulang; dapat berupa sumber kasus dewasa, atau anak sakit TB 2. Sumber Kasus : Kasus TB (biasanya BTA sputum positif) yang menyebabkan infeksi atau sakit pada kontak. 50 Juknis Manajemen TB Anak Juknis TB Anak 3. Investigasi kontak : Proses sistematis yang diitujukan untuk mengidentifikasi kasus TB yang belum terdiagnosis pada sekelompok orang yang kontak dengan kasus indeks 4. Kontak erat : Hidup dan tinggal bersama dalam satu tempat tinggal dengan sumber kasus (contoh ayah, ibu, pengasuh, dll) atau mengalami kontak yang sering dengan sumber kasus (contoh sopir, guru, dll). 5. Kontak serumah : Seseorang yang saat ini tinggal bersama atau pernah tinggal bersama di satu tempat tinggal selama satu malam atau lebih ATAU sering/beberapa hari, bersama-sama dengan kasus indeks selama 3 bulan sebelum diagnosis atau mulai terapi TB. 6. Terapi preventif : Pengobatan yang diberikan kepada kontak yang diidentifikasi infeksi TB. Yang memiliki risiko berkembangnya sakit TB setelah terpapar dengan sumber kasus TB BTA positif, bertujuan untuk mengurangi kejadian sakit TB. Langkah Pelaksanaan Skrining Kontak Jika Kasus Indeks adalah dewasa BTA positif • Tentukan berapa jumlah anak yang kontak dengan kasus indeks, sesuai dengan definisi di atas • Setiap anak yang sudah diidentifikasi, harus dilakukan evaluasi tentang ada atau tidaknya infeksi dan gejala TB (lihat bab diagnosis) • Jika terdapat gejala sugestif TB, harus dievaluasi untuk kemungkinan sakit TB (lihat bab diagnosis) • Catat semua anak yang teridentifikasi sebagai kontak TB pada register TB 01 Gejala utama TB a. BB turun atau sulit naik b. Demam menetap > 2 minggu dan atau keringat malam c. Batuk menetap ≥ 3 minggu, non remitting d. Nafsu makan tidak ada disertai gagal tumbuh e. Fatique, kurang bermain, kurang aktif f. Diare menetap> 2 minggu Juknis Manajemen TB Anak 51 Juknis TB Anak • Kontak dengan gejala sugestif TB harus dievaluasi menggunakan sistem skoring. • Jika tidak ada gejala sugestif TB, maka anak dapat dipertimbangkan untuk mendapatkan pengobatan preventif dengan Isoniazid selama 6 bulan apabila anak berumur < 5 tahun. Jika kasus indeks adalah anak dengan sakit TB • Tentukan sumber kasus dengan melakukan identifikasi terhadap orang dewasa yang pernah kontak erat dan atau kontak serumah (sesuai definisi di atas) dalam 3 bulan terakhir. • Jika dapat diidentifikasi, evaluasi apakah tersangka sumber kasus TB dewasa tersebut sudah didiagnosis atau telah mendapat terapi TB. • Jika belum, pastikan sumber kasus mendapat manajemen yang layak sesuai pedoman kasus TB dewasa • Identifikasi juga anak lain yang mungkin sudah terpapar dari tersangka sumber kasus tersebut dan evaluasi sesuai langkahlangkah di atas. C. Tatalaksana Pencegahan dengan Isoniazid Sekitar 50-60% anak yang tinggal dengan pasien TB paru dewasa dengan BTA sputum positif, akan terinfeksi TB juga. Kira-kira 10% dari jumlah tersebut akan mengalami sakit TB. Infeksi TB pada anak kecil berisiko tinggi menjadi TB berat (misalnya TB meningitis atau TB milier) sehingga diperlukan pemberian kemoprofilaksis untuk mencegah terjadinya sakit TB. Cara pemberian Isoniazid untuk Pencegahan sesuai dengan tabel berikut: 52 Umur Balita Balita > 5 th > 5 th > 5 th > 5 th HIV (+)/(-) (+)/(-) (+) (+) (-) (-) Juknis Manajemen TB Anak Hasil pemeriksaan Infeksi laten TB Kontak (+), Uji tuberkulin (-) Infeksi laten TB Sehat Infeksi laten TB Sehat Tata laksana INH profilaksis INH profilaksis INH profilaksis INH profilaksis observasi Observasi Juknis TB Anak Keterangan • Obat yang diberikan adalah INH (Isoniazid) dengan dosis 10 mg/ kgBB (7-15 mg/kg) setiap hari selama 6 bulan. • Setiap bulan (saat pengambilan obat Isoniazid) dilakukan pemantauan terhadap adanya gejala TB. Jika terdapat gejala TB pada bulan ke 2, ke 3, ke 4, ke 5 atau ke 6, maka harus segera dievaluasi terhadap sakit TB dan jika terbukti sakit TB, pengobatan harus segera ditukar ke regimen terapi TB anak dimulai dari awal • Jika rejimen Isoniazid profilaksis selesai diberikan (tidak ada gejala TB selama 6 bulan pemberian), maka rejimen isoniazid profilaksis dapat dihentikan. • Bila anak tersebut belum pernah mendapat imunisasi BCG, perlu diberikan BCG setelah pengobatan profilaksis dengan INH selesai. Juknis Manajemen TB Anak 53 Juknis TB Anak BAB VIII PENCATATAN, PELAPORAN DAN INDIKATOR TB ANAK TB anak mencerminkan efektifitas dari program pengendalian TB, termasuk deteksi kasus dewasa, pelacakan kontak, transmisi dari TB baik yang sensitif maupun resisten obat, dan vaksinasi BCG. Pencatatan dan pelaporan TB dan HIV pada anak secara akurat sangat penting dalam rangka meningkatkan surveilans epidemiologi, mengukur luaran dari intervensi dan memungkinkan perencanaan dan pengorganisasian pelayanan TB dan HIV anak. Pencatatan dan pelaporan yang teratur juga dibutuhkan untuk dukungan teknis, pemenuhan kebutuhan obat TB untuk anak dan menentukan jumlah petugas yang diperlukan. Oleh karena itu, kasus TB anak harus selalu diikutserttakan dalam pencatatan dan pelaporan Program TB Nasional. Pencatatan meliputi pencatatan suspek, identifikasi kasus TB anak, pelacakan kontak, pengobatan, follow up serta luaran pengobatan. Pencatatan Kasus TB Anak Semua anak yang diobati TB harus dicatat dalam formulir register TB. Semua kolom dalam formulir register harus dilengkapi, termasuk umur anak, jenis TBnya, status HIV dan pemberian PPK (Pengobatan Pencegahan Kortimoksazol) dan ART jika terinfeksi HIV. Pengelompokan umur untuk pencatatan dan pelaporan • Anak 0-4 tahun (sampai 4 tahun 11 bulan) • Anak 5-14 tahun Formulir dan alur pencatatan kasus TB Anak Formulir yang diperlukan untuk pencatatan kasus TB Anak adalah: a. b. c. d. e. f. 54 Daftar Tersangka (Suspek) TB (TB 06) Kartu Pengobatan Pasien TB (TB 01) Kartu Identitas Pasien TB (TB 02) Register TB 03 UPK Formulir Rujukan/ Pindah Pasien TB (TB 09) Formulir Hasil akhir Pengobatan Pasien TB Pindah (TB 10) Juknis Manajemen TB Anak Juknis TB Anak Catatan: Pada kasus TB dengan gejala klinis yang berat, setelah menelan seluruh dosis OAT pengobatan pada bulan 6, hasil akhir pengobatan dapat dinyatakan sebagai PL (Pengobatan Lengkap). Anak tetap melanjutkan pengobatan sampai dinyatakan selesai oleh dokter berdasarkan perbaikan tanda-tanda klinis.. Pada TB 03, di kolom Paduan Obat diubah menjadi Kode Paduan Obat, dengan pilihan: 1 (Kat 1), 2(Kat 2), 3(Kat Anak dg 3 obat), 4(kat Anak dg 4 obat), 5 (IPT) Pasien TB anak setelah evaluasi 2 bulan, kemudian dinyatakan bukan TB, dalam pencatatan hasil akhir pengobatan dilaporkan sebagai Default. Di samping pencatatan di register pengobatan TB, rekam medis di fasilitas pelayanan kesehatan perlu tetap dipertahankan. Penting pula untuk mengintegrasikan informasi skrining TB, hasilnya dan pengobatannya (kuratif atau preventif) di dalam KMS anak. Hal ini akan dapat meningkatkan kelanjutan pelayanan dan komunikasi antar pelayanan kesehatan. Perlu diciptakan dan dibina hubungan antara pelayanan TB dan HIV serta pencatatan dan pelaporannya dalam rangka kolaborasi TB/HIV. Hasil akhir pengobatan TB anak Definisi hasil akhir pengobatan untuk TB anak sama dengan yang dipakai pada penderita TB dewasa untuk menjaga kesesuaian pelaporan baik pada kasus TB anak maupun dewasa. Respon terapi pada anak TB paru BTA negatif, TB paru tanpa pemeriksaan dahak, dan TB ekstra paru dinilai dengan penilaian secara berkala tiap bulan dengan pencatatan pencapaian berat badan dan perbaikan gejala klinis. Pada anak dengan TB paru BTA positif, pemeriksaan dahak harus diulang sesuai dengan jadwal pemeriksaan ulang pada pasien TB dewasa. Juknis Manajemen TB Anak 55 Juknis TB Anak Tabel. Hasil Akhir Pengobatan TB anak Hasil pengobatan Sembuh Pengobatan Lengkap Gagal Meninggal Putus berobat (loss to follow up) Tidak ada hasil evaluasi Definisi Pasien TB anak yang hasil pemeriksaan bakteriologis positif pada awal pengobatan dan telah menyelesaikan pengobatannya secara lengkap dan pemeriksaan bakteriologis hasilnya negatif pada AP dan pada satu pemeriksaan sebelumnya Pasien TB anak yang telah menyelesaikan pengobatannya secara lengkap tetapi tidak ada hasil pemeriksaan bakteriologis ulang pada AP dan pada satu pemeriksaan sebelumnya. Pasien TB anak yang hasil pemeriksaan bakteriologis positif pada bulan kelima atau lebih selama pengobatan. Selain itu juga pasien yang diketahui menjadi pasien TB MDR selama pengobatan, baik dengan hasil BTA positif atau negatif. Pasien TB anak yang meninggal dalam masa pengobatan karena sebab apapun. Adalah pasien yang tidak berobat 2 bulan berturutturut atau lebih sebelum masa pengobatannya selesai. Pasien TB yang hasil akhir pengobatan tidak diketahui. Termasuk dalam kriteria ini adalah ”pasien pindah (transfer out)” ke fasyankes lain Berbeda dengan penderita dewasa, kebanyakan TB anak tidak didiagnosis secara mikroskopis, sehingga istilah “Sembuh” menjadi luaran yang jarang terjadi karena memerlukan follow up secara mikroskopis. Oleh karena itu banyak anak yang secara klinis telah sembuh setelah pengobatan penuh akan tercatat sebagai “Pengobatan Lengkap” Interpretasi Data kasus TB dan luarannya 56 Evaluasi hasil akhir pengobatan dengan analisi kohort pada anak merupakan indikator penting dalam menilai kualitas program pengendalian TB anak. Lebih lanjut, data jenis TB dan umur anak merupakan informasi yang penting sebagai indikator penemuan kasus dan pencatatan TB anak. Juknis Manajemen TB Anak Juknis TB Anak Indikator Program TB anak Untuk menilai kemajuan dan keberhasilan kegiatan tatalaksana TB anak, digunakan 2 indikator utama yaitu: 1. Proporsi kasus TB anak terhadap seluruh kasus TB Adalah prosentase seluruh kasus TB anak yang diobati di antara seluruh kasus TB semua tipe yang diobati dalam periode satu tribulan Numerator Jumlah kasus TB anak yang diobati (tidak termasuk anak yang mendapatkan pengobatan pencegahan dengan INH) Sumber Data : • TB.07 Contoh : Jumlah kasus TB anak (tidak termasuk anak yang mendapatkan pengobatan pencegahan dengan INH) yang diobati pada bulan januari sampai dengan Maret 2013 adalah 15 Denominator Jumlah seluruh kasus TB semua tipe yang diobati. Sumber data : • TB.07 Contoh: Jumlah seluruh kasus TB semua tipe yang diobati pada bulan Januari sampai dengan Maret 2013 adalah 100 Rumus perhitungan indikator Frekuensi perhitungan Penanggung jawab Jumlah kasus TB anak yang diobati Jumlah seluruh kasus TB semua tipe x 100% yang diobati Dari contoh diatas, hasil perhitungan indikator tersebut adalah = 15/100 x 100% = 15% Setiap triwulan Wasor Kabupaten/ Kota Juknis Manajemen TB Anak 57 Juknis TB Anak Kegunaan dan penilaian Angka ini dianalisis dengan memperhatia berbagai aspek. Angka indikator ini diharapkan berkisar 8-15%. Pada kondisi dimana pencatatan dan pelaporan berjalan dengan baik, angka ini menggambarkan over atau under diagnosis, serta rendahnya angka penularan TB pada anak. Bila angka indokator ini kurang atau melebihi kisaran yang diharapkan, maka perlu diperiksa prosedur TB anak di fasyankes. 2. Proporsi anak yang sembuh dan pengobatan lengkap (Angka Keberhasilan Pengobatan TB anak) Adalah prosentase kasus TB anak yang dinyatakan sembuh dan pengobatan lengkap pada hasil akhir pengobatan di antara seluruh kasus TB anak yang diobati dalam periode satu tribulan Numerator Jumlah kasus TB anak yang dinyatakan sembuh dan pengobatan lengkap pada hasil akhir pengobatan (tidak termasuk anak yang mendapatkan pengobatan pencegahan dengan INH) Catatan: untuk kasus TB dengan pengobatan lebih dari 6 bulan (misalnya pada kasus TB ekstra paru berat), maka hasil akhir pengobatan yang dimaksud adalah hasil pengobatan pada bulan keenam Sumber Data : • TB.01 , atau TB.08 Contoh : Jumlah kasus TB anak yang diobati mulai bulan Januari sampai dengan Maret 2013 dan pada akhir pengobatan, atau pada bulan keenam pengobatan untuk yang diobati lebih dari enam bulan, dinyatakan sembuh dan pengobatan lengkap (tidak termasuk anak yang mendapatkan pengobatan pencegahan dengan INH) adalah 13 58 Juknis Manajemen TB Anak Juknis TB Anak Denominator Rumus perhitungan indikator Jumlah seluruh kasus TB anak yang diobati (tidak termasuk anak yang mendapatkan pengobatan pencegahan dengan INH). Sumber data : • TB.01, atau TB.08 Contoh: Jumlah seluruh kasus TB anak yang diobati (tidak termasuk anak yang mendapatkan pengobatan pencegahan dengan INH) pada bulan Januari sampai dengan Maret 2013 adalah 15 Jumlah kasus TB anak yang dinyatakan sembuh dan pengobatan lengkap pada x 100% hasil akhir pengobatan Jumlah seluruh kasus TB anak yang diobati Dari contoh diatas, hasil perhitungan indikator tersebut adalah = 13/15 x 100% = 87% Frekuensi perhitungan Setiap triwulan dan yang dilakukan perhitungan adalah periode 1 tahun sebelumnya Penanggung jawab Wasor Kabupaten/ Kota Kegunaan dan penilaian Angka ini menggambarkan kualitas tatalaksana TB anak dalam program nasional Angka indikator ini diharapkan sebesar minimal 85%. Bila kurang dari angka yang diharapkan, maka perlu dilakukan evaluasi pemantauan pengobatan terhadap kasus TB anak di wilayah tersebut Selain 2 indikator utama tersebut, ada beberapa indikator proses yang bisa digunakan untuk menilai keberhasilan kegiatan TB Anak yaitu: Juknis Manajemen TB Anak 59 Juknis TB Anak 1. Proporsi TB anak yang berumur 0-4 tahun terhadap seluruh kasus TB anak Adalah prosentase seluruh kasus TB anak umur 0-4 tahun yang diobati di antara seluruh kasus TB anak yang diobati dalam periode satu tribulan Numerator Jumlah kasus TB anak umur 0-4 tahun yang diobati (tidak termasuk anak yang mendapatkan pengobatan pencegahan dengan INH) Sumber Data : • TB.07 Contoh : Jumlah kasus TB anak umur 0-4 tahun (tidak termasuk anak yang mendapatkan pengobatan pencegahan dengan INH) yang diobati pada bulan Januari sampai dengan Maret 2013 adalah 3 Denominator Jumlah seluruh kasus TB anak yang diobati (tidak termasuk anak yang mendapatkan pengobatan pencegahan dengan INH). Sumber data : • TB.07 Contoh: Jumlah seluruh kasus TB anak yang diobati (tidak termasuk anak yang mendapatkan pengobatan pencegahan dengan INH) pada bulan Januari sampai dengan Maret 2013 adalah 15 Rumus perhitungan Jumlah kasus TB anak umur 0 - 4 indikator tahun yang diobati x 100% Frekuensi perhitungan Penanggung jawab 60 Juknis Manajemen TB Anak Jumlah seluruh kasus TB anak yang diobati Dari contoh diatas, hasil perhitungan indikator tersebut adalah = 3/15 x 100% = 20% Setiap triwulan Wasor Kabupaten/ Kota Juknis TB Anak Kegunaan dan penilaian Angka ini menggambarkan under diagnosis dan under reporting kasus TB anak. Angka indikator ini diharapkan lebih dari 50%. Kasus anak pada rentang umur 0-4 tahun diharapkan lebih tinggi dari rentang umur 5-14 tahun, karena anak berumur 0 -4 tahun lebih rentan terinfeksi TB daripada kelompok umur 5-14 tahun. Bila kurang dari angka yang diharapkan, maka perlu dicek prosedur diagnosis TB anak khususnya pada anak usia 0-4 tahun di fasyankes serta bila di puskesmas perlu dievaluasi koordinasi antara layanan KIA dengan program TB 2. Proporsi kasus TB ekstra paru pada anak Adalah prosentase kasus TB ekstra paru pada anak yang diobati di antara seluruh kasus TB anak yang diobati dalam periode satu tribulan Numerator Jumlah kasus TB ekstra paru pada anak yang diobati (tidak termasuk anak yang mendapatkan pengobatan pencegahan dengan INH) Sumber Data : • TB.07 Contoh : Jumlah kasus TB anak ekstra paru yang diobati pada bulan Januari sampai dengan Maret 2013 adalah 2 Denominator Jumlah seluruh kasus TB anak yang diobati (tidak termasuk anak yang mendapatkan pengobatan pencegahan dengan INH). Sumber data : • TB.07 Contoh: Jumlah seluruh kasus TB anak yang diobati (tidak termasuk anak yang mendapatkan pengobatan pencegahan dengan INH) pada bulan Januari sampai dengan Maret 2013 adalah 15 Juknis Manajemen TB Anak 61 Juknis TB Anak Rumus perhitungan indikator Jumlah kasus TB anak ekstra paru yang diobati x 100% Jumlah seluruh kasus TB anak yang diobati Dari contoh diatas, hasil perhitungan indikator untuk TB ekstra paru adalah = 2/15 x 100% = 13% Frekuensi perhitungan Setiap triwulan Penanggung jawab Wasor Kabupaten/ Kota Kegunaan dan penilaian Angka ini menggambarkan beban permasalahan TB ekstra paru di suatu wilayah dan kondisi over dan under diagnosis TB ekstra paru pada anak 3. Proporsi anak dengan TB milier, meningitis TB dan spondilitis TB Adalah prosentase kasus TB anak dengan TB milier atau meningitis TB atau spondilitis TB di antara seluruh kasus TB anak yang diobati dalam periode satu tribulan Numerator Jumlah kasus TB anak dengan TB milier atau meningitis TB atau spondilitis TB Sumber Data : • TB.01, atau TB.03 Contoh : Jumlah kasus TB anak dengan TB milier atau meningitis TB atau spondilitis TB pada bulan Januari sampai dengan Maret 2013 adalah 1 Denominator Jumlah seluruh kasus TB anak yang diobati (tidak termasuk anak yang mendapatkan pengobatan pencegahan dengan INH). Sumber data : • TB.01 , atau TB.07 Contoh: Jumlah seluruh kasus TB anak yang diobati (tidak termasuk anak yang mendapatkan pengobatan pencegahan dengan INH) pada bulan Januari sampai dengan Maret 2013 adalah 15 62 Juknis Manajemen TB Anak Juknis TB Anak Rumus perhitungan indikator Jumlah kasus TB anak dengan TB milier atau meningitis TB atau spondilitis TB x 100% Jumlah seluruh kasus TB anak yang diobati Dari contoh diatas, hasil perhitungan indikator tersebut adalah = 1/15 x 100% = 6% Frekuensi perhitungan Setiap triwulan Penanggung jawab Wasor Kabupaten/ Kota Kegunaan dan penilaian Angka ini menggambarkan kualitas pengobatan TB anak Angka ini seharusnya rendah di tempat yang angka cakupan BCG nya tinggi, karena vaksinasi BCG dapat mencegah terjadinya TB berat pada anak. Jika angka tinggi maka beban kasus TB berat di wilayah tersebut cukup besar dan perlu kerjasama lintas program untuk menganalisis program imunisasi BCG serta upaya peningkatan gizi di wilayah tersebut. Jika angka indikator ini kecil, maka perlu dievaluasi kualitas diagnosis TB anak serta kewaspadaan pada kasus TB anak ekstra paru 4. Proporsi TB anak yang mengakses layanan HIV Adalah prosentase kasus TB anak dengan layanan HIV (konseling pada orang tua, tes HIV dan PDP) di antara seluruh kasus TB anak yang diobati dalam periode satu tribulan Numerator Jumlah kasus TB anak dengan layanan HIV (konseling pada orang tua, tes HIV dan PDP) Sumber Data : • TB.01 , atau TB.03 Contoh: Jumlah kasus TB anak yang didiobati mulai Januari sampai Maret 2012 dan mendapatkan konseling HIV pada orang tuanya atau tes HIV atau layanan PDP adalah 5 Juknis Manajemen TB Anak 63 Juknis TB Anak Denominator Rumus perhitungan indikator Jumlah seluruh kasus TB anak yang diobati (tidak termasuk anak yang mendapatkan pengobatan pencegahan dengan INH). Sumber data : • TB.01,atau TB.07 Contoh: Jumlah seluruh kasus TB anak yang diobati (tidak termasuk anak yang mendapatkan pengobatan pencegahan dengan INH) pada bulan Januari sampai dengan Maret 2012 adalah 15 Jumlah kasus TB anak dengan layanan HIV (konseling pada orang tua, tes HIV dan PDP) x 100% Jumlah seluruh kasus TB anak yang diobati Dari contoh diatas, hasil perhitungan indikator tersebut adalah = 5/15 x 100% = 33% Frekuensi perhitungan Setiap triwulan Penanggung jawab Wasor Kabupaten/ Kota Kegunaan dan penilaian Angka ini menggambarkan kolaborasi TB HIV pada anak Angka indikator ini diharapkan sebesar 100% dari kasus anak. Bila kurang atau lebih dari angka yang diharapkan, maka perlu diupayakan untuk mempermudah akses layanan HIV dan meningkatkan penyuluhan tentang TB dan HIV 5. Proporsi TB anak yang dilakukan pelacakan kontak Adalah prosentase kasus TB anak yang dilacak kontaknya di antara seluruh kasus TB anak yang diobati 64 Juknis Manajemen TB Anak Juknis TB Anak Numerator Denominator Rumus perhitungan indikator Jumlah kasus TB anak yang dilakukan pelacakan kontak serumah dan atau kontak sesekolah Sumber Data : • TB.01 Contoh: Jumlah kasus kasus TB anak yang dilacak kontaknya pada periode Januari sampai Maret 2013 adalah 15 Jumlah seluruh kasus TB anak yang diobati (tidak termasuk anak yang mendapatkan pengobatan pencegahan dengan INH). Sumber data : • TB.01 Contoh: Jumlah seluruh kasus TB anak yang diobati (tidak termasuk anak yang mendapatkan pengobatan pencegahan dengan INH) pada bulan Januari sampai dengan Maret 2012 adalah 15 Jumlah kasus TB anak yang dilacak kontaknya x 100% Jumlah seluruh kasus TB anak yang diobati Dari contoh diatas, hasil perhitungan indikator tersebut adalah = 5/15 x 100% = 33% Frekuensi perhitungan Setiap triwulan Penanggung jawab Pengelola TB di fasyankes Kegunaan dan penilaian Angka ini menggambarkan kegiatan pelacakan kontak pada kasus TB anak Angka indikator ini diharapkan sebesar 100% dari kasus anak. Bila kurang atau lebih dari angka yang diharapkan, maka akan berisiko pada kegagalan dalam memutus rantai penularan dan timbul infeksi berulang Juknis Manajemen TB Anak 65 Juknis TB Anak BAB IX PERAN, TUGAS POKOK DAN FUNGSI FASILITAS PELAYANAN KESEHATAN DALAM TATALAKSANA TB ANAK NO TUPOKSI 1 PENJARINGAN SUSPEK 2 DIAGNOSIS 66 PELAYANAN KESEHATAN DASAR Pelayanan dasar melaksanakan penjaringan suspek TB anak dengan cara : 1. Anamnesis 2. Pemeriksaan fisik Bila 1 + 2 menunjukkan TB, maka dinilai dengan menggunakan skoring sistem, bila skoring ≥ 6, dinyatakan TB RUJUKAN TK. I RSUD KABUPATEN / KOTA Rujukan tk.I melaksanakan penemuan kasus TB anak dengan cara : 1. Anamnesis 2. Pemeriksaan fisik Bila 1 + 2 mengarah TB, maka penilaian sistem skoring dapat digunakan sebagai entry point bersama pemeriksaan penunjang lain yang dianggap perlu (spt. Biopsi dan kultur) dalam menegakkan diagnosis definitif TB. Bila hasil penilaian Menerima rujukan dari Menerima rujukan dari sistem skoring < 6, tetapi fasyankes dasar dengan fasyankes di bawahnya gejala klinis mengarah melengkapi parameter dengan pemeriksaan lain kepada TB maka harus penilaian skoring sistem yang dianggap perlu. merujuk ke rujukan tk.1 atau pemeriksaan lain Bila pasien tidak yang dianggap perlu (uji memungkinkan untuk tuberkulin dan rontgen dirujuk, diagnosis foto toraks) dapat ditegakkan dengan merujuk pada keterangan dalam sistem skoring pada bab diagnosis Juknis Manajemen TB Anak Bila 1 + 2 menunjukkan TB, maka dinilai dengan menggunakan skoring sistem, bila skoring ≥ 6, dinyatakan TB RUJUKAN TK.II RS RUJUKAN UTAMA PROVINSI Rujukan tk.II melaksanakan penemuan kasus tb anak dengan cara : 1. Anamnesis 2. Pemeriksaan fisik Juknis TB Anak 3 PENGOBATAN A. PEMBERIAN OAT Bila diagnosis TB anak telah ditegakkan, maka dilakukan pemberian oat sesuai kategori anak yang digunakan secara nasional sesuai dengan penyakitnya Bila diagnosis TB anak telah ditegakkan, maka dilakukan pemberian oat sesuai regimen yang digunakan secara nasional sesuai dengan penyakitnya Pemantauan kasus dilakukan dengan cara menilai kemajuan perbaikan klinis, perkembangan fisik dan psikologis Bila dalam 2 bulan pengobatan tidak ada perbaikan maka obat tetap diteruskan, pasien harus dirujuk ke fasyankes rujukan Pemantauan kasus dilakukan dengan cara menilai kemajuan perbaikan klinis, perkembangan fisik dan psikologis Menerima rujukan dari fasyankes dasar dan menindak lanjuti dengan melakukan pemeriksaan yang dianggap perlu. B. FOLLOW UP KASUS 4 PENCATATAN DAN PELAPORAN 5 INDIKATOR Bila diagnosis TB anak telah ditegakkan, maka dilakukan pemberian oat sesuai regimen yang digunakan secara nasional sesuai dengan penyakitnya kecuali pada kasus-kasus khusus seperti reaksi obat yang tidak diinginkan, suspek MDR) Pemantauan kasus dilakukan dengan cara menilai kemajuan perbaikan klinis, perkembangan fisik dan psikologis Menerima rujukan dari fasyankes dibawahnya dan menindak lanjuti dengan melakukan pemeriksaan yang dianggap perlu Setelah dilakukan pengobatan maka fasyankes rujukan dapat merujuk kembali ke fasilitas kesehatan sebelumnya Setelah dilakukan pengobatan maka fasyankes rujukan dapat merujuk kembali ke fasilitas kesehatan dasar sebelumnya bila kondisi pasien stabil. Semua fasilitas pelayanan kesehatan melakukan pencatatan & pelaporan dengan form TB yang baku (TB.06, TB.05, TB.04, TB.01, TB.02, TB.09 dan TB.10) Untuk menilai keberhasilan penatalaksanaan TB di fasyankes, maka dibutuhkan pencatatan yang baku dan menggunakan indikator sesuai Buke Pedoman Nasional TB dan melengkapi dengan indikator proses yang diperlukan oleh fasyankes Juknis Manajemen TB Anak 67 Juknis TB Anak 6 SISTEM RUJUKAN A. RUJUKAN TATA LAKSANA PASIEN 68 (1). Bila ditemukan kasus-kasus berat,dan adanya komplikasi paru maka Fasyankes dasar harus merujuk pasien TB ke Fasyankes Rujukan dengan menggunakan form standar TB (2). Bila pasien TB akan pindah ke Fasyankes yang setingkat karena alasan dekat ataupun alasan lainnya Juknis Manajemen TB Anak (1). Bila ditemukan kasus-kasus berat, dan adanya komplikasi paru yang memerlukan sarana prasarana yang lebih lengkap maka Fasyankes harus merujuk pasien TB ke Fasyankes Rujukan dengan menggunakan form standar TB (2). Bila pasien TB akan pindah ke Fasyankes yang setingkat karena alasan dekat ataupun alasan lainnya. (3). Bila dalam kasus berat, kondisi pasien telah teratasi maka pasien dapat dikembalikan ke Fasyankes yang merujuk. (4). Bila pasien TB mangkir, Fasyankes Rujukan dapat berkoordinasi dengan Puskesmas dan Wasor untuk membantu pelacakan pasien mangkir. (1). Bila pasien TB akan pindah ke Fasyankes yang setingkat karena alasan dekat ataupun alasan lainnya. (2). Bila dalam kasus berat, kondisi pasien telah teratasi maka pasien dapat dikembalikan ke Fasyankes yang merujuk. (3). Bila pasien TB mangkir, Fasyankes Rujukan dapat berkoordinasi dengan Puskesmas dan Wasor untuk membantu pelacakan pasien mangkir. Juknis TB Anak B. RUJUKAN PENYUNTIKAN TUBERKULIN (1). Fasyankes dasar dapat berfungsi sebagai fasyankes dan fasyankes rujukan tuberkulin (2.).Fasyankes rujukan tuberkulin menerima rujukan untuk melakukan uji tuberkulin dari fasyankes (3). Fasyankes rujukan tuberkulin dapat mendiagnosis TB anak dengan tambahan uji tuberkulin atau mengirim pasien yang diuji tuberkulin untuk dibaca dan atau didiagnosis oleh fasyankes pengirim. (1) Rujukan Tk 1 dapat berfungsi sebagai fasyankes dan fasyankes rujukan tuberkulin (2.).Fasyankes rujukan tuberkulin menerima rujukan untuk melakukan uji tuberkulin dari fasyankes (3). Fasyankes rujukan tuberkulin mendiagnosis TB anak dengan tambahan uji tuberkulin atau dapat mengirim pasien yang diuji tuberkulin untuk dibaca dan atau didiagnosis oleh fasyankes pengirim. (1) Rujukan Tk 2 dapat berfungsi sebagai fasyankes dan fasyankes rujukan tuberkulin (2.).Fasyankes rujukan tuberkulin menerima rujukan untuk melakukan uji tuberkulin dari fasyankes (3). Fasyankes rujukan tuberkulin mendiagnosis TB anak dengan tambahan uji tuberkulin atau dapat mengirim pasien yang diuji tuberkulin untuk dibaca dan atau didiagnosis oleh fasyankes pengirim. Juknis Manajemen TB Anak 69 Juknis TB Anak Anak 0 - 14 tahun Anak 0 - 14 tahun Suspek TB Anak Suspek TB Anak Sistem Skoring Sistem Skoring a Penyuntikan Uji Tuberkulin b Pembacaan Uji Tuberkulin Penegakan Diagnosis Terapi TB Anak Fasyankes Pembacaan Uji Tuberkulin c d Penegakan Diagnosis Terapi TB Anak Fasyankes Rujukan Tuberkulin a. Pasien dirujuk untuk penyuntikan tuberkulin ke fasyankes rujukan b. Pasien dikembalikan untuk dibaca hasil tuberkulin di fasyankes c. Pasien dibaca tuberkulin di fasyankes rujukan tuberkulin, kembali ke fasyankes asal untuk penegakan diagnosis d. Pasien ditegakkan diagnosis di fasyankes rujukan tuberkulin, kembali ke fasyankes asal untuk memulai pengobatan Alur Rujukan Tuberkulin di Fasilitas Pelayanan Kesehatan 70 Juknis Manajemen TB Anak Juknis TB Anak BAB X PENCEGAHAN DAN PENGENDALIAN INFEKSI TB Pengendalian infeksi TB terutama adalah diagnosis kasus TB dan pengobatan yang adekuat, serta mengikuti perkembangan pasien dengan baik (tidak terjadi drop-out) di tingkat pelayanan kesehatan manapun. Selain upaya di atas, diperlukan pula perbaikan lingkungan rumah seperti ventilasi (pintu dan jendela) yang baik dan masuknya sinar matahari ke dalam rumah secara efektif. Pengendalian transmisi TB di klinik HIV juga perlu diperhatikan karena anak terinfeksi HIV merupakan kelompok yang sangat rentan terhadap infeksi apapun terutama TB dan apabila mereka sakit TB maka dapat menjadi sumber penularan selanjutnya. Pencegahan penularan dan infeksi pada orang serumah serta fasilitas pelayanan kesehatan merupakan komponen penting pada kontrol dan tatalaksana TB pada anak. Petugas kesehatan yang menangani pasien TB merupakan kelompok risiko tinggi untuk terinfeksi TB. Penularan infeksi rumah sakit kuman M. tuberkulosis dari pasien TB ke petugas kesehatan sudah diketahui sejak lama dan angka kejadiannya terus meningkat. Pengendalian infeksi pada fasilitas pelayanan kesehatan dimulai dari aspek dukungan manajemen berupa komitmen dan kepemimpinan dalam kegiatan pengendalian infeksi di fasilitas pelayanan kesehatan itu sendiri. Kegiatan lainnya berupa upaya pengendalian infeksi di fasilitas pelayanan kesehatan dengan 4 pilar utama a. Pilar aktivitas manajemen Komitmen, kepemimpinan dan dukungan manajemen yang efektif dalam kegiatan PPI TB di fasyankes. Tujuan pengendalian manajerial adalah untuk menjamin tersedianya sumberdaya terlatih yang diperlukan untuk pelaksanaan PPI. Kegiatan pengendalian manajerial meliputi pembuatan kebijakan, perencanaan, pelaksanaan, monitoring serta evaluasi pada semua aspek PPI TB b. Pilar pengendalian administratif Tujuan pengendalian administratif adalah untuk melindungi petugas kesehatan, pengunjung dan pasien dari penularan TB dan untuk menjamin tersedianya sumberdaya yang diperlukan untuk pelaksanaan PPI. Juknis Manajemen TB Anak 71 Juknis TB Anak c. Pilar pengendalian lingkungan Tujuan dari pengendalian lingkungan adalah untuk mengurangi konsentrasi droplet nuclei di udara dan mengurangi keberadaan bendabenda yang terkontaminasi sesuai dengan epidemiologi infeksi. Pengendalian lingkungan adalah upaya dengan menggunakan teknologi yang bertujuan untuk mengurangi penyebaran dan menurunkan kadar percik renik di udara sehingga tidak menularkan orang lain. Upaya pengendalian dapat dilakukan dengan sistem ventilasi yang menyalurkan percik renik kearah tertentu atau ditambah dengan penggunaan radiasi ultraviolet d. Pilar pengendalian alat pelindung diri (APD) Pengendalian perlindungan diri adalah untuk melindungi petugas kesehatan yang harus bekerja di lingkungan dengan kontaminasi percik renik di udara yang tidak dapat dihilangkan seluruhnya dengan pengendalian administratsi dan lingkungan Tindakan efektif pencegahan dan pengendalian infeksi TB tanpa stigma 1. Penyuluhan kesehatan kepada pasien dan masyarakat 2. Membuat rencana pengendalian infeksi 3. pengumpulan sputum yang aman 4. Menggalakkan etika batuk dan hygiene batuk 5. Pisahkan pasien curiga TB untuk mendapat layanan cepat 6. Lakukan diagnosis dan tatalaksana dengan cepat 7. Ventilasi udara yang baik 8. Petugas kesehatan memakai APD 9. Bangunan fasilitas kesehatan yang menunjang 10.Monitor pelaksanaan infeksi kontrol Pada daerah endemik TB, selain risiko tinggal di lingkungan dengan kasus TB menular yang relative tinggi, terdapat risiko penularan TB pada anak-anak yang datang ke fasyankes. Risiko infeksi tersebut meningkat untuk bayi dan anak atau anak yang terinfeksi HIV dari segala usia yang datang ke fasyankes dengan orangtuanya. Risiko paparan TB semakin besar di fasyankes yang menangani kasus TB HIV. 72 Anak dengan TB sering tidak dianggap menular dan karena itu tidak mungkin untuk menularkan TB. Namun, beberapa anak dengan BTA positif dapat menularkan TB, oleh karena itu pengendalian infeksi juga penting di klinik anak. Beberapa lokasi yang perlu penguatan pengendalian infeksi adalah: Juknis Manajemen TB Anak Juknis TB Anak • Perawatan bayi baru lahir • Fasyankes yang melayani pasien TB dewasa dan TB anak. Pengaturan jam kunjungan klinik juga penting untuk mengatur waktu kunjungan antara pasien TB dan anak yang memiliki resiko tinggi untuk tertular • klinik HIV • Fasyankes yang merawat anak dengan gizi buruk Anak usia sekolah dengan TB sebaiknya istirahat dirumah sampai diketahui statusnya tidak menular. Juknis Manajemen TB Anak 73 Juknis TB Anak BAB XI DAFTAR PUSTAKA Department of Health and Human Services, 2002, 2000 CDC Growth Chart for the United States: Methods and Development International Journal of Tuberculosis and Lung Disease, 2004, Bab Jumlah Populasi berdasarkan usia, 8:627-9 Kemenkes, 2013, Petunjuk Teknis Tata Laksana Klinis Ko-Infeksi TB HIV Kemenkes, 2011, Pedoman Nasional Pengendalian Tuberkulosis, Kemenkes, 2011, Pedoman Nasional Pengendalian Tuberkulosis, Depkes-IDAI, 2008, Diagnosis dan Tatalaksana Tuberkulosis Anak, Kelompok Kerja TB Anak Mark Nicol, use of Xpert MTB/RIF for the diagnosis of tuberculosis in children, Unpublished UKK Respirologi PP Ikatan Dokter Anak Indonesia, 2008, Pedoman Nasional Tuberkulosis Anak, edisi ke2 dengan revisi WHO, 2006, Guidance for national tuberculosis programmes on yhe management of tuberculosis in children WHO, September 2009, Dosing instruction for the use of currently available fixed-dose combination TB medicines for children WHO, 2006, Ethambutol efficacy and toxicity: literature review and recommendations for daily and intermittent dosage in children WHO, 2012, Rapid Advice Treatment of Tuberculosis in Children WHO, 2012, Draft of Guidance for national tuberculosis programmes on yhe management of tuberculosis in children, Second edition 74 Juknis Manajemen TB Anak Juknis TB Anak Lampiran 1. Pelaksanaan Uji Tuberkulin Persiapan penyuntikan tuberkulin 1. Bahan (antigen) yang digunakan untuk Uji Tuberkulin di Indonesia yaitu Purified Protein Derivative atau biasanya disingkat dengan PPD. PPD yang digunakan adalah PPD RT 23 dengan Tween 80. 2. Tulislah tanggal pada setiap vial dari PPD pada waktu PPD tersebut dibuka. Jangan menggunakan PPD yang sudah dibuka lebih dari 30 hari. 3. PPD harus disimpan di tempat yang dingin (suhu 2 – 8 derajat Celcius) yaitu dalam refrigrator (lemari es) atau dalam cool-box atau vaccine-carrier dengan cool-pack. Jangan menyimpan dalam freezer sebab PPD tidak boleh beku. PPD yang beku, tidak dapat digunakan untuk Uji Tuberkulin dan harus dibuang. 4. Simpanlah PPD ditempat yang terlindung dari sinar matahari. Jika PPD tersebut terpapar dengan sinar matahari untuk suatu jangka waktu yang lama, PPD tersebut tidak dapat digunakan lagi. 5. Alat suntik (semprit) yang digunakan untuk uji tuberkulin ini adalah semprit sekali-pakai khusus untuk tuberkulin yaitu semprit 1 cc dengan jarum 26 – 27 gauge yang panjangnya 1 cm dan 20o bevel. Cara melakukan uji tuberkulin 1. Cara mengambil Tuberkulin PPD dari vial: A. Tusukkan jarum secara vertikal ke dalam vial B. Ambil tuberkulin PPD sebanyak 0,1 ml dengan cara membalik vial kemudian cabut jarum dari vial. C. Ganti jarum dengan yang baru (ukuran No 26/ 27 G). Jarum yang sudah digunakan untuk mengambil PPD dari vial tidak boleh digunakan untuk menyuntikkan PPD tersebut. 2. Pemilihan lokasi penyuntikan , a dan antisepsis a. Lokasi pada volar lengan bawah 5-10 cm di bawah lipatan siku atau daerah 1/3 tengah dari lengan bawah b. Pilih area yang bersih dari luka, lesi kulit atau jaringan parut c. Lakukan asepsis dan antisepsis dengan kapas alkohol 5 – 10 cm Juknis Manajemen TB Anak 75 Juknis TB Anak 3. Penyuntikan secara intra kutan / intra dermal a. Masukkan jarum secara perlahan, lubang ujung jarum menghadap ke atas, membentuk sudut 5–15° dengan permukaan lengan. b. Lubang ujung jarum harus masuk tepat di dalam permukaan kulit (sampai sebatas lubang ujung jarum). 76 Juknis Manajemen TB Anak Juknis TB Anak 4. Pengecekan suntikan a. Setelah dilakukan injeksi yang benar, akan terlihat intradermal wheal (penonjolan di tempat penyuntikkan berwarna pucat dengan gambaran pori-pori seperti kulit jeruk) dengan diameter 5–6mm. b. Setelah jarum suntik dicabut, daerah penyuntikkan jangan diusap atau ditekan dengan kapas atau alat lain. c. Jika tidak berhasil (tidak terlihat intradermal wheal), lakukan ulangan pada lokasi paling sedikit berjarak 5 cm dari tempat suntikan sebelumnya. d. Jangan dilingkari dengan pulpen/spidol, karena dapat menghalangi pembacaan hasil. Data-data dicatat di dalam catatan medis. 5. Pencatatan data a. Catat data yang diperlukan pada catatan medis, yaitu berupa tanggal dan jam dilakukannya penyuntikan, lokasi penyuntikan dan nomer lot PPD. Pembacaan Uji Tuberkulin Hasil uji tuberkulin harus dibaca 72 jam setelah penyuntikan. Indurasi yang baik dan dapat dinilai adalah indurasi yang bulat, permukaan rata dan berwarna merah. Jika permukaan indurasi tidak rata atau terdapat tonjolan di tengahnya, maka indurasi tidak dapat dibaca karena merupakan tanda adanya infeksi di lokasi penyuntikkan dan dinilai ulang 2 hari lagi. Bila indurasi berwarna biru atau kehitaman berarti menunjukkan ada hematom sehingga tidak dapat dinilai dan harus dilakukan uji tuberkulin ulang setelah 2 minggu. Pengukuran indurasi dilakukan secara transversal dari indurasi. 1. Inspeksi lokasi penyuntikan - Secara visual lakukan inspeksi pada lokasi penyuntikan di tempat yang terang dengan pencahayaan yang baik, dan yang akan diukur adalah indurasinya bukan kemerahan pada kulit (eritema). eritema indurasi Juknis Manajemen TB Anak 77 Juknis TB Anak 2. Palpasi indurasi - Gunakanlah ujung jari untuk meraba batas / tepi indurasi. Palpasi jari dilakukan dari area luar ke arah indurasi. 3. Tandai indurasi - Ujung jari digunakan sebagai petunjuk untuk menandai tepi indurasi, tandai dengan pena. -Dapat juga menggunakan metode ballpoint, yaitu ujung pena ditarik dari area di luar kemerahan menuju ke arah indurasi sampai ujung pena terasa mengenai tepi indurasi 4. Ukur diameter indurasi menggunakan penggaris elastis yang transparan - Tempatkan “nol / 0” dari penggaris di sisi kiri batas indurasi - Baca nilai di tepi kanan indurasi 5. Catat diameter indurasi - Jangan mencatat hasil sebagai “positif” atau “negatif” - Catatlah hasil dalam skala mm - Jika tidak ada indurasi, catat hasil : 0 mm 78 Juknis Manajemen TB Anak Juknis TB Anak Interpretasi hasil Uji Tuberkulin Tabel Hasil Pembacaan Uji Tuberkulin Pembacaan Negatif Indurasi 0-4 Positif meragukan 5 - 9 Positif 10 - 14 ≥ 15 Penafsiran Tidak ada infeksi Sedang dalam masa inkubasi Anergi Infeksi M.Atipik BCG Infeksi TB alamiah Kesalahan teknis Infeksi TB alamiah BCG Infeksi M atipik Sangat mungkin infeksi TB alamiah Juknis Manajemen TB Anak 79 Juknis TB Anak Lampiran 2 Pengambilan Sampel pada Anak Prosedur dasar metode umum mendapatkan spesimen dari anak untuk pemeriksaan mikroskopi : ekspektorasi, bilas lambung dan induksi sputum. A. Ekspektorasi Latarbelakang Semua spesimen sputum yang diproduksi oleh anak harus dikirim untuk pemeriksaan mikroskopi, dan bila tersedia untuk biakan kuman Mtb. 3 spesimen sputum harus didapatkan yaitu : 1. Spesimen sewaktu (pada evaluasi pertama) 2. Spesimen pagi hari hari dan spesimen sewaktu kedua (pada kunjungan selanjutnya) Prosedur Jelaskan pada anak dan keluarganya tujuan pengumpulan spesimen 1. Perintahkan anak untuk berkumur dengan air sebelum menghasilkan sputum. Tujuan : untuk membersihkan makanan dan bakteri yang dapat mengkontaminasi di mulut. 2. Perintahkan anak menarik dua kali nafas panjang, tahan selama beberapa detik setelah setiap inhalasi lalu keluarkan nafas perhalan. Bernafas lagi untuk ketiga kalinya lalu dengan kuat keluarkan udara keluar. Minta anak untuk menarik nafas kembali lalu batuk. Tindakan ini akan menghasilkan sputum dari dalam paru. Minta anak memegang kontainer sputum dekat dengan bibir dan masukkan sputum ke kontainer setelah batuk produktif. 3. Jika jumlah sputum tidak cukup, minta pasien untuk batuk lagi.Banyak pasien tidak dapat memproduksi sputum dari dalam saluran pernafasan hanya dalam beberapa detik. Berikan anak waktu yang cukup untuk memproduksi ekspektorasi. 4. Bila tidak ada ekspektorasi, anggap kontainer sudah digunakan dan buang pada tempat yang sesuai. 80 Juknis Manajemen TB Anak Juknis TB Anak B. Bilas lambung Latarbelakang Anak dengan TB dapat menelan mukus yang mengandung M. tuberculosis. Bilas lambung merupakan teknik yang digunakan untuk mengumpulkan isi lambung untuk dapat mengkonfirmasi diagnosis TB dengan mikroskop dan biakan kuman Mtb. Karena distress yang akan dialami anak, dan rendahnya lapang pandang BTA positif di mikroskop, maka prosedur ini hanya dilakukakan bila biakan tersedia. Mikroskopi kadang bisa memberikan hasil false-positive (terutama pada anak yang terinfeksi HIV yang berisiko memiliki mycobacteria nontuberculous). Biakan dapat menentukan kepekaan organisme terhadap obat anti TB. Bilas lambung digunakan untuk mengumpulkan spesimen untuk pemeriksaan mikroskopi dan biakan kuman MTb dimana sputum tidak dapat diekpektorasi secara spontan ataupun diinduksi dengan menggunakan salin hipertonis. Prosedur ini paling berguna untuk anak yang dirawat di RS. Namun, hasil biakan positif dari 3 set bilas lambung hanya sekitar 25-50% dari anak dengan TB aktif.Sehingga, hasil smear ataupun biakan negatif tidak mengeksklusi TB pada anak.Bilas lambung dikumpulkan dari anak yang dicurigai pulmonary Tb. Selama tidur, sistem mukosiliary menyebabkan mukus berkumpul di tenggorakan. Mukus lalu tertelan dan tertinggal di lambung sampai lambung kosong. Sehingga, spesimen yang mengandung jumlah bakteri terbanyak didapatkan di pagi hari. Bilas lambung tiga pagi berturut-turut harus dilakukan pada tiap pasien.Angka ini untuk memaksimalkan lapang pandang smear-positivity. Sebagai catatan, bilas lambung yang pertama memiliki lapang pandang terbesar.Untuk melaksanakan test secara benar biasanya dibutuhkan dua orang (satu melaksanakan test dan satu lagi sebagai asisten). Anak puasa setidaknya 4 jam (3 jam pada bayi) sebelum prosedur dan anak dengan hitung trombosit yang rendah atau kemungkinan pendarahan sebaiknya tidak menjalani prosedur ini. Peralatan yang dibutuhkan: • Sarung tangan • Nasogastric tube ( biasanya ukuran 10 F atau lebih besar ) • Syringe 5, 10, 20 or 30 cm3dengan konektor nasogastric tube yang sesuai Juknis Manajemen TB Anak 81 Juknis TB Anak • • • • • • • Kertas litmus Kontainer spesimen Pulpen untuk memberi label spesimen Formulir permintaan laboratorium Air steril atau normal salin (0.9% NaCl) Larutan Na bicarbonate (8%) alkohol/chlorhexidine. Prosedur Prosedur dapat dilakukan pada pasien rawat inap, pagi hari ketika pasien bangun di bedside atau di ruangan tindakan yang ada di bangsal, atau pada pasien rawat jalan (diperlukan fasilitas yang lengkap). Anak berpuasa setidaknya 4 jam (bayi 3 jam) sebelum prosedur. 82 1. Cari asistan untuk membantu 2. Siapkan semua peralatan sebelum memulai prosedur 3. Posisikan anak dengan posisi terlentang atau miring. Asisten membantu memegang pasien. 4. Tentukan jarak antara hidung dan lambung, untuk memperkirakan jarak yang akan dibutuhkan untuk memasukan tube ke dalam lambung. 5. Sambungkan syringe ke nasogastric tube. 6. Masukan nasogastric tube dengan lembut melalui hidung sampai ke lambung. 7. Aspirasi isi lambung (2-5 ml) menggunakan syringe yang sudah melekat ke nasogastric tube. 8. Untuk memeriksa posisi tube benar atau tidak, test isi lambung dengan kertas litmus, kertas litmus biru berubah menjadi merah (dalam respons terhadap asam lambung) (Juga bisa diperiksa dengan memasukan beberapa udara (3-5 ml0 dari syringe ke lambiung dan dengarkan menggunakan stetoskop). 9. Jika tidak ada cairan yang teraspirasi, masukan 5-10 ml air atau normal saline dan coba untuk mengaspirasi lagi • Jika masih belum berhasil coba lagi (walaupun posisi nasogastric tube tidak benar dan air ataupun normal salin masuk kedalam saluran udara, risiko efek samping sangatlah kecil) • Jangan diulangi lebih dari tiga kali. 10.Ambil isi lambung (idealnya 5-10 ml) Juknis Manajemen TB Anak Juknis TB Anak 11.Pindahkan cairan lambung dari syringe ke kontainer steril (sputum collection cup). 12.Tambahkan volume cairan sodium bicarbonate sejumlahspesimen ( untuk menetralkan isi lambung yang asam dan mencegah pengrusakan basil tuberkel). Setelah prosedur 1. Seka kontainer spesimen dengan alkohol/chlorhexidineuntuk mencegah infeksi silang dan beri label. 2. Isi formulir permintaan laboratorium. 3. Transportasikan spesimen (di cool box) ke laboratorium untuk diproses secepat mungkin (dalam 4 jam) 4.Jika ada kemungkinan dibutuhkan waktu lebih dari 4 jam untuk metransportasikan spesimen, letakkan dalam refrigerator (4–8 °C) dan simpan sampai bisa ditransportasikan. 5. Berikan anak makanan seperti biasa. Keamanan Bilas lambung biasanya merupakan prosedur yang tidak menghasilkan aerosol. Anak hanya berisiko kecil mentransmisikan infeksi, sehingga dapat dilakukan dengan aman di kamar rawat inap atau ruang tindakan rutin. C. Induksi sputum Tidak seperti bilas lambung, induksi sputum merupakan prosedur yang menghasilkan aerosol. Bila memungkinkan, prosedur ini sebaiknya dilakukan diruang isolasi yang memiliki tindakan pencegahan kontrol infeksi yang mencukupi (negative pressure, sinar ultraviolet (nyalakan jika ruang tidak digunakan) dan kipas ekstraktor). Induksi sputum merupakan prosedur yang berisiko rendah. Hanya sedikit efek samping yang dilaporkan,seperticoughing spells, mild wheezingdan epistaksis. Penelitian terbaru menunjukkan prosedur ini dapat dilakukan dengan aman pada bayi.(2), namun staf memerlukan pelatihan dan peralatan khusus untuk melakukan prosedur ini pada bayi. Juknis Manajemen TB Anak 83 Juknis TB Anak Pendekatan umum Periksa anak sebelum prosedur untuk memastikan mereka cukup sehat untuk menjalani prosedur.Anak dengan karakteristik dibawah ini sebaiknya tidak menjalani induksi sputum : • Belum cukup puasa : jika anak belum puasa setidaknya 3 jam, tunda prosedur sampai waktu yang tepat. • Distress pernafasan berat (termasuk tachypnea, wheezing, hipoksia) • Sedang dalam intubasi • Perdarahan : hitung trombosit rendah, kemungkinan pendarahan, epistaksis (simptomatik atau hitung platelet<50/ml darah). • Penurunan kesadaran • Riwayat asma (yang didiagnosis dan ditatalaksana oleh klinisi) Prosedur 1. Berikan bronkodilator (contoh salbutamol) untuk mengurangi risiko wheezing. 2. Berikan nebulisasi saline hipertonic (3% NaCl) selama 15 menit atau sampai 5 cm3larutan sudah diberikan. 3. Berikan fisioterapi dada bila perlu; hal ini berguna untuk memobilisasi sekresi. 4. Untuk anak yang lebih besar dan sudah bisa ekspektorasi, ikuti prosedur di section A untuk mengekspektorat sputum. 5. Untuk anak yang tidak dapat mengekspektorate (contoh anak yang lebih muda), lakukan : (i) suction hidung untuk membersihkan sekresi nasalatau (ii)aspirasi nasopharyngealuntuk mengumpulkan spesimen yang sesuai. Setiap peralatan yang akan digunakan kembali harus didisinfektan dan disterilisasi sebelum digunakan pada pasien berikutnya. 84 Juknis Manajemen TB Anak Juknis TB Anak Lampiran 3 Perhitungan status gizi pada anak Perhitungan status gizi pada anak sebaiknya menggunakan parameter BB/TB, tetapi pengkuran BB/U dapat membantu Perhitungan BB/TB 1. Perhitungan status gizi anak usia < 5 tahun a. menghitung BB/PB pada anak < 2 tahun atau BB/TB pada anak >2 tahun b. Menggunakan kurva WHO Z score 2007 yang dibedakan berdasar jenis kelamin, dengan cara sebagai berikut: 1) Pada kurva WHO sesuai dengan kriteria umur dan jenis kelamin, tentukan titik perpotongan Berat (Weight) di aksis sebelah kiri dengan Tinggi (Length) di aksis bawah dari kurva. 2)Tentukan titik tersebut berada pada garis kurva berapa SD (Standard Deviasi) 3) Kriteria yang dipakai sebagai berikut: • < -3 SD : gizi buruk • < -2 SD : gizi kurang • -2 SD s.d +1 SD : gizi baik 2. Perhitungan status gizi anak usia > 5 tahun a. Menggunakan kurva CDC tahun 2000 dengan cara sebagai berikut 1) Pilih kurva CDC sesuai dengan jenis kelamin dan umur dari anak yang akan diukur status gizinya 2) Pada kurva CDC, terdapat 2 macam grafik (dengan masingmasing 7 garis) dalam 1 kurva 3) Hitung Tinggi badan dan Berat Badan dari anak yang akan diukur. 4) Dengan Tinggi badan anak yang akan diukur status gizinya, pada grafik sebelah atas, tentukanperpotongan antara Panjang (Length) dengan garis kurva yang paling tengah 5) Dari titik perpotongan tersebut, tarik garis ke bawah sampai memotong garis tengah dari grafik kedua (grafik bawah). 6) Pada perpotongan dengan grafik kedua, tarik garis ke kanan dan tentukan berapa Berat (Weight). 7) Berat (Weight) yang ditemukan merupakan Berat Badan Ideal Juknis Manajemen TB Anak 85 Juknis TB Anak dari anak yang akan diukur status gizinya. 8)Hitung prosentase Berat badan anak dengan berat badan idealnya dengan rumus : BB anak/BB ideal x 100% 9)Dengan Kriteria Waterlow 1972, tentukan status gizi anak sebagai berikut: • >90-110% ⇒ normal • >80-90% ⇒ mild malnutrition • >70-80% ⇒ moderate malutrition • <70% ⇒ gizi buruk • Mild dan moderate malnutrition termasuk kategori gizi kurang Perhitungan BB/U Perhitungan BB/U menggunakan tabel sesuai dengan jenis kelamin dan kelompok umur. 86 Juknis Manajemen TB Anak Juknis TB Anak Juknis Manajemen TB Anak 87 Juknis TB Anak 88 Juknis Manajemen TB Anak Juknis TB Anak Juknis Manajemen TB Anak 89 Juknis TB Anak 90 Juknis Manajemen TB Anak Juknis TB Anak Juknis Manajemen TB Anak 91 Juknis TB Anak 92 Juknis Manajemen TB Anak Juknis TB Anak Juknis Manajemen TB Anak 93 Juknis TB Anak 94 Juknis Manajemen TB Anak Juknis TB Anak Lampiran Tabel Berat Badan Menurut Umur (Sampai Usia 3 Tahun 5 Bulan) LAKI-LAKI (sampai usia 3.5 tahun) Lampira LAK PEREMPUAN (sampai usia 3.5 tahun) 0 >80% Kg 3.3 <80% Kg 2.6 2 0 3.2 2.6 1.9 1 2 3 4 5 4.3 5.2 6 6.7 7.3 3.4 4.2 4.8 5.4 5.8 2.6 3.1 3.6 4 4.4 1 2 3 4 5 4 4.7 5.4 6 6.7 3.2 3.8 4.3 4.8 5.4 2.4 2.8 3.2 3.6 4 6 7 8 9 10 11 12 13 14 15 16 17 18 19 20 21 22 23 24 25 26 27 28 29 30 31 32 33 34 35 36 37 38 39 40 41 7.8 8.3 8.8 9.2 9.5 9.9 10.2 10.4 10.7 10.9 11.1 11.3 11.5 11.7 11.8 12 12.2 12.4 12.6 12.8 13 13.1 13.3 13.5 13.7 13.8 14 14.2 14.4 14.5 14.7 14.8 15 15.2 15.3 15.5 6.2 6.6 7 7.4 7.6 7.9 8.2 8.3 8.6 8.7 8.9 9 9.2 9.4 9.4 9.6 9.8 9.9 10.1 10.2 10.4 10.5 10.6 10.8 11 11 11.2 11.4 11.5 11.6 11.8 11.8 12 12.2 12.2 12.4 4.7 5 5.3 5.5 5.7 5.9 6.1 6.2 6.4 6.5 6.7 6.8 6.9 7 7.1 7.2 7.3 7.4 7.6 7.7 7.8 7.9 8 8.1 8.2 8.3 8.4 8.5 8.6 8.7 8.8 8.9 9 9.1 9.2 9.3 6 7 8 9 10 11 12 13 14 15 16 17 18 19 20 21 22 23 24 25 26 27 28 29 30 31 32 33 34 35 36 37 38 39 40 41 7.2 7.7 8.2 8.6 8.9 9.2 9.5 9.8 10 10.2 10.4 10.6 10.8 11 11.2 11.4 11.5 11.7 11.9 12.1 12.3 12.4 12.6 12.8 12.9 13.1 13.3 13.4 13.6 13.8 13.9 14.3 14.4 14.6 14.8 14.9 5.8 6.2 6.6 6.9 7.1 7.4 7.6 7.8 8 8.2 8.3 8.5 8.6 8.8 9 9.1 9.2 9.4 9.5 9.7 9.8 9.9 10.1 10.2 10.3 10.5 10.6 10.7 10.9 11 11.1 11.4 11.5 11.7 11.8 11.9 4.3 4.6 4.9 5.2 5.3 5.5 5.7 5.9 6 6.1 6.2 6.4 6.5 6.6 6.7 6.8 6.9 7 7.1 7.3 7.4 7.4 7.6 7.7 7.7 7.9 8 8 8.2 8.3 8.3 8.6 8.6 8.8 8.9 8.9 Usia Bulan <60% Kg >80% Kg Usia Bulan <80% Kg <60% Kg Juknis Manajemen TB Anak Usia Tahun 3 4 5 6 7 8 9 1 10 1 11 1 12 1 13 1 14 1 95 Juknis TB Anak Lampiran Tabel Berat Badan Menurut Umur (Usia 3 Tahun 5 Bulan — 15 Tahun) LAKI-LAKI (usia 3.5 —15 tahun) PEREMPUAN (usia 3.5 —15 tahun) 1.9 Usia Tahun 3.5 >80% Kg 15.7 <80% Kg 12.6 <60% Kg 9.4 Usia Tahun 3.5 >80% Kg 15.1 <80% Kg 12.1 2.4 2.8 3.2 3.6 4 4 4.5 5 5.5 6 16.7 17.7 18.7 19.7 20.7 13.4 14.2 15 15.8 16.6 10 10.6 11.2 11.8 12.4 4 4.5 5 5.5 6 16 16.8 17.7 18.6 19.5 12.8 13.4 14.2 14.9 15.6 9.6 10.1 10.6 11.2 11.7 4.3 4.6 4.9 5.2 5.3 5.5 5.7 5.9 6 6.1 6.2 6.4 6.5 6.6 6.7 6.8 6.9 7 7.1 7.3 7.4 7.4 7.6 7.7 7.7 7.9 8 8 8.2 8.3 8.3 8.6 8.6 8.8 8.9 8.9 6.5 7 7.5 8 8.5 9 9.5 10 10.5 11 11.5 12 12.5 13 13.5 14 14.5 15 21.7 22.9 24 25.3 26.7 28.1 29.7 31.4 33.3 35.3 37.5 39.8 42.7 45.5 48 51 53.8 56.2 17.4 18.3 19.2 20.2 21.4 22.5 23.8 25.1 26.6 28.2 30 31.8 34.2 36.4 38.4 40.8 43 45 13 13.7 14.4 15.2 16 16.9 17.8 18.8 20 21.2 22.5 23.9 25.6 27.3 28.8 30.6 32.3 33.7 6.5 7 7.5 8 8.5 9 9.5 10 10.5 11 11.5 12 12.5 13 13.5 14 14.5 15 20.6 21.8 23.3 24.8 26.6 28.5 30.5 32.5 34.7 37 39.2 41.5 43.8 45.1 47.8 49.2 50.8 51.8 16.5 17.4 18.6 19.8 21.3 22.8 24.4 26 27.8 29.6 31.4 33.2 35 36.1 38.2 39.4 40.6 41.4 12.6 13.1 14 14.9 16 17.1 18.3 19.5 20.8 22.2 23.5 24.9 26.3 27.1 28.7 29.5 30.5 31.1 60% Kg 96 Juknis Manajemen TB Anak <60% Kg 9.1 Juknis TB Anak Juknis Manajemen TB Anak 97 Juknis TB Anak ISBN 978-602-235-436-9 9 786 022 35 436 9 98 Juknis Manajemen TB Anak