PENDAHULUAN Penyakit jantung koroner adalah
advertisement

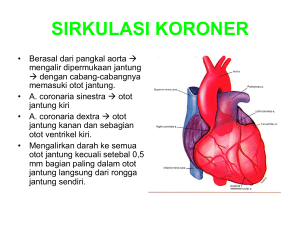
PENDAHULUAN Penyakit jantung koroner adalah penyebab kematian paling umum di Amerika Serikat (AS) dan Eropa. Sindrom koroner akut (ACS) merupakan komplikasi umum dari penyakit jantung koroner, terkait dengan lebih dari 2,5 juta rawat inap di seluruh dunia setiap tahun. ACS menggambarkan gangguan klinis mulai dari ST-elevasi miokard infark (STEMI), non-STelevasi miokard infark (NSTEMI) dan angina tidak stabil (UA). Diperkirakan bahwa infark miokard (MI) terjadi setiap 34 detik di Amerika Serikat, dan bahwa satu orang meninggal setiap menitnya. Kebanyakan kasus ACS disebabkan oleh pecahnya plak aterosklerotik di arteri koroner, mengakibatkan pembentukan thrombus. Bila plak terkikis atau pecah, menghasilkan thrombus yang membatasi aliran darah ke otot jantung. Kurangnya pasokan darah yang berkepanjangan mengakibatkan kematian jaringan otot jantung didefinisikan sebagai MI (miokard infark). Tingkat penyumbatan arteri yang disebabkan oleh thrombus menentukan jumlah kerusakan miokard yang terjadi dan jenis ACS, yaitu : UA (unstable angina) - parsial / intermiten oklusi, tidak ada kerusakan miokard NSTEMI - parsial / intermiten oklusi, kerusakan miokard STEMI - oklusi lengkap, kerusakan miokard A. Anatomi dan Fisiologi Jantung Secara anatomi ukuran jantung sangatlah variatif. Dari beberapa referensi ukuran jantung manusia mendekati ukuran kepalan tangannya atau dengan ukuran panjang kira-kira 5″ (12cm) dan lebar sekitar 3,5″ (9cm). Jantung terletak di belakang tulang sternum, tepatnya di ruang mediastinum diantara kedua paru-paru dan bersentuhan dengan diafragma. Bagian atas jantung terletak dibagian bawah sternal notch, 1/3 dari jantung berada disebelah kanan dari midline sternum , 2/3 nya disebelah kiri dari midline sternum. Sedangkan bagian apek jantung di interkostal ke-5 atau tepatnya di bawah puting susu sebelah kiri. Jantung di bungkus oleh sebuah lapisan yang disebut lapisan perikardium, di mana lapisan perikardium ini di bagi menjadi 3 lapisan (lihat gb.3) yaitu : 1. Lapisan fibrosa, yaitu lapisan paling luar pembungkus jantung yang melindungi jantung ketika jantung mengalami overdistention. Lapisan fibrosa bersifat sangat keras dan bersentuhan langsung dengan bagian dinding dalam sternum rongga thorax, disamping itu lapisan fibrosa ini termasuk penghubung antara jaringan, khususnya pembuluh darah besar yang menghubungkan dengan lapisan ini (exp: vena cava, aorta, pulmonal arteri dan vena pulmonal). 2. Lapisan parietal, yaitu bagian dalam dari dinding lapisan fibrosa 3. Lapisan Visceral, lapisan perikardium yang bersentuhan dengan lapisan luar dari otot jantung atau epikardium. Diantara lapisan pericardium parietal dan lapisan perikardium visceral terdapat ruang atau space yang berisi pelumas atau cairan serosa atau yang disebut dengan cairan perikardium. Cairan perikardium berfungsi untuk melindungi dari gesekan-gesekan yang berlebihan saat jantung berdenyut atau berkontraksi. Banyaknya cairan perikardium ini antara 15 – 50 ml, dan tidak boleh kurang atau lebih karena akan mempengaruhi fungsi kerja jantung. Gb: 3 Lapisan Otot Jantung Seperti yang terlihat pada Gb.3, lapisan otot jantung terbagi menjadi 3 yaitu : 1. Epikardium,yaitu bagian luar otot jantung atau pericardium visceral 2. Miokardium, yaitu jaringan utama otot jantung yang bertanggung jawab atas kemampuan kontraksi jantung. 3. Endokardium, yaitu lapisan tipis bagian dalam otot jantung atau lapisan tipis endotel sel yang berhubungan langsung dengan darah dan bersifat sangat licin untuk aliran darah, seperti halnya pada sel-sel endotel pada pembuluh darah lainnya. (Lihat Gb.3 atau Gb.4) Gb: 4 Katup Jantung Katup jatung terbagi menjadi 2 bagian, yaitu katup yang menghubungkan antara atrium dengan ventrikel dinamakan katup atrioventrikuler, sedangkan katup yang menghubungkan sirkulasi sistemik dan sirkulasi pulmonal dinamakan katup semilunar. Katup atrioventrikuler terdiri dari katup trikuspid yaitu katup yang menghubungkan antara atrium kanan dengan ventrikel kanan, katup atrioventrikuler yang lain adalah katup yang menghubungkan antara atrium kiri dengan ventrikel kiri yang dinamakan dengan katup mitral atau bicuspid. Katup semilunar terdiri dari katup pulmonal yaitu katup yang menghubungkan antara ventrikel kanan dengan pulmonal trunk, katup semilunar yang lain adalah katup yang menghubungkan antara ventrikel kiri dengan asendence aorta yaitu katup aorta. (Lihat Gb: 5) Katup berfungsi mencegah aliran darah balik ke ruang jantung sebelumnya sesaat setelah kontraksi atau sistolik dan sesaat saat relaksasi atau diastolik. Tiap bagian daun katup jantung diikat oleh chordae tendinea sehingga pada saat kontraksi daun katup tidak terdorong masuk keruang sebelumnya yang bertekanan rendah. Chordae tendinea sendiri berikatan dengan otot yang disebut muskulus papilaris. Ruang,Dinding & Pembuluh Darah Besar Jantung Jantung kita dibagi menjadi 2 bagian ruang, yaitu : 1. Atrium (serambi) 2. Ventrikel (bilik) Karena atrium hanya memompakan darah dengan jarak yang pendek, yaitu ke ventrikel. Oleh karena itu otot atrium lebih tipis dibandingkan dengan otot ventrikel. Kedua atrium memiliki bagian luar organ masing-masing yaitu auricle. Dimana kedua atrium dihubungkan dengan satu auricle yang berfungsi menampung darah apabila kedua atrium memiliki kelebihan volume. Kedua atrium bagian dalam dibatasi oleh septal atrium. Ada bagian septal atrium yang mengalami depresi atau yang dinamakan fossa ovalis, yaitu bagian septal atrium yang mengalami depresi disebabkan karena penutupan foramen ovale saat kita lahir. Ada beberapa ostium atau muara pembuluh darah besar yang perlu diketahui yang terdapat di kedua atrium, yaitu : Ostium Superior vena cava, yaitu muara atau lubang yang terdapat diruang atrium kanan yang menghubungkan vena cava superior dengan atrium kanan. Ostium Inferior vena cava, yaitu muara atau lubang yang terdapat di atrium kanan yang menghubungkan vena cava inferior dengan atrium kanan. Ostium coronary atau sinus coronarius, yaitu muara atau lubang yang terdapat di atrium kanan yang menghubungkan sistem vena jantung dengan atrium kanan. Ostium vena pulmonalis, yaitu muara atau lubang yang terdapat di atrium kiri yang menghubungkan antara vena pulmonalis dengan atrium kiri yang mempunyai 4 muara. Bagian dalam kedua ruang ventrikel dibatasi oleh septal ventrikel, baik ventrikel maupun atrium dibentuk oleh kumpulan otot jantung yang mana bagian lapisan dalam dari masing-masing ruangan dilapisi oleh sel endotelium yang kontak langsung dengan darah. Bagian otot jantung di bagian dalam ventrikel yang berupa tonjolan-tonjolan yang tidak beraturan dinamakan trabecula. Kedua otot atrium dan ventrikel dihubungkan dengan jaringan penghubung yang juga membentuk katup jatung dinamakan sulcus coronary, dan 2 sulcus yang lain adalah anterior dan posterior interventrikuler yang keduanya menghubungkan dan memisahkan antara kiri dan kanan kedua ventrikel. Perlu anda ketahui bahwa tekanan jantung sebelah kiri lebih besar dibandingkan dengan tekanan jantung sebelah kanan, karena jantung kiri menghadapi aliran darah sistemik atau sirkulasi sistemik yang terdiri dari beberapa organ tubuh sehingga dibutuhkan tekanan yang besar dibandingkan dengan jantung kanan yang hanya bertanggung jawab pada organ paru-paru saja, sehingga otot jantung sebelah kiri khususnya otot ventrikel sebelah kiri lebih tebal dibandingkan otot ventrikel kanan. Pembuluh Darah Besar Jantung Ada beberapa pembuluh besar yang perlu anda ketahui, yaitu: 1. Vena cava superior, yaitu vena besar yang membawa darah kotor dari bagian atas diafragma menuju atrium kanan. 2. Vena cava inferior, yaitu vena besar yang membawa darah kotor dari bagian bawah diafragma ke atrium kanan. 3. Sinus Coronary, yaitu vena besar di jantung yang membawa darah kotor dari jantung sendiri. 4. Pulmonary Trunk,yaitu pembuluh darah besar yang membawa darah kotor dari ventrikel kanan ke arteri pulmonalis 5. Arteri Pulmonalis, dibagi menjadi 2 yaitu kanan dan kiri yang membawa darah kotor dari pulmonary trunk ke kedua paru-paru. 6. Vena pulmonalis, dibagi menjadi 2 yaitu kanan dan kiri yang membawa darah bersih dari kedua paru-paru ke atrium kiri. 7. Assending Aorta, yaitu pembuluh darah besar yang membawa darah bersih dari ventrikel kiri ke arkus aorta ke cabangnya yang bertanggung jawab dengan organ tubuh bagian atas. 8. Desending Aorta,yaitu bagian aorta yang membawa darah bersih dan bertanggung jawab dengan organ tubuh bagian bawah. (lihat Gb:7) Gb : 7 Arteri Koroner Arteri koroner adalah arteri yang bertanggung jawab dengan jantung sendiri,karena darah bersih yang kaya akan oksigen dan elektrolit sangat penting sekali agar jantung bisa bekerja sebagaimana fungsinya. Apabila arteri koroner mengalami pengurangan suplainya ke jantung atau yang di sebut dengan ischemia, ini akan menyebabkan terganggunya fungsi jantung sebagaimana mestinya. Apalagi arteri koroner mengalami sumbatan total atau yang disebut dengan serangan jantung mendadak atau miokardiac infarction dan bisa menyebabkan kematian. Begitupun apabila otot jantung dibiarkan dalam keadaan iskemia, ini juga akan berujung dengan serangan jantung juga atau miokardiac infarction. Arteri koroner adalah cabang pertama dari sirkulasi sistemik, dimana muara arteri koroner berada dekat dengan katup aorta atau tepatnya di sinus valsava Arteri koroner dibagi dua,yaitu: 1. Arteri koroner kanan 2. Arteri koroner kiri Arteri Koroner Kiri Arteri koroner kiri mempunyai 2 cabang yaitu LAD (Left Anterior Desenden) dan arteri sirkumflek. Kedua arteri ini melingkari jantung dalam dua lekuk anatomis eksterna, yaitu sulcus coronary atau sulcus atrioventrikuler yang melingkari jantung diantara atrium dan ventrikel, yang kedua yaitu sulcus interventrikuler yang memisahkan kedua ventrikel. Pertemuan kedua lekuk ini dibagian permukaan posterior jantung yang merupakan bagian dari jantung yang sangat penting yaitu kruks jantung. Nodus AV node berada pada titik ini. LAD arteri bertanggung jawab untuk mensuplai darah untuk otot ventrikel kiri dan kanan, serta bagian interventrikuler septum. Sirkumflex arteri bertanggung jawab untuk mensuplai 45% darah untuk atrium kiri dan ventrikel kiri, 10% bertanggung jawab mensuplai SA node. Arteri Koroner Kanan Arteri koroner kanan bertanggung jawab mensuplai darah ke atrium kanan, ventrikel kanan,permukaan bawah dan belakang ventrikel kiri, 90% mensuplai AV Node,dan 55% mensuplai SA Node. Siklus Jantung Karena jantung merupakan suatu bejana berhubungan, anda boleh memulai sirkulasi jantung dari mana saja. Saya akan mulai dari atrium/serambi kanan. Atrium kanan menerima kotor atau vena atau darah yang miskin oksigen dari: Superior Vena Kava Inferior Vena Kava Sinus Coronarius Dari atrium kanan, darah akan dipompakan ke ventrikel kanan melewati katup trikuspid. Dari ventrikel kanan, darah dipompakan ke paru-paru untuk mendapatkan oksigen melewati: Katup pulmonal Pulmonal Trunk Empat (4) arteri pulmonalis, 2 ke paru-paru kanan dan 2 ke paru-paru kiri Darah yang kaya akan oksigen dari paru-paru akan di alirkan kembali ke jantung melalui 4 vena pulmonalis (2 dari paru-paru kanan dan 2 dari paru-paru kiri) menuju atrium kiri. Dari atrium kiri darah akan dipompakan ke ventrikel kiri melewati katup biskupid atau katup mitral. Dari ventrikel kiri darah akan di pompakan ke seluruh tubuh termasuk jantung (melalui sinus valsava) sendiri melewati katup aorta. Dari seluruh tubuh, darah balik lagi ke jantung melewati vena kava superior,vena kava inferior dan sinus koronarius menuju atrium kanan. Secara umum, siklus jantung dibagi menjadi 2 bagian besar, yaitu: Sistole atau kontraksi jantung Diastole atau relaksasi atau ekspansi jantung Secara spesific, siklus jantung dibagi menjadi 5 fase yaitu : 1. 2. 3. 4. 5. Fase Ventrikel Filling Fase Atrial Contraction Fase Isovolumetric Contraction Fase Ejection Fase Isovolumetric Relaxation Perlu anda ingat bahwa siklus jantung berjalan secara bersamaan antara jantung kanan dan jantung kiri, dimana satu siklus jantung = 1 denyut jantung = 1 beat EKG (P,q,R,s,T) hanya membutuhkan waktu kurang dari 0.5 detik. Fase Ventrikel Filling Sesaat setelah kedua atrium menerima darah dari masing-masing cabangnya, dengan demikian akan menyebabkan tekanan di kedua atrium naik melebihi tekanan di kedua ventrikel. Keadaan ini akan menyebabkan terbukanya katup atrioventrikular, sehingga darah secara pasif mengalir ke kedua ventrikel secara cepat karena pada saat ini kedua ventrikel dalam keadaan relaksasi/diastolic sampai dengan aliran darah pelan seiring dengan bertambahnya tekanan di kedua ventrikel. Proses ini dinamakan dengan pengisian ventrikel atau ventrikel filling. Perlu anda ketahui bahwa 60% sampai 90 % total volume darah di kedua ventrikel berasal dari pengisian ventrikel secara pasif. Dan 10% sampai 40% berasal dari kontraksi kedua atrium. Fase Atrial Contraction Seiring dengan aktifitas listrik jantung yang menyebabkan kontraksi kedua atrium, dimana setelah terjadi pengisian ventrikel secara pasif, disusul pengisian ventrikel secara aktif yaitu dengan adanya kontraksi atrium yang memompakan darah ke ventrikel atau yang kita kenal dengan ―atrial kick‖. Dalam grafik EKG akan terekam gelombang P. Proses pengisian ventrikel secara keseluruhan tidak mengeluarkan suara, kecuali terjadi patologi pada jantung yaitu bunyi jantung 3 atau cardiac murmur. Fase Isovolumetric Contraction Pada fase ini, tekanan di kedua ventrikel berada pada puncak tertinggi tekanan yang melebihi tekanan di kedua atrium dan sirkulasi sistemik maupun sirkulasi pulmonal. Bersamaan dengan kejadian ini, terjadi aktivitas listrik jantung di ventrikel yang terekam pada EKG yaitu komplek QRS atau depolarisasi ventrikel. Keadaan kedua ventrikel ini akan menyebabkan darah mengalir balik ke atrium yang menyebabkan penutupan katup atrioventrikuler untuk mencegah aliran balik darah tersebut. Penutupan katup atrioventrikuler akan mengeluarkan bunyi jantung satu (S1) atau sistolic. Periode waktu antara penutupan katup AV sampai sebelum pembukaan katup semilunar dimana volume darah di kedua ventrikel tidak berubah dan semua katup dalam keadaan tertutup, proses ini dinamakan dengan fase isovolumetrik contraction. Fase Ejection Seiring dengan besarnya tekanan di ventrikel dan proses depolarisasi ventrikel akan menyebabkan kontraksi kedua ventrikel membuka katup semilunar dan memompa darah dengan cepat melalui cabangnya masing-masing. Pembukaan katup semilunar tidak mengeluarkan bunyi. Bersamaan dengan kontraksi ventrikel, kedua atrium akan di isi oleh masing-masing cabangnya. Fase Isovolumetric Relaxation Setelah kedua ventrikel memompakan darah, maka tekanan di kedua ventrikel menurun atau relaksasi sementara tekanan di sirkulasi sistemik dan sirkulasi pulmonal meningkat. Keadaan ini akan menyebabkan aliran darah balik ke kedua ventrikel, untuk itu katup semilunar akan menutup untuk mencegah aliran darah balik ke ventrikel. Penutupan katup semilunar akan mengeluarkan bunyi jantung dua (S2)atau diastolic. Proses relaksasi ventrikel akan terekam dalam EKG dengan gelombang T, pada saat ini juga aliran darah ke arteri koroner terjadi. Aliran balik dari sirkulasi sistemik dan pulmonal ke ventrikel juga di tandai dengan adanya ―dicrotic notch‖. 1. Total volume darah yang terisi setelah fase pengisian ventrikel secara pasip maupun aktif ( fase ventrikel filling dan fase atrial contraction) disebut dengan End Diastolic Volume (EDV) 2. Total EDV di ventrikel kiri (LVEDV) sekitar 120ml. 3. Total sisa volume darah di ventrikel kiri setelah kontraksi/sistolic disebut End SystolicVolume (ESV) sekitar 50 ml. 4. Perbedaan volume darah di ventrikel kiri antara EDV dengan ESV adalah 70 ml atau yang dikenal dengan stroke volume. (EDV-ESV= Stroke volume) (120-50= 70) B. Acute Coronary Syndrom (ACS) Acute Coronary Syndrom (ACS) adalah suatu istilah atau terminologi yang digunakan untuk menggambarkan spektrum keadaan atau kumpulan proses penyakit yang meliputi angina pektoris tidak stabil/APTS (unstable angina/UA), infark miokard gelombang non-Q atau infark miokard tanpa elevasi segmen ST (Non-ST elevation myocardial infarction/ NSTEMI), dan infark miokard gelombang Q atau infark miokard dengan elevasi segmen ST (ST elevation myocardial infarction/STEMI). APTS dan NSTEMI mempunyai patogenesis dan presentasi klinik yang sama, hanya berbeda dalam derajatnya. Bila ditemui penanda biokimia nekrosis miokard (peningkatan troponin I, troponin T, atau CK-MB) maka diagnosis adalah NSTEMI; sedangkan bila penanda biokimia ini tidak meninggi, maka diagnosis adalah APTS. Pada APTS dan NSTEMI pembuluh darah terlibat tidak mengalami oklusi total/ oklusi tidak total (patency), sehingga dibutuhkan stabilisasi plak untuk mencegah progresi, trombosis dan vasokonstriksi. Penentuan troponin I/T ciri paling sensitif dan spesifik untuk nekrosis miosit dan penentuan patogenesis dan alur pengobatannya. Sedang kebutuhan miokard tetap dipengaruhi obat-obat yang bekerja terhadap kerja jantung, beban akhir, status inotropik, beban awal untuk mengurangi konsumsi O2 miokard. APTS dan NSTEMI merupakan SKA yang ditandai oleh ketidak seimbangan pasokan dan kebutuhan oksigen miokard. Infark adalah area nekrosis koagulasi pada jaringan akibat iskemia lokal, disebabkan oleh obstruksi sirkulasi ke daerah itu, paling sering karena trombus atau embolus (Dorland, 2009). Iskemia terjadi oleh karena obstruksi, kompresi, ruptur karena trauma dan vasokonstriksi. Obstruksi pembuluh darah dapat disebabkan oleh embolus, trombus atau plak aterosklerosis. Kompresi secara mekanik dapat disebabkan oleh tumor, volvulus atau hernia. Ruptur karena trauma disebabkan oleh aterosklerosis dan vaskulitis. Vaskokonstriksi pembuluh darah dapat disebabkan obat-obatan seperti kokain (Wikipedia, 2010). Klasifikasi Berdasarkan Jenisnya, Sindroma Koroner Akut dapat diklasifikasikan sebagai berikut: Jenis Angina Tidak (APTS) Penjelasan nyeri dada Temuan EKG Pectoris Angina pada waktu · Depresi segmen T aktivitas · Inversi gelombang T Stabil istirahat/ ringan, Crescendo · Tidak ada gelombang Q angina, Hilang dengan nitrat. Enzim Jantung Tidak meningkat NonST elevasi Lebih berat dan lama · Depresi segmen ST (> 30 menit), Tidak · Inversi gelombang T Miocard Infark hilang dengan pemberian nitrat. Perlu opium untuk menghilangkan nyeri. Meningkat minimal 2 kali nilai batas atas normal ST elevasi Lebih berat dan lama · Hiperakut T (> 30 menit), Tidak · Elevasi segmen T Miocard Infark hilang dengan · Gelombang Q Meningkat minimal 2 kali nilai batas atas pemberian nitrat. Perlu · Inversi gelombang T opium untuk menghilangkan nyeri. normal Berdasarkan berat / ringannya Sindrom Koroner Akut (SKA) menurut Braunwald (1993) adalah: a. Kelas I: Serangan baru, yaitu kurang dari 2 bulan progresif, berat, dengan nyeri pada waktu istirahat, atau aktivitas sangat ringan, terjadi >2 kali per hari. b.Kelas II: Sub-akut, yakni sakit dada antara 48 jam sampai dengan 1 bulan pada waktu istirahat. c. Kelas III: Akut, yakni kurang dari 48 jam. Patofisiologi SKA Penyebab utama PJK adalah aterosklerosis, yang merupakan proses multifaktor. Kelainan ini sudah mulai terjadi pada usia muda, yang diawali terbentuknya sel busa, kemudian pada usia antara 10 sampai 20 tahun berubah menjadi bercak perlemakan dan pada usia 40 sampai 50 tahun bercak perlemakan ini selanjutnya dapat berkembang menjadi plak aterosklerotik yang dapat berkomplikasi menyulut pembentukan trombus yang bermanifestasi klinis berupa infark miokardium maupun angina (nyeri dada).2,3 Sebagai respon terhadap injury dinding pembuluh, terjadi agregasi platelet dan pelepasan isi granuler yang me- nyebabkan agregasi platelet lebih lanjut, vasokonstriksi dan akhirnya pembentukan trombus. 3 Studi angioskopi telah membuktikan bahwa trombus penyebab angina tidak stabil adalah trombus putih kaya platelet, berbeda dengan trombus merah kaya fibrin dan eritrosit yang lebih menonjol pada infark miokard akut. 1,2,3 SKA dimulai dengan adanya ruptur plak arteri koroner, aktivasi kaskade pembekuan dan platelet, pembentukan trombus, serta aliran darah koroner yang mendadak berkurang. Hal ini terjadi pada plak koroner yang kaya lipid dengan fibrous cap yang tipis (vulnerable plaque). Ini disebut fase plaque disruption ‗disrupsi plak‘. Setelah plak mengalami ruptur maka tissue factor ‗faktor jaringan‘ dikeluarkan dan bersama faktor VIIa membentuk tissue factor VIIa complex mengaktifkan faktor X menjadi faktor Xa sebagai penyebab terjadinya produksi trombin yang banyak. Adanya adesi platelet, aktivasi, dan agregasi, menyebabkan pembentukan trombus arteri koroner. Ini disebut fase acute thrombosis ‗trombosis akut‘ 1,2,3 Proses inflamasi yang melibatkan aktivasi makrofage dan sel T limfosit, proteinases, dan sitokin, menyokong terjadinya ruptur plak serta trombosis tersebut 6. Sel inflamasi tersebut bertanggung jawab terhadap destabilisasi plak melalui perubahan dalam antiadesif dan antikoagulan menjadi prokoagulan sel endotelial, yang menghasilkan faktor jaringan dalam monosit sehingga menyebabkan ruptur plak. 1,2,3 Oleh karena itu, adanya leukositosis dan peningkatan kadar CRP merupakan petanda inflamasi pada kejadian koroner akut (IMA) dan mempunyai nilai prognostic. Pada 15% pasien IMA didapatkan kenaikan CRP meskipun troponin-T negatif 6. Haidari dan kawan-kawan meneliti hubungan antara serum CRP dengan penyakit jantung koroner (PJK) secara angiografi terhadap 450 individu. Ternyata, secara bermakna kadar CRP dengan PJK lebih tinggi daripada kontrol (2,14 mg/L dibanding 1,45 mg/L) dan hubungan tersebut menandakan adanya proses inflamasi pada PJK . 1,2,3 Endotelium mempunyai peranan homeostasis vaskular yang memproduksi berbagai zat vasokonstriktor maupun vasodilator lokal. Jika mengalami aterosklerosis maka segera terjadi disfungsi endotel (bahkan sebelum terjadinya plak) 12. Disfungsi endotel ini dapat disebabkan meningkatnya inaktivasi nitrit oksid (NO) oleh beberapa spesies oksigen reaktif, yakni xanthine oxidase, NADH/NADPH (nicotinamide adenine dinucleotide phosphate oxidase), dan endothelial cell Nitric Oxide Synthase (eNOS). Oksigen reaktif ini dianggap dapat terjadi pada hiperkolesterolemia, diabetes, aterosklerosis, perokok, hipertensi, dan gagal jantung. Diduga masih ada beberapa enzim yang terlibat dalam produk radikal pada dinding pembuluh darah, misalnya lipooxygenases dan P450-monooxygenases. Grindling dkk. mengobservasi bahwa angiotensin II juga merupakan aktivator NADPH oxidase yang poten. Ia dapat meningkatkan inflamasi dinding pembuluh darah melalui pengerahan makrofage yang menghasilkan monocyte chemoattractan protein-1 dari dinding pembuluh darah sebagai aterogenesis yang esensial Fase selanjutnya ialah terjadinya vasokonstriksi arteri koroner akibat disfungsi endotel ringan dekat lesi atau respons terhadap lesi itu. Pada keadaan disfungsi endotel, faktor konstriktor lebih dominan (yakni endotelin-1, tromboksan A2, dan prostaglandin H2) daripada faktor relaksator (yakni nitrit oksid dan prostasiklin) 1,2,3 Seperti kita ketahui bahwa NO secara langsung menghambat proliferasi sel otot polos dan migrasi, adesi leukosit ke endotel, serta agregasi platelet dan sebagai proatherogenic 1,2,3. Melalui efek melawan, TXA2 juga menghambat agregasi platelet dan menurunkan kontraktilitas miokard, dilatasi koroner, menekan fibrilasi ventrikel, dan luasnya infark 1,2,3 SKA yang diteliti secara angiografi 60—70% menunjukkan obstruksi plak aterosklerosis yang ringan sampai dengan moderat, dan terjadi disrupsi plak karena beberapa hal, yakni tipis – tebalnya fibrous cap yang menutupi inti lemak, adanya inflamasi pada kapsul, dan hemodinamik stress mekanik. 1,2,3 Adapun mulai terjadinya SKA, khususnya IMA, dipengaruhi oleh beberapa keadaan, yakni aktivitas/latihan fisik yang berlebihan (tak terkondisikan), stress emosi, terkejut, udara dingin, waktu dari suatu siklus harian (pagi hari), dan hari dari suatu mingguan (Senin). Keadaankeadaan tersebut ada hubungannya dengan peningkatan aktivitas simpatis sehingga tekanan darah meningkat, frekuensi debar jantung meningkat, kontraktilitas jantung meningkat, dan aliran koroner juga meningkat. Dari mekanisme inilah beta blocker mendapat tempat sebagai pencegahan dan terapi 1,2,3 2.2 Angina Pektoris Tak Stabil 2.2.1 Definisi Angina Pektoris Tak Stabil Angina pektoris adalah nyeri dada intermitten yang disebabkan oleh iskemia miokardium yang reversibel dan sementara. Diketahui terbagi atas tiga varian utama angina pektoris: angina pektoris tipikal (stabil), angina pektoris prinzmetal (varian), dan angina pektoris tak stabil. Pada pembahasan ini akan lebih difokuskan kepada angina pektoris tidak stabil (Kumar, 2007). Angina pektoris tak stabil ditandai dengan nyeri angina yang frekuensi nya meningkat. Serangan cenderung di picu oleh olahraga yang ringan, dan serangan menjadi lebih intens dan berlangsung lebih lama dari angina pektoris stabil. Angina tak stabil merupakan tanda awal iskemia miokardium yang lebih serius dan mungkin ireversibel sehingga kadang-kadang disebut angina pra infark. Pada sebagian besar pasien, angina ini di picu oleh perubahan akut pada plak di sertai trombosis parsial, embolisasi distal trombus dan/ atau vasospasme. Perubahan morfologik pada jantung adalah arterosklerosis koroner dan lesi terkaitnya (Kumar, 2007). 2.2.2 Epidemiologi Angina Pektoris Tak Stabil Di Amerika serikat setiap tahun, 1 juta pasien di rawat di rumah sakit karena angina pek toris tak stabil; dimana 6 sampai 8 persen kemudian mendapat serangan infark jantung yang tidak fatal atau meninggal dalam satu tahun setelah diagnosis di tegak kan (Trisnohadi, 2006). 2.2.3 Patogenesis Penyakit 1. Ruptur plak Ruptur plak arterosklerotik dianggap penyebab terpenting angina pektoris tak stabil, sehingga tiba-tiba terjadi oklusi subtotal atau total dari pembuluh koroner yang sebelunya mempunyai penyempitan yang mininal. Dua pertiga dari pembuluh yang mengalami ruptur sebelumnya mempunyai penyempitan 50% atau kurang, dan pada 97% pasien dengan angina tak stabil mempunyai penyempitan kurang dari 70%. Plak arterosklerotik terdiri dari inti yang mengandung banyak lemak dan pelindung jaringan fibrotic (fibrotic cap).Plak tidak stabil terdiri dari inti yang banyak mengandung lemak dan adanya infiltrasi sel makrofag. Biasanya ruptur terjadi pada tepi plak yang berdekatan dengan intima yang normal atau pada bahu dari timbunan lemak. Kadang-kadang keretakan timbul pada dinding plak yang paling lemah karena adanya enzim protease yang di hasilkan makrofag dan secara enzimatik melemahkan dinding plak (fibrous cap). Terjadinya ruptur menyebabkan aktivasi, adhesi dan agregasi platelet dan menyebabkan aktivasi terbentuknya trombus. Bila trombus menutup pembuluh darah 100% akan terjadi infark dengan elevasi segmen ST, sedangkan bila trombus tidak menyumbat 100% dan hanya menimbulkan stenosis yang berat akan terjadi angina tak stabil (Trisnohadi, 2006). 2. Trombosis dan agregasi trombosit Agregasi platelet dan pembentukan trombus merupakan salah satu dasar terjadinya angina tak stabil. Terjadinya trombosis setelah plak terganggu di sebabkan karena interaksi yang terjadi antara lemak, sel otot polos dan sel busa (foam cell) yang ada dalam plak berhubungan dengan ekspresi faktor jaringan dalam plak tak stabil. Setelah berhubungan dengan darah, faktor jaringan berinteraksi dengan faktor VIIa untuk memulai kaskade reaksi enzimatik yang menghasilkan pembentukan trombin dan fibrin (Trisnohadi, 2006). 3. Vasospasme Terjadinya vasokonstriksi juga mempunyai peran penting pada angina tak stabil. Di perkirakan ada disfungsi endotel dan bahan vasoaktif yang diproduksi oleh platelet berperan dalam perubahan dalam tonus pembuluh darah dan menyebabkan spasme. Spasme yang terlokalisir seperti pada angina prinzmetal juga menyebabkan angina tak stabil. Adanya spasme sering kali terjadi pada plak yang tak stabil dan mempunyai peran dalam pembentukan trombus (Trisnohadi, 2006). 4. Erosi pada plak tanpa ruptur Terjadinya penyempitan juga dapat di sebabkan karena terjadinya proliferasi dan migrasi dari otot polos sebagai reaksi terhadap kerusakan endotel; adanya perubahan bentuk dari lesi karena bertambahnya sel otot polos dapat menimbulkan penyempitan pembuluh dengan cepat dan keluhan iskemia (Trisnohadi, 2006). 2.2.4 Diagnosis Dan Pemeriksaan Penunjang Keluhan pasien umumnya berupa angina untuk pertama kali atau keluhan angina yang bertambah dari biasa. Nyeri dada pada angina biasa tapi lebih berat dan lebih lama, mungkin timbul pada waktu istirahat, atau timbul karena aktivitas yang minimal. Nyeri dada dapat disertai keluhan sesak nafas, mual sampai muntah, kadang-kadang disertai keringat dingin. Pada pemeriksaan fisik sering kali tidak ada yang khas. Pemeriksaan penunjang • Elektrokardiografi (EKG) • Pemeriksan laboratorium Pemeriksaan troponin T atau I dan pemeriksaan CK-MB telah di terima sebagai pertanda paling penting. 2.2.5 Penatalaksanaan Angina Pektoris Tak Stabil Tindakan umum Pasien perlu perawatan di rumah sakit sebaiknya di unit intensif koroner, pasien perlu di istirahatkan (bed rest), di beri penenang dan oksigen; pemberian morfin Universitas Sumatera Utara atau petidin perlu pada pasien yang masih merasakan nyeri dada walaupun sudah mendapat nitrogliserin (Trisnohadi, 2006). Terapi medikamentosa • Obat anti iskemia • Nitrat, penyekat beta, antagonis kalsium. • Obat anti agregasi trombosit • Aspirin, tiklodipin, klopidogrel, inhibitor glikoprotein IIb/ IIIa • Obat anti trombin • Unfractionnated Heparin , low molecular weight heparin • Direct trombin inhibitors Tindakan revaskularisasi pembuluh darah Tindakan revaskularisasi perlu dipertimbangkan pada pasien dengan iskemia berat, dan refrakter dengan terapi medikamentosa. Pada pasien dengan penyempitan di left main atau penyempitan pada 3 pembuluh darah, bila di sertai faal ventrikel kiri yang kurang, tindakan operasi bypass (CABG) dapat memperbaiki harapan, kualitas hidup dan mengurangi resiko kembalinya ke rumah sakit. Pada tindakan bedah darurat mortalitas dan morbiditas lebih buruk daripada bedah elektif. Pada pasien dengan faal jantung yang masih baik dengan penyempitan pada satu atau dua pembuluh darah atau bila ada kontra indikasi pembedahan, PCI merupakan pilihan utama. Pada angina tak stabil perlunya dilakukan tindakan invasif dini atau konservatif tergantung dari stratifikasi risiko pasien; pada resiko tinggi, seperti angina terus-menerus, adanya depresi segmen ST, kadar troponin meningkat, faal ventrikel yang buruk, adanya gangguan irama jantung seperti takikardi ventrikel, perlu tindakan invasif dini (Trisnohadi, 2006). Universitas Sumatera Utara 2.3 Infark Miokard Dengan Elevasi ST (STEMI) Infark miokardium menunjukan terbentuknya suatu daerah nekrosis miokardium akibat iskemia total. MI akut yang dikenal sebagai ―serangan jantung‖, merupakan penyebab tunggal tersering kematian diindustri dan merupakan salah satu diagnosis rawat inap tersering di negara maju (Kumar, 2007). 2.3.1 Epidemiologi STEMI Infark miokard akut merupakan salah satu diagnosis rawat inap tersering di negara maju. Laju mortalitas awal (30 hari) pada IMA adalah 30% dengan lebih dari separuh kematian terjadi sebelum pasien mencapai rumah sakit. Angka kejadian NSTEMI lebih sering di bandingkan dengan STEMI (Bassand, 2007). 2.3.2 Patofisiologi STEMI STEMI umumnya terjadi jika aliran darah koroner menurun secara mendadak setelah oklusi trombus pada plak arterosklerosik yang sudah ada sebelumnya. Stenosis arteri koroner berat yang berkembang secara lambat biasanya tidak memicu STEMI karena berkembangnya banyak kolateral sepanjang waktu. STEMI terjadi jika trombus arteri koroner terjadi secara cepat pada lokasi injury vaskular, dimana injury ini di cetuskan oleh faktor-faktor seperti merokok,hipertensi dan akumulasi lipid. Pada sebagian besar kasus, infark terjadi jika plak arterosklerosis mengalami fisur, ruptur atau ulserasi dan jika kondisi lokal atau sistemik memicu trombogenesis, sehingga terjadi trombus mural pada lokasi ruptur yang mengakibatkan oklusi arteri koroner. Penelitian histologis menunjukkan plak koroner cenderung mengalami ruptur jika mempunyai fibrous cap yang tipis dan inti kaya lipid (lipid rich core). Pada STEMI gambaran patologis klasik terdiri dari fibrin rich red trombus, yang dipercaya menjadi dasar sehingga STEMI memberikan respon terhadap terapi trombolitik. Selanjutnya pada lokasi ruptur plak, berbagai agonis (kolagen, ADP, efinefrin, serotonin) memicu aktivasi trombosit, yang selanjutnya akan memproduksi dan melepaskan tromboxan A2 (vasokontriktor lokal yang poten). Selain aktivasi trombosit memicu perubahan konformasi reseptor glikoprotein IIb/IIIa. Universitas Sumatera Utara Setelah mengalami konversi fungsinya, reseptor mempunyai afinitas tinggi terhadap sekuen asam amino pada protein adhesi yang larut (integrin) seperti faktor von Willebrand (vWF) dan fibrinogen, dimana keduanya adalah molekul multivalen yang dapat mengikat 2 platelet yang berbeda secara simultan, menghasilkan ikatan silang platelets dan agregasi. Kaskade koagulasi di aktivasi oleh pajanan tissue factor pada sel endotel yang rusak. Faktor VII dan X di aktivasi, mengakibatkan konversi protrombin menjadi trombin, yang kemudian mengkonversi fibrinogen menjadi fibrin. Arteri koroner yang terlibat kemudian akan mengalami oklusi oleh trombus yang terdiri agregat trombosit dan fibrin. Pada kondisi yang jarang, STEMI dapat juga disebabkan oleh emboli koroner, abnormalitas kongenital, spasme koroner dan berbagai penyakit inflamasi sistemik (Alwi, 2006). 2.3.3 Diagnosis Dan Pemeriksaan Pada anamnesis perlu ditanyakan dengan lengkap bagaimana kriteria nyeri dada yang di alami pasien, sifat nyeri dada pada pasien STEMI merupakan nyeri dada tipikal (angina). Faktor resiko seperti hipertensi,diabetes melitus, dislipidemia, merokok, serta riwayat penyakit jantung koroner di keluarga (Alwi, 2006). Pada hampir setengah kasus, terdapat faktor pencetus sebelum terjadi STEMI, seperti aktivitas fisik berat, stress, emosi, atau penyakit medis lain yang menyertai. Walaupun STEMI bisa terjadi sepanjang hari atau malam, tetapi variasi sirkadian di laporkan dapat terjadi pada pagi hari dalam beberapa jam setelah bangun tidur. Pada pemeriksaan fisik di dapati pasien gelisah dan tidak bisa istirahat. Seringkali ektremitas pucat di sertai keringat dingin. Kombinasi nyeri dada substernal > 30 menit dan banyak keringat di curigai kuat adanya STEMI. Tanda fisis lain pada disfungsi ventrikular adalah S4 dan S3 gallop, penurunan intensitas jantung pertama dan split paradoksikal bunyi jantung kedua. Dapat ditemukan murmur midsistolik atau late sistolik apikal yang bersifat sementara (Alwi, 2006). Selain itu diagnosis STEMI ditegakan melalui gambaran EKG adanya elevasi ST kurang lebih 2mm, minimal pada dua sadapan prekordial yang berdampingan atau kurang lebih 1mm pada 2 sadapan ektremitas. Pemeriksaan Universitas Sumatera Utara enzim jantung, terutama troponin T yang meningkat, memperkuat diagnosis (Alwi, 2006). 2.3.4 Penatalaksanaan STEMI Tatalaksana di rumah sakit ICCU; Aktivitas, Pasien harus istirahat dalam 12 jam pertama. Diet, karena resiko muntah dan aspirasi segera setelah infark miokard, pasien harus puasa atau hanya minum cair dengan mulut dalam 4-12 jam pertama. Diet mencakup lemak < 30% kalori total dan kandungan kolesterol <300mg/hari. Menu harus diperkaya serat, kalium, magnesium, dan rendah natrium. Bowels, istirahat di tempat tidur. Penggunaan narkotik sering menyebabkan efek konstipasi sehingga di anjurkan penggunaan pencahar ringan secara rutin. Sedasi, pasien memerlukan sedasi selama perawatan, untuk mempertahankan periode inaktivasi dengan penenang (Alwi, 2006). Terapi farmakologis • Fibrinolitik • Antitrombotik • Inhibitor ACE • Beta-Blocker 2.4 Infark Miokard Akut Tanpa Elevasi ST (NSTEMI) 2.4.1 Epidemiologi NSTEMI Gejala yang paling sering di keluhkan adalah nyeri dada, yang menjadi salah satu gejala yang paling sering di dapatkan pada pasien yang datang ke IGD , di perkirakan 5,3 juta kunjungan / tahun. Kira-kira 1/3 darinya di sebabkan oleh unstable angina / NSTEMI, dan merupakan penyebab tersering kunjungan ke rumah sakit pada penyakit jantung. Angka kunjungan untuk pasien unstable angina / NSTEMI semakin meningkat sementara angka STEMI menurun (Sjaharuddin, 2006). Universitas Sumatera Utara 2.4.2 Patofisiologi NSTEMI dapat di sebabkan oleh penurunan suplai oksigen dan atau peningkatan kebutuhan oksigen miokard yang diperberat oleh obstruksi koroner. NSTEMI terjadi karena trombosis akut atau proses vasokonstriksi koroner. Trombosis akut pada arteri koroner di awali dengan adanya ruptur plak yang tak stabil. Plak yang tidak stabil ini biasanya mempunyai inti lipid yang besar, densitas otot polos yang rendah, fibrous cap yang tipis dan konsentrasi faktor jaringan yang tinggi. Inti lemak yang cenderung ruptur mempunyai konsentrasi ester kolesterol dengan proporsi asam lemak tak jenuh yang tinggi. Pada lokasi ruptur plak dapat di jumpai sel makrofag dan limfosit T yang menunjukan adanya proses inflamasi. Sel-sel ini akan mengeluarkan sitokin proinflamasi seperti TNF α, dan IL-6. selanjutnya IL-6 kan merangsang pengeluaran hsCRP di hati (Sjaharuddin, 2006). 2.4.3 Diagnosis Dan Pemeriksaan NSTEMI Nyeri dada dengan lokasi khas substernal atau kadang kala di epigastrium dengan ciri seperti di peras, perasaan seperti di ikat, perasaan terbakar, nyeri tumpul,rasa penuh, berat atau tertekan, menjadi persentasi gejala yang sering di temukan pada penderita NSTEMI. Gejala tidak khas seperti dispnea, mual, diaforesis, sinkop atau nyeri di lengan, epigastrium, bahu atas atau leher juga terjadi dalam kelompok yang lebih besar pada pasien-pasien berusia lebih dari 65 tahun. Gambaran EKG, secara spesifik berupa deviasi segmen ST merupakan hal penting yang menentukan resiko pada pasien. Troponin T atau Troponin I merupakan pertanda nekrosis miokard yang lebih di sukai, karena lebih spesifik daripada enzim jantung tradisional seperti CK dan CK-MB. Pada pasien dengan infark miokard akut, peningkatan awal troponin pada daerah perifer setelah 3-4 jamdan dapat menetap sampai 2 minggu (Sjaharuddin, 2006). 2.4.4 Penatalaksanaan NSTEMI Pasien NSTEMI harus istirahat ditempat tidur dengan pemantauan EKG untuk deviasi segmen ST dan irama jantung. Empat komponen utama terapi harus dipertimbangkan pada setiap pasien NSTEMI yaitu: • Terapi antiiskemia Universitas Sumatera Utara • Terapi anti platelet/antikoagulan • Terapi invasif (kateterisasi dini/ revaskularisasi) • Perawatan sebelum meninggalkan RS dan sesudah perawatan RS. 2.5. Komplikasi Sindroma Koroner Akut 1. Syok Kardiogenik 2. Aritmia Malignant 3. Gagal Jantung 4. Mechanical ruptur, MR akut, VSD 5. Gangguan Hantaran Diagnnosis ACS Berbagai cara telah digunakan untuk mengenali adanya PJK, mulai dari teknik non invasif seperti elektrokardiografi (EKG) sampai pemeriksaan invasive seperti arteriografi koroner.8 Gambaran EKG abnormal terdapat di penderita IMA dengan ditemukannya ketinggian (elevasi) segmen ST dan adanya gelombang Q. Namun demikian, ketinggian (elevasi) segmen ST dapat juga ditemukan di perikarditis, repolarisasi cepat yang normal, dan aneurisma ventrikel kiri.1,2,3,4 Rekaman listrik jantung merupakan langkah diagnosis awal yang membedakan kedua kelompok sindrom koroner akut yang mempunyai pendekatan terapi berbeda. Jika terjadi peningkatan segmen ST, artinya terjadi infark miokard yang merupakan indikasi untuk reperfusi segera. Pasien dengan peningkatan segmen ST biasanya mempunyai oklusi koroner komplit pada angiografi, dan banyak dari pasien-pasien ini akhirnya menjadi infark miokard gelombang Q, sedangkan pasien-pasien sindrom koroner akut tanpa peningkatan segmen ST merepresentasikan suatu kelompok oklusi koroner trombotik subtotal atau intermiten, dan kebanyakan akan mengalami angina tidak stabil, dan berdasarkan kenaikan enzim jantung (CK-MB) dapat menjadi infark miokard tanpa gelombang Q. 1,2,3,4 Berdasarkan terminologi baru sindrom koroner akut tanpa peningkatan segmen ST, diperlukan marker biokimiawi troponin untuk pengelompokan lebih lanjut. Jika konsentrasi enzim jantung atau troponin meningkat, artinya terjadi kerusakan sel yang irreversibel dan kelompok pasien ini dapat dianggap mempunyai infark miokard sebagaimana definisi WHO. Pedoman American College of Cardiology / American Heart Association (ACC/AHA) menggunakan terminologi infark miokard dengan peningkatan segmen ST dan tanpa peningkatan segmen ST, menggantikan terminologi infark miokard gelombang Q dan tanpa gelombang Q yang kurang bermanfaat dalam perencanaan penalaksanaan segera. 4 Kerusakan miokardium dikenali keberadaanya antara lain dengan menggunakan test enzim jantung, seperti: kreatin-kinase (CK), kreatin-kinase MB (CKMB) dan laktat dehidrogenase (LDH).11,12 Berbagai penelitian penggunaan test kadar serum Troponin T (cTnT) dalam mengenali kerusakan miokardium akhir-akhir ini telah dipublikasikan.5 cTnT adalah struktur protein serabut otot serat melintang yang merupakan subunit troponin yang penting, terdiri dari dua miofilamen. Yaitu filament tebal terdiri dari miosin, dan filamen tipis terdiri dari aktin, tropomiosin dan troponin. Kompleks troponin yang terdiri atas: troponin T, troponin I, dan troponin C. cTnT merupakan fragmen ikatan tropomiosin. cTnT ditemukan di otot jantung dan otot skelet, kadar serum protein ini meningkat di penderita IMA segera setelah 3 sampai 4 jam mulai serangan nyeri dada dan menetap sampai 1 sampai 2 minggu.5 Bila penderita yang tidak disertai perubahan EKG yang karakteristik ditemui cTnT positif, hal tersebut merupakan risiko serius yang terjadi dan terkait koroner. Dengan demikian cTnT dapat digunakan sebagai kriteria dalam menentukan keputusan terapi.5 Enzim jantung antara lain: CK dan CK-MB biasanya mulai meningkat 6 sampai 10 jam setelah kerusakan sel miokardium. Puncaknya 14 sampai 36 jam dan kembali normal setelah 48 sampai 72 jam. Di samping CK, CK-MB, aktivitas LDH muncul dan turun lebih lambat melampaui kadar normal dalam 36 sampai 48 jam setelah serangan IMA, yang mencapai puncaknya 4 sampai 7 hari dan kembali normal 8–14 hari setelah infark.5 Pengidentifikasian penderita nyeri dada yang diduga IMA atau minor myocardial damage (MMD) masih merupakan masalah sehari-hari. Perbedaan antara MMD dan sindroma non kardio juga masih merupakan masalah yang tentunya berdampak pada siasat pengobatan untuk masing-masing penderita. Pengujian yang digunakan saat ini dengan mengukur enzim jantung seperti yang disebut di atas, pada sejumlah kasus masih membuat diagnosis yang tidak jelas. Penderita masuk RS (Gawat darurat) dengan nyeri dada kadang sudah disertai dengan komplikasi, sehingga awal kerusakan miokardium tidak diketahui. Gabungan petanda IMA misalnya CK-MB dan Troponin T adalah yang paling efektif bila awal kerusakan miokardium tidak diketahui.4 Menurut American Collage of Cardiology (ACC) kriteria untuk IMA ialah terdapat peningkatan nilai enzim jantung (CK-MB) atau troponin I atau Troponin T dengan gejala dan adanya perubahan EKG yang diduga iskemia. Kriteria World Health Organization (WHO) diagnosis IMA dapat ditentukan antara lain dengan: 2 dari 3 kriteria yang harus dipenuhi, yaitu riwayat nyeri dada dan penjalarannya yang berkepanjangan (lebih dari 30 menit), perubahan EKG, serta peningkatan aktivitas enzim jantung. 5 Sesuai dengan cara mendiagnosis IMA, ada 3 komponen yang harus ditemukan, yakni: (1) Sakit dada, berupa APTS; (2) Perubahan EKG, berupa gambaran STEMI/NSTEMI dengan atau tanpa gelombang Q patologik; (3) Peningkatan enzim jantung (paling sedikit 1,5 kali nilai batas atas normal), terutana CKMB dan troponin-T /I, dimana troponin lebih spesifik untuk nekrosis miokard. Nilai normal troponin ialah 0,1–0,2 ng/dl, dan dianggap positif bila > 0,2 ng/dl. 4 Troponin T/I mulai meningkatkan kadarnya pada 3 jam dari permulaan sakit dada IMA dan menetap 7–10 hari setelah IMA 18. Troponin T/I mempunyai sensitivitas dan spesifisitas tinggi sebagai petanda kerusakan sel miokard dan prognosis. Di Eropa sudah menjadi pedoman untuk diagnosis maupun terapi agresif sampai dengan intervensi 1,20. Penelitian PRISM juga menggunakan standar troponin-T/I pada pasien SKA risiko tinggi yang dicoba dengan tirofiban (GPIIb/IIIa-I) 4 Pada sakit dada, apakah ruptur plak akan menyebabkan tanpa gejala, APTS, NSTEMI/STEMI, atau mati (jantung) mendadak tergantung pada: dalamnya ruptur, miliu trombolitik, dan sirkulasi kolateral. 1,2,5 APTS dan NSTEMI adalah akibat oklusi total, sementara pembuluh koroner dengan reperfusi spontan, sedangkan STEMI akibat dari oklusi trombotik yang menetap 4. Sebanyak 30–40% SKA terjadi tanpa gejala yang dapat disadari pasien bahwa ia mempunyai penyakit jantung iskemik ( PJI ) 1,2,3,4 Menifestasi klinik disrupsi plak tergantung pada derajat, lokasi, lamanya iskemi miokard, dan cepatnya pembentukan trombi serta vasokonstriksi sekitar plak 1,2,3,4 Penanganan SKA Oklusi total yang terjadi lebih dari 4–6 jam pada arteri koroner akan menyebabkan nekrosis miokard yang irreversibel, dengan gambaran Q-MCI Namun, dengan terapi reperfusi yang cepat dan adekuat dapat menurunkan morbiditas dan mortalitas 1,5,6 Dalam menangani SKA dapat dibagi menjadi: 1. Fase sebelum masuk rumah sakit (prehospital stage), yang kemungkinan tanpa komplikasi atau sudah ada komplikasi, harus diperhatikan dengan seksama. 2. Fase masuk rumah sakit (hospital stage) yang dimulai di Instalasi Gawat Darurat (IGD) dengan tujuan terapi untuk: pencegahan terjadinya IMA, pembatasan luasnya infark, dan pemeliharaan fungsi jantung (miokard). 1,5,6 Kemudian dilanjutkan perawatan di ruang intensif kardiovaskular (RIK), dengan lebih lanjut memperhatikan sasaran terapi berupa: (1) pencapaian secara komplit dan cepat reperfusi aliran darah daerah infark; dan (2) menurunkan risiko berulannya IMA dengan berbagai terapi medikamentosa 1,5,6 Sebelum menindaklanjuti pengobatan SKA, Braunwald membagi klasifikasi APTS menjadi : 1. Berat – ringannya SKA o Kelas I: Serangan baru, yaitu kurang dari 2 bulan progresif, berat, dengan nyeri pada waktu istirahat, atau aktivitas sangat ringan, terjadi >2 kali per hari. o Kelas II: Sub-akut, yakni sakit dada antara 48 jam sampai dengan 1 bulan pada waktu istirahat. o Kelas III: Akut, yakni kurang dari 48 jam. 2. Klinis o Klas A: Sekunder, dicetuskan oleh hal-hal di luar koroner, seperti anemia, infeksi, demam, hipotensi, takiaritmi, tirotoksikosis, dan hipoksia karena gagal napas. o Kelas B: Primer. o Klas C: Setelah infark (dalam 2 minggu IMA). 3. Intensitas terapi o Belum pernah diobati. o Dengan anti angina (penghambat beta adrenergik, nitrat, dan antagonis kalsium ) o Antiangina dan nitrogliserin intravena. Tahap Awal dan Cepat Pengobatan Pasien SKA 1. Oksigenasi Langkah ini segera dilakukan karena dapat membatasi kekurangan oksigen pada miokard yang mengalami cedera serta menurunkan beratnya ST-elevasi. Ini dilakukan sampai dengan pasien stabil dengan level oksigen 2–3 liter/menit secara kanul hidung. 1,5,6 2. Nitrogliserin (NTG) Digunakan pada pasien yang tidak hipotensi. Mula-mula secara sublingual (SL) (0,3 – 0,6 mg ), atau aerosol spray. Jika sakit dada tetap ada setelah 3x NTG setiap 5 menit dilanjutkan dengan drip intravena 5–10 ug/menit (jangan lebih 200 ug/menit ) dan tekanan darah sistolik jangan kurang dari 100 mmHg. Manfaatnya ialah memperbaiki pengiriman oksigen ke miokard; menurunkan kebutuhan oksigen di miokard; menurunkan beban awal (preload) sehingga mengubah tegangan dinding ventrikel; dilatasi arteri koroner besar dan memperbaiki aliran kolateral; serta menghambat agregasi platelet (masih menjadi pertanyaan). 1,5,6 3. Morphine Obat ini bermanfaat untuk mengurangi kecemasan dan kegelisahan; mengurangi rasa sakit akibat iskemia; meningkatkan venous capacitance; menurunkan tahanan pembuluh sistemik; serta nadi menurun dan tekanan darah juga menurun, sehingga preload dan after load menurun, beban miokard berkurang, pasien tenang tidak kesakitan. Dosis 2 – 4 mg intravena sambil memperhatikan efek samping mual, bradikardi, dan depresi pernapasan 1,5,6 4. Aspirin Harus diberikan kepada semua pasien SKA jika tidak ada kontraindikasi (ulkus gaster, asma bronkial) . Efeknya ialah menghambat siklooksigenase –1 dalam platelet dan mencegah pembentukan tromboksan-A2. Kedua hal tersebut menyebabkan agregasi platelet dan konstriksi arterial 1,5,6 Penelitian ISIS-2 (International Study of Infarct Survival) menyatakan bahwa Aspirin menurunkan mortalitas sebanyak 19%, sedangkan ―The Antiplatelet Trialists Colaboration‖ melaporkan adanya penurunan kejadian vaskular IMA risiko tinggi dari 14% menjadi 10% dan nonfatal IMA sebesar 30% 1,5,6 Dosis yang dianjurkan ialah 160–325 mg perhari, dan absorpsinya lebih baik ―chewable‖ dari pada tablet, terutama pada stadium awal. Aspirin suppositoria (325 mg) dapat diberikan pada pasien yang mual atau muntah. Aspirin boleh diberikan bersama atau setelah pemberian GPIIb/IIIa-I atau UFH (unfractioned heparin). Ternyata efektif dalam menurunkan kematian, infark miokard, dan berulangnya angina pectoris 1,5,6 5. Antitrombolitik lain: Clopidogrel, Ticlopidine Derivat tinopiridin ini menghambat agregasi platelet, memperpanjang waktu perdarahan, dan menurunkan viskositas darah dengan cara menghambat aksi ADP (adenosine diphosphate) pada reseptor platelet., sehingga menurunkan kejadian iskemi. Ticlopidin bermakna dalam menurunkan 46% kematian vaskular dan nonfatal infark miokard. Dapat dikombinasi dengan Aspirin untuk prevensi trombosis dan iskemia berulang pada pasien yang telah mengalami implantasi stent koroner. Pada pemasangan stent koroner dapat memicu terjadinya trombosis, tetapi dapat dicegah dengan pemberian Aspirin dosis rendah (100 mg/hari) bersama Ticlopidine 2x 250 mg/hari. Colombo dkk. memperoleh hasil yang baik dengan menurunnya risiko trombosis tersebut dari 4,5% menjadi 1,3%, dan menurunnya komplikasi perdarahan dari 10–16% menjadi 0,2–5,5%21. Namun, perlu diamati efek samping netropenia dan trombositopenia (meskipun jarang) sampai dengan dapat terjadi purpura trombotik trombositopenia sehingga perlu evaluasi hitung sel darah lengkap pada minggu II – III. 1,5,6 Clopidogrel sama efektifnya dengan Ticlopidine bila dikombinasi dengan Aspirin, namun tidak ada korelasi dengan netropenia dan lebih rendah komplikasi gastrointestinalnya bila dibanding Aspirin, meskipun tidak terlepas dari adanya risiko perdarahan. Didapatkan setiap 1.000 pasien SKA yang diberikan Clopidogrel, 6 orang membutuhkan tranfusi darah. Clopidogrel 1 x 75 mg/hari peroral, cepat diabsorbsi dan mulai beraksi sebagai antiplatelet agregasi dalam 2 jam setelah pemberian obat dan 40–60% inhibisi dicapai dalam 3–7 hari . 1,5,6 Penelitian CAPRIE (Clopidogrel vs ASA in Patients at Risk of Ischemic Events ) menyimpulkan bahwa Clopidogrel secara bermakna lebih efektif daripada ASA untuk pencegahan kejadian iskemi pembuluh darah (IMA, stroke) pada aterosklerosis (Product Monograph New Plavix). 1,5,6 Penanganan SKA Lebih Lanjut 1. Heparin Obat ini sudah mulai ditinggalkan karena ada preparat-preparat baru yang lebih aman (tanpa efek samping trombositopenia) dan lebih mudah pemantauannya (tanpa aPTT). Heparin mempunyai efek menghambat tidak langsung pada pembentukan trombin, namun dapat merangsang aktivasi platelet. Dosis UFH yang dianjurkan terakhir (1999) ialah 60 ug/kg bolus, dilanjutkan dengan infus 12 ug/kg/jam maksimum bolus , yaitu 4.000 ug/kg, dan infus 1.000 ug/jam untuk pasien dengan berat badan < 70 kg 1,5,6 2. Low Molecular Heparin Weight Heparin ( LMWH) Diberikan pada APTS atau NSTEMI dengan risiko tinggi. LMWH mempunyai kelebihan dibanding dengan UFH, yaitu mempunyai waktu paruh lebih lama; high bioavailability; dose – independent clearance; mempunyai tahanan yang tinggi untuk menghambat aktivasi platelet; tidak mengaktivasi platelet; menurunkan faktor von Willebrand; kejadian trombositopenia sangat rendah; tidak perlu pemantauan aPTT ; rasio antifaktor Xa / IIa lebih tinggi; lebih banyak menghambat alur faktor jaringan; dan lebih besar efek hambatan dalam pembentukan trombi dan aktivitasnya 1,5,6 Termasuk dalam preparat ini ialah Dalteparin, Enoxaparin, dan Fraxi-parin. Dosis Fraxiparin untuk APTS dan NQMCI: 86 iu antiXa/kg intravena bersama Aspirin (maksimum 325 mg) kemudian 85 iu antiXa/kg subkutan selama 6 hari : 2 x tiap 12 jam (Technical Brochure of Fraxiparin . Sanofi – Synthelabo). 3. Warfarin Antikoagulan peroral dapat diberikan dengan pemikiran bahwa pengobatan jangka panjang dapat memperoleh efek antikoagulan secara dini. Tak ada perbedaan antara pemberian Warfarin plus Aspirin dengan Aspirin saja (CHAMP Study, CARS Trial) sehingga tak dianjurkan pemberian kombinasi Warfarin dengan Asparin 1,5,6 4. Glycoprotein IIb/IIIa Inhibitor (GPIIb/IIIa-I) Obat ini perlu diberikan pada NSTEMI SKA dengan risiko tinggi, terutama hubungannya dengan intervensi koroner perkutan (IKP). Pada STEMI , bila diberikan bersama trombolitik akan meningkatkan efek reperfusi (studi GUSTO V dan ASSENT-3). GUSTO V membandingkan Reteplase dengan Reteplase dan Abciximab (GPIIb/IIIa-I) pada IMA, sedangkan ASSENT–3 membandingkan antara Tenecteplase kombinasi dengan Enoxaparin atau Abciximab dengan Tenecteplase kombinasi UFH pada IMA , yang ternyata tak ada perbedaan pada mortalitas 1,5,6,7 Efek GPIIb/IIIa-I ialah menghambat agregasi platelet tersebut dan cukup kuat terhadap semua tipe stimulan seperti trombin, ADP, kolagen, dan serotonin 17. Ada 3 perparat, yaitu Abciximab, Tirofiban, dan Eptifibatide yang diberikan secara intravena. Ada juga secara peroral, yakni Orbofiban, Sibrafiban, dan Ximilofiban. GPIIb/IIIa-I secara intravena jelas menurunkan kejadian koroner dengan segera, namun pemberian peroral jangka lama tidak menguntungkan, bahkan dapat meningkatkan mortalitas 1,5,6,7 Secara invitro, obat ini lebih kuat daripada Aspirin 3,22 dan dapat digunakan untuk mengurangi akibat disrupsi plak pada tindakan IKP1,25,26. Banyak penelitian besar telah dilakukan, baik GPIIb/IIIa-I sendiri maupun kombinasi dengan Aspirin, Heparin, maupun pada saat tindakan angioplasti dengan hasil cukup baik. Namun, tetap perlu diamati komplikasi perdarahannya dengan menghitung jumlah platelet (trombositopenia) meskipun ditemukan tidak serius. Disebut trombositopenia berat bila jumlah platelet < 50.000 ml 1,5,6,7 Dasgupta dkk. (2000) meneliti efek trombositopenia yang terjadi pada Abciximab tetapi tidak terjadi pada Eptifibatide atau Tirofiban dengan sebab yang belum jelas. Diduga karena Abciximab menyebabkan respons antibodi yang merangsang kombinasi platelet meningkat dan menyokong terjadinya trombositopenia 1,5,6,7 Penelitian TARGET menunjukkan superioritas Abciximab dibanding Agrastat dan tidak ada perbedaan antara intergillin dengan derivat yang lain. Penelitian ESPRIT memprogram untuk persiapan IKP, ternyata hanya nenguntungkan pada grup APTS 1,5,6,7 5. Direct Trombin Inhibitors Hirudin, yaitu suatu antikoagulan yang berisi 65 asam amino polipeptida yang mengikat langsung trombin. GUSTO IIb telah mencoba terapi terhadap 12.142 pasien APTS/NSTEMI dan STEMI, namun tidak menunjukan perbedaan yang bermakna terhadap mortalitas 1,5,6,7 6. Trombolitik Dengan trombolitik pada STEMI dan left bundle branch block (LBBB) baru, dapat menurunkan mortalitas dalam waktu pendek sebesar 18% 29, namun tidak menguntungkan bagi kasus APTS dan NSTEMI 3. Walaupun tissue plasminogen activator (t-PA) kombinasi dengan Aspirin dan dosis penuh UFH adalah superior dari Streptokinase, hanya 54% pasien mencapai aliran normal pada daerah infark selama 90 menit 30,31,32,33. Trombolitik terbaru yang diharapkan dapat memperbaiki patensi arteri koroner dan mortalitas ialah Reteplase (rPA) dan Tenecteplase (TNK-t-PA), karena mempunyai waktu paruh lebih panjang daripada t-PA. Namun, ada 2 penelitian besar membandingkan t-PA dengan r-PA plus TNK-t-PA, namun ternyata tidak ada perbedaan dan risiko perdarahannya sama saja 1,5,6,7 7. Obat-obat Lain 1,5,6,7 Penghambat Beta Andrenergik Efeknya ialah menurunkan frekuensi debar jantung sehingga menyebabkan waktu diastolik lebih lama; menurunkan kontraktilitas miokard dan beban jantung; menghambat stimulasi katekolamin; serta menurunkan pemakaian oksigen miokard. Obat ini baik untuk APTS / NSTEMI dan dapat menurunkan luasnya infark, reinfark, serta mortalitas. Tetapi ingat kontraindikasinya, seperti bradikardi, blok AV, asma bronkial, atau edema paru akut . Antagonis Kalsium Intercep Study tidak melihat penurunan mortalitas dengan obat tersebut 4, namun dapat digunakan pada APTS/NSTEMI jika ada kontraindikasi penghambat Beta adrenergik. Diltiazem jangan diberikan pada disfungsi ventrikel kiri dan atau gagal jantung kongestif (GJK) 1,5,6,7 Penghambat Enzim Konversi Angiotensin 1,5,6,7 Boleh diberikan pada pasien dengan disfungsi ventrikel kiri (fraksi ejeksi 75 tahun), sebab risiko kematian cukup tinggi dengan trombolitik 1,5,6,7